訪問看護ステーション本来の趣旨に鑑み、「スタッフの6割以上が看護職員」などの要件設定へ—社保審・介護給付費分科会(1)
2020.10.23.(金)
スタッフの8割以上をリハビリ専門職種が占める「訪問看護ステーション」が一部にあるが、「医療ニーズの高い重度者への24時間365日対応を行う」という訪問看護ステーションに期待される本来の役割・趣旨から離れ、「要介護度の低い利用者に、日中にリハビリを行う」ケースが多い。本来の役割に戻ってもらうために、例えば「スタッフの6割以上が看護職員でなければならない」などの人員基準を設けるべきではないか—。
また医療ニーズの高い利用者への対応を充実するために、【看護体制強化加算】の要件緩和や、「退院当日の訪問看護利用」の対象者拡大などを検討してはどうか―。
10月22日に開催された社会保障審議会・介護給付費分科会で、こういった議論が行われました。
目次
スタッフの8割以上がリハビリ専門職の「事実上の訪問リハビリステーション」も存在
来年度(2021年度)介護報酬改定に向け、介護給付費分科会では個別サービスの具体的な見直し内容論議を急ピッチで進めています。10月22日の会合では、訪問系サービス(▼訪問介護・訪問入浴介護▼訪問看護▼訪問リハビリテーション▼居宅療養管理指導―)を議題としました。本稿では「訪問看護」に焦点を合わせ、他サービスの議論は別稿で報じます。
●2021年度介護報酬改定に向けた、これまでの議論に関する記事●
【第1ラウンド】
▽横断的事項(▼地域包括ケアシステムの推進▼⾃⽴⽀援・重度化防⽌の推進▼介護⼈材の確保・介護現場の⾰新▼制度の安定性・持続可能性の確保―、後に「感染症対策・災害対策」が組み込まれる)
▽地域密着型サービス(▼定期巡回・随時対応型訪問介護看護▼夜間対応型訪問介護▼小規模多機能型居宅介護▼看護小規模多機能型居宅介護▼認知症対応型共同生活介護▼特定施設入居者生活介護―)
▽通所系・短期入所系サービス(▼通所介護▼認知症対応型通所介護▼療養通所介護▼通所リハビリテーション▼短期入所生活介護▼短期入所療養介護▼福祉用具・住宅改修介護―)
▽訪問系サービス(▼訪問看護▼訪問介護▼訪問入浴介護▼訪問リハビリテーション▼居宅療養管理指導▼居宅介護支援(ケアマネジメント)―)
▽施設サービス(▼介護老人福祉施設(特別養護老人ホーム)▼介護老人保健施設(老健)▼介護医療院・介護療養型医療施設—)
【第2ラウンド】
▽横断的事項(▼人材確保、制度の持続可能性▼自立支援・重度化防止▼地域包括ケアシステムの推進―)
▽地域密着型サービス(▼定期巡回・随時対応型訪問介護看護、夜間対応型訪問介護、小規模多機能型訪問介護、看護小規模多機能型訪問介護(以下、看多機)▼認知症対応型共同生活介護、特定施設入居者生活介護―)
▽通所系・短期入所系サービス(▼通所介護・認知症対応型通所介護、療養通所介護▼通所リハビリテーション、福祉用具・住宅改修▼短期入所生活介護、短期入所療養介護―)
訪問看護は、介護保険と医療保険の双方から給付がなされ、▼地域包括ケアシステムの要になる▼医療ニーズの高い要介護高齢者等の在宅限界を高める―極めて重要なサービスです。厚生労働省老健局老人保健課の眞鍋馨課長は、2021年度に次のような見直しを行ってはどうかと提案しました。
(1)医療機関等からの退院・退所当日の訪問看護(介護保険給付)をより広い範囲で可能としてはどうか
(2)【看護体制強化加算】の要件を見直し、医療ニーズの高い重度の要介護者への対応を充実してはどうか
(3)訪問看護本来の役割を踏まえたサービスが提供されるような基準・要件設定を考慮してはどうか
まず(3)から見てみましょう。Gem Medでもお伝えしてきている「事実上の訪問リハビリステーション」(中には「訪問リハビリステーション」を名乗る事業所すらある)ついて制限を加える見直しを検討するものです。
上述のとおり「訪問看護」は、▼地域包括ケアシステムの要になる▼医療ニーズの高い要介護高齢者等の在宅限界を高める—という役割が期待され、「24時間対応」や「重度者への対応」などの機能を高める努力を多くの事業所が行っています。看護職員数(常勤換算)が5人以上の訪問看護ステーションは、2009年には全体の30%でしたが、2017年には37%に拡大し、ステーション数そのものの増加(2009年には5200事業所強→2017年には9200事業所強に増加)しており、機能強化の状況を数字でも確認することができます。
しかし、一部に「スタッフの多くが理学療法士等のリハビリ専門職である訪問看護ステーション」が存在し、中には「スタッフの8割以上がリハビリ専門職であるステーション」もあります。こうしたステーションには次のような特徴のあることが分かっています。
▽スタッフに占める看護職員の割合(以下、看護職員割合)が高い事業所では、【緊急時訪問看護加算】(24時間365日の相談・訪問を実施する)や【特別管理加算】(在宅のがん患者や気管切開患者、重度の褥瘡患者などへの対応を行う)を届け出るケースが多いが、看護職員割合が60%未満の事業所ではこれら加算の届け出は1割に満たず、20%未満の事業所ではほとんど届け出がない
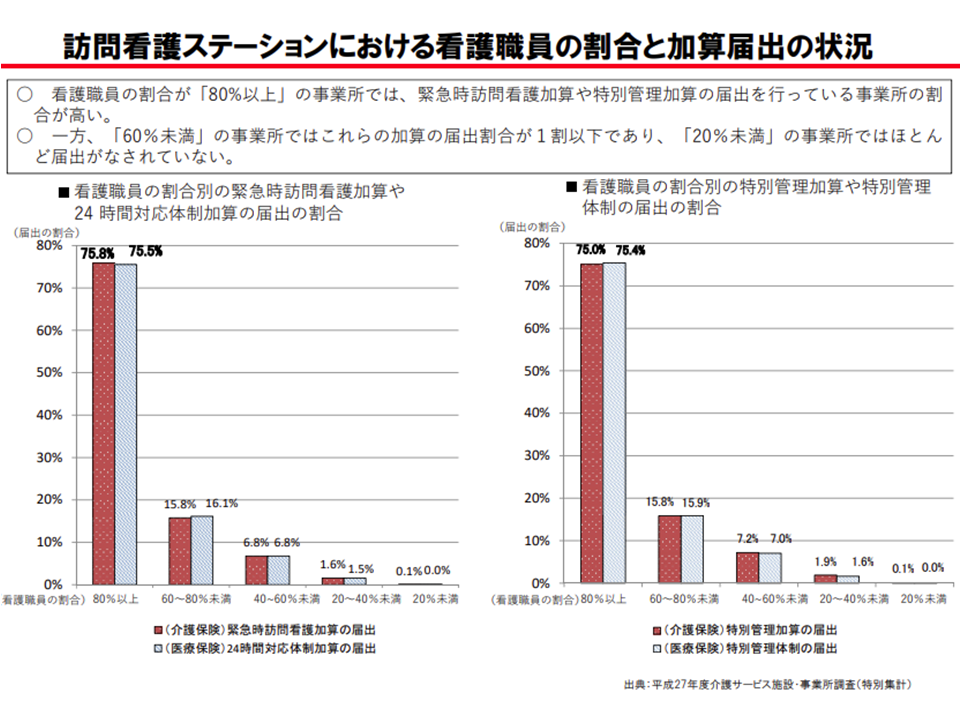
「リハビリ専門職の多い訪問看護ステーション」では24時間365日対応や医療ニーズへの対応をほとんど行っていない(介護給付費分科会(1)3 201022)
▽「リハビリ専門職による訪問看護」が主に提供されている利用者では、医療的処置・ケアが少なく、要支援者でその傾向が特に強い
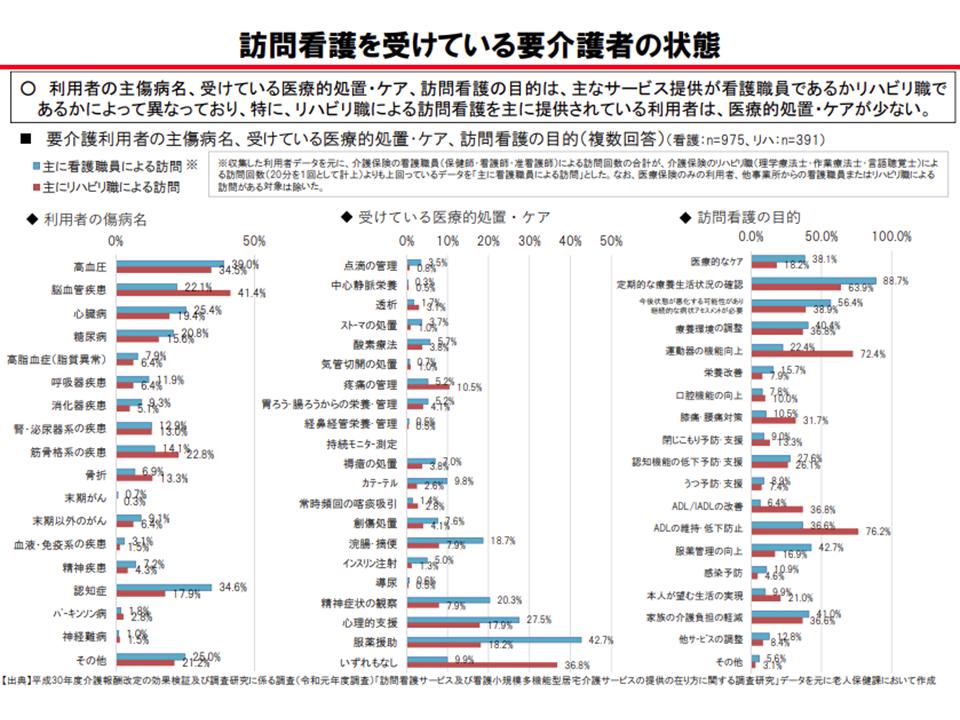
「リハビリ専門職による訪問看護」では、医療的ケアは少ない(介護給付費分科会(1)4 201022)
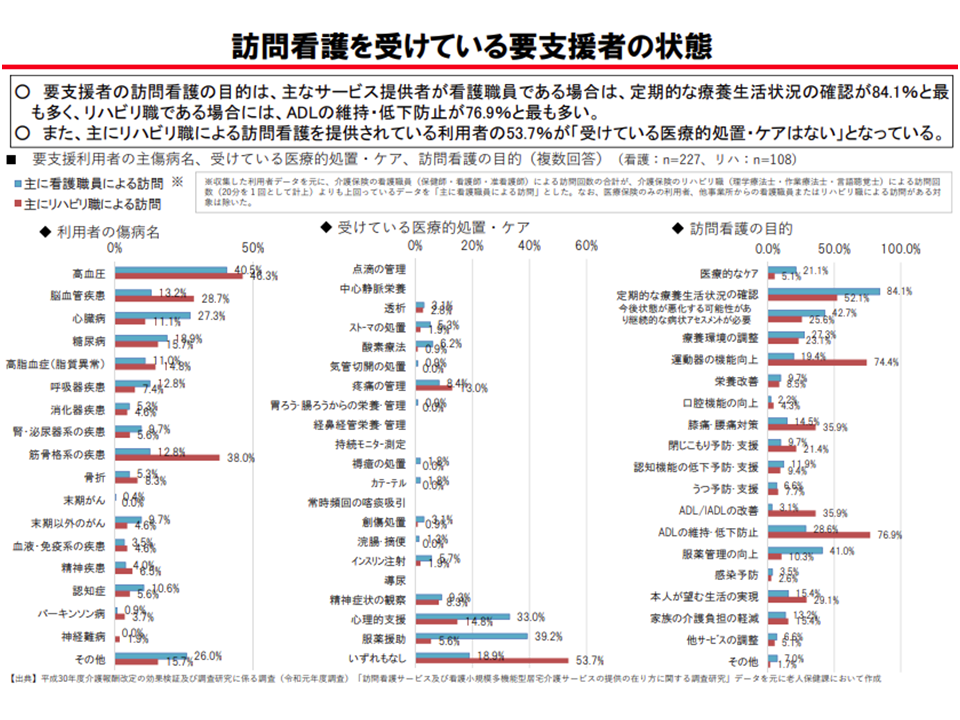
要支援者への「リハビリ専門職による訪問看護」では、医療的ケアは非常に少ない(介護給付費分科会(1)5 201022)
これらから、「リハビリ専門職が多くを占める訪問看護ステーション」では、重度者対応・医療的ケアをほとんど行わずに、「軽度者(主に要支援者)に対して日中にリハビリを提供している」状況が伺えます。まさに「事実上の訪問リハビリステーション」となっているのです。
介護保険には「訪問リハビリ」サービスがありますが、これは医療機関・介護老人保健施設のみ実施可能で、訪問リハビリステーションの存在は介護保険でも医療保険でも認められていません。「リハビリ専門職が多くを占める訪問看護ステーション」は「脱法的な存在である」と指摘する識者もおられます。
このように「リハビリ専門職が多くを占める訪問看護ステーション」は、本来の訪問看護ステーションに期待される役割(医療ニーズのある重度の要介護者の在宅療養を支える)とは逆の方向に動いており、そうした事業所の増加が目立つというデータもあります。
昨今の介護報酬改定・診療報酬改定論議でもこの問題は顕在化しており、さまざまな対応がなされてきています。例えば2020年度の診療報酬改定では「報酬の高い【機能強化型訪問看護ステーション】について『看護職員が6割以上』という要件を設け、リハビリ専門職が8割以上などのステーションでは機能強化型の訪問看護療養費を算定できなくする」などの見直しが行われました(関連記事はこちらとこちら)。

2020年度診療報酬改定における機能強化型訪問看護ステーションの要件見直し
眞鍋老人保健課長は「訪問看護ステーションに本来求められる役割を果たしてもらいたい。詳細はこれからの議論になるが、例えば診療報酬で行われたような措置も、2021年度の介護報酬改定で考えていく必要があるのではないか」との考えをしました。訪問看護ステーションは「介護保険の訪問看護」と「医療保険の訪問看護」を提供しており、介護保険に関しても「看護職員6割以上」という要件の導入は自然の流れとも考えられます(医療保険と介護保険で人員配置基準などが異なれば、事業者サイドが混乱してしまう)。東憲太郎委員(全国老人保健施設協会会長)や岡島さおり委員(日本看護協会常任理事)、江澤和彦委員(日本医師会常任理事)は「すべての訪問看護ステーションに『看護職員割合』の基準を設けるべき」と強く訴えています。もっとも、この見直しが行われた場合には「リハビリ専門職が多くを占める訪問看護ステーション」の存立が不可能になるため、「経過措置」(例えば3年間)を設けることも付言しています。「経過措置期間中に看護職員の確保を進め、本来求められる役割へ転換する」ことを求めるものと言えるでしょう。
また安藤伸樹委員(全国健康保険協会理事長)はさらに厳しい見直しを行うべきとし、例えば▼リハビリ専門職による訪問看護の制限(一定回数以上、リハビリ専門職が訪問した場合には減算を行うなど)▼要支援者への訪問看護の給付除外—などを提案しています。
ただし、武久洋三委員(日本慢性期医療協会)は「軽度の利用者は訪問看護にリハビリを求め、重度者は医療的ケアを求めるという自然の成り行きとも思える。厳しいペナルティは設けるべきではない」との考えを述べています。この点、眞鍋老人保健課長は「訪問リハビリや市町村の地域支援事業などを活用する選択肢もある」と述べています。上記の見直しを行ったとしても「軽度者がリハビリ等を受ける道が閉ざされる」ことはなさそうです。
今後の具体的な基準設定に注目が集まります。
【看護体制強化加算】、「特別管理加算の算定割合30%以上」の要件緩和を検討
また(2)の【看護体制強化加算】は、医療ニーズの高い要介護者への対応体制構築を評価する加算で、次のような要件を満たすことが求められます。24時間365日対応体制を敷き、実際に医療ニーズの高い利用者を受け入れる訪問看護ステーションを評価するものと言えます。
▼算定月の前6か月間における利用者総数のうち、【緊急時訪問看護加算】(24時間365日の相談・訪問を実施する)を算定した割合が50%以上
▼算定月の前6か月間における利用者総数のうち、【特別管理加算】(在宅のがん患者や気管切開患者、重度の褥瘡患者などへの対応を行う)を算定した割合が30%以上

【看護体制強化加算」では、【特別管理加算】の算定割合30%を6か月継続しなければならないという要件がある(介護給付費分科会(1)1 201022)
しかし、この加算の算定割合をみると、「数%」と低い水準にとどまっており、その背景として「【特別管理加算】の算定利用者割合30%以上を継続してクリアすることが特に難しい」ことが明らかになっています。
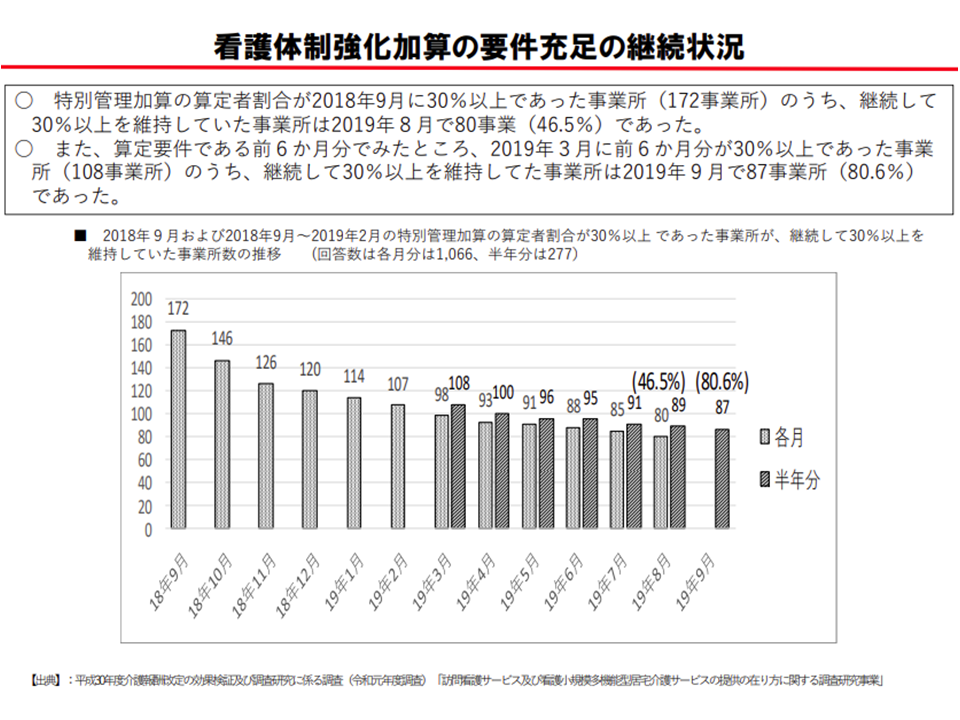
【特別管理加算】の算定割合30%以上を継続して維持することは難しい(介護給付費分科会(1)2 201022)
眞鍋老人保健課長はこうした状況を踏まえて「要件を見直してはどうか」との考えを提示しました。岡島委員は「利用者の状態変化、利用者の入れ替わりなどで、【特別管理加算】の算定利用者割合は変動する。サービス提供実態に合った要件に見直すべき」との要望が出されました。江澤委員も岡島委員の意見に賛同しています。
24時間365日対応体制を敷くためには「相応のコスト」がかかります。一方で、岡島委員が指摘するように利用者の入れ替わり(例えば、在宅のがん患者が亡くなる、ケアにより重度の褥瘡から脱するなど)が起きて、【特別管理加算】の算定利用者割合が低くなった場合には、「コストに見合った加算」を得ることができなくなり、体制整備を躊躇する事業所が増えてしまいます。これでは地域において「医療ニーズの高い重度の要介護者を受け入れる」環境が弱くなってしまいます。
今後、要件の見直し(とりわけ【特別管理加算】の算定利用者割合の緩和)が具体的に詰められることになるでしょう(「30%以上」を緩和するのか、「6か月間」を緩和するのか、双方を緩和するのかなど、さまざまな考え方がありうる)。
退院当日の訪問看護、【特別管理加算】の対象者以外にも拡大へ
一方、(1)は「現在、退院・退所当日は、【特別管理加算】の対象者に限り、介護保険の訪問看護提供が可能」となっているところ、実態を踏まえた「対象者の拡大」を行ってはどうか、という論点です。
【特別管理加算】は上述のように「医療ニーズの高い利用者」への対応を評価するもので、対象者は次のように定められています。
【特別管理加算(I)】(1か月につき500単位)の算定対象
▽在宅悪性腫瘍等患者指導管理の算定患者
▽在宅気管切開患者指導管理の算定患者
▽気管カニューレを使用している状態
▽留置カテーテルを使用している状態
【特別管理加算(II)】(同250単位)の算定対象
▽在宅自己腹膜灌流指導管理の算定患者
▽在宅血液透析指導管理の算定患者
▽在宅酸素療法指導管理の算定患者
▽在宅中心静脈栄養法指導管理の算定患者
▽在宅成分栄養経管栄養法指導管理の算定患者
▽在宅自己導尿指導管理の算定患者
▽在宅持続陽圧呼吸療法指導管理の算定患者
▽在宅自己疼痛管理指導管理の算定患者
▽在宅肺高血圧症患者指導管理の算定患者
▽人工肛門又は人工膀胱を設置している状態
▽真皮を越える褥瘡の状態
▽点滴注射を週3日以上行う必要があると認められる状態
しかし、介護現場の実態を見ると、上記以外にも「呼吸器の疾患」や「脳卒中」「心臓病」などで入院等し、退院後にも「介護者がいない」(独居である、家族も高齢であるなど)ケースが少なくありません。こうした方に退院当日の訪問看護が認められない現状は「退院の先送り」にもつながりかねません。
また、上記の【特別管理加算】の対象以外でも、医師が「退院当日の訪問看護が必要」と指示をしたケースも一定程度あります。
こうした状況を踏まえて眞鍋老人保健課長は「対象者の拡大」を検討する考えを明示し、岡島委員らもこの方向を歓迎。今後、具体的な「対象者」を詰めていくことになります。


【関連記事】
生活ショート全体の看護力を強化し、一部事業所の「看護常勤配置義務」を廃すべきか—社保審・介護給付費分科会(3)
通所リハの【社会参加支援加算】、クリームスキミング防止策も含めた見直しを—社保審・介護給付費分科会(2)
デイサービスとリハビリ事業所・医療機関との連携が進まない根本に、どのような課題があるのか―社保審・介護給付費分科会(1)
グループホームの「1ユニット1人夜勤」体制、安全確保のため「現状維持」求める声多数—社保審・介護給付費分科会(3)
小多機の基本報酬、要介護3・4・5を引き下げて、1・2を引き上げるべきか—社保審・介護給付費分科会(2)
介護療養の4分の1、設置根拠消滅後も介護療養を選択、利用者に不利益が生じないような移行促進が重要—社保審・介護給付費分科会(1)
介護人材の確保定着を2021年度介護報酬改定でも推進、ただし人材定着は介護事業所の経営を厳しくする―社保審・介護給付費分科会
寝たきり高齢者でもリハ等でADL改善、介護データ集積・解析し「アウトカム評価」につなげる—社保審・介護給付費分科会
介護保険施設等への外部訪問看護を認めるべきか、過疎地でのサービス確保と質の維持をどう両立するか—社保審・介護給付費分科会
特養老人ホームのユニット型をどう推進していくか、看取り・医療ニーズにどう対応すべきか―社保審・介護給付費分科会(3)
老健施設、「機能分化」や「適正な疾患治療」進めるために介護報酬をどう工夫すべきか―社保審・介護給付費分科会(2)
介護医療院の転換促進のために、【移行定着支援加算】を2021年度以降も「延長」すべきか―社保審・介護給付費分科会(1)
ケアマネジメントの質と事業所経営を両立するため「ケアマネ報酬の引き上げ」検討すべきでは―介護給付費分科会(2)
訪問看護ステーションに「看護職割合」要件など設け、事実上の訪問リハビリステーションを是正してはどうか―介護給付費分科会(1)
介護保険の訪問看護、医療保険の訪問看護と同様に「良質なサービス提供」を十分に評価せよ―介護給付費分科会
2021年度介護報酬改定、「ショートステイの長期利用是正」「医療機関による医療ショート実施推進」など検討―社保審・介護給付費分科会(2)
通所サービスの大規模減算を廃止すべきか、各通所サービスの機能・役割分担をどう進めるべきか—社保審・介護給付費分科会(1)
小多機や看多機、緊急ショートへの柔軟対応を可能とする方策を2021年度介護報酬改定で検討―社保審・介護給付費分科会(2)
定期巡回・随時対応サービス、依然「同一建物等居住者へのサービス提供が多い」事態をどう考えるか—社保審・介護給付費分科会(1)
2021年度介護報酬改定、介護サービスのアウトカム評価、人材確保・定着策の推進が重要—社保審・介護給付費分科会
2021年度介護報酬改定、「複数サービスを包括的・総合的に提供する」仕組みを―社保審・介護給付費分科会
2021年度介護報酬改定、「介護人材の確保定着」「アウトカム評価」などが最重要ポイントか―社保審・介護給付費分科会
PT等の配置割合が高い訪問看護ステーション、「機能強化型」の取得を認めない―中医協総会(1)
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会



