紹介状なし患者の初診料等相当を保険給付から控除、初診時の特別負担は7000円程度に増額へ―社保審・医療保険部会(1)
2020.11.20.(金)
紹介状なし患者の特別負担徴収義務について、現在制度化に向けた議論が進んでいる「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」にも拡大してはどうか―。
また特別負担額が高くなると紹介状を持参する患者の割合が高くなること、あえて直接大病院を受診する患者では初・再診に係る保険給付を行う必要性が低いことを踏まえ、「初診料・外来診療料に相当する金額」を保険給付から控除し、その分、特別負担を増額してはどうか。初診では、控除額を2000円とし、特別負担額を現在の5000円から7000円に増額することなどが考えられる―。
11月19日に開催された社会保障審議会・医療保険部会で、厚生労働省からこういった提案が示されました。

11月19日に開催された「第134回 社会保障審議会 医療保険部会」
目次
一般病床200床以上の重点外来基幹病院に「紹介状なし患者の特別負担徴収義務」拡大
「外来医療の機能分化」推進を目指すものですが、医療界、とりわけ病院団体は▼そもそも大病院の定義が明らかでなく、関係者の意識もまったく異なる▼同じ病床数の病院でも、地域や施設によってその機能は全く異なる▼「外来医療の機能分化」についてこれまでに十分な議論はなされていない—として、一律の病床数をもって「特別負担徴収義務」を拡大する方向に大きく反発。
このため、▼社会保障審議会・医療部会や医療計画の見直し等に関する検討会で、ベースとなる「外来医療の機能分化」「かかりつけ医機能の推進」に関する方向性を固める▼医療保険部会や中央社会保険医療協議会で「対象病院」や「金額」「医療保険の負担を軽減する仕組み」などを議論する―という2つのレールで議論を進めることになりました(関連記事はこちらとこちら)。
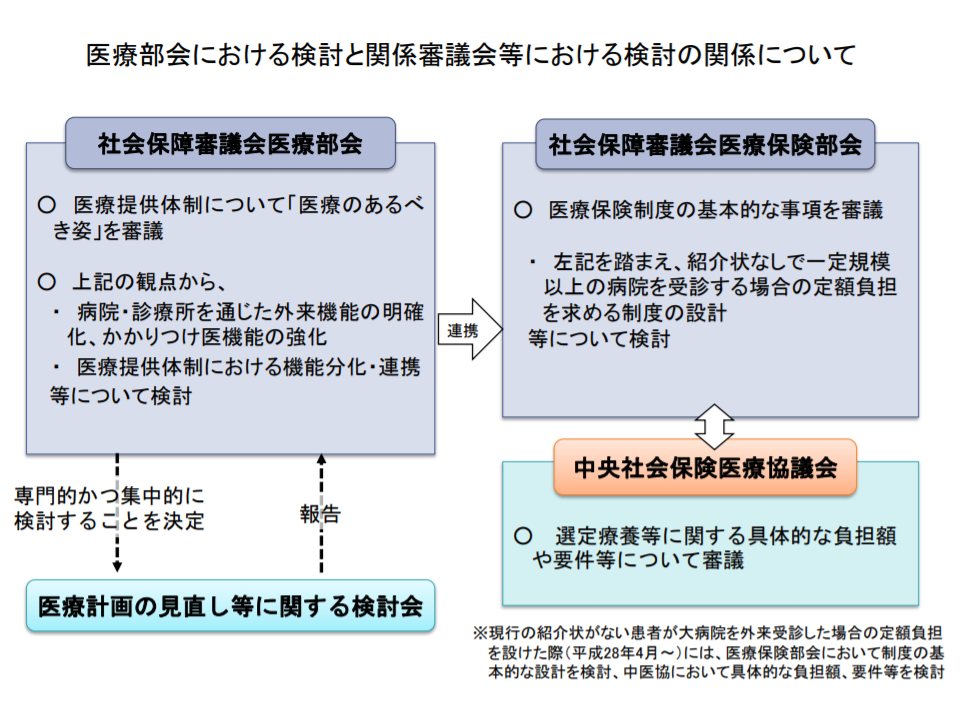
紹介状なし外来患者の特別負担徴収義務拡大に係る議論の場の区分け(医療計画見直し検討会1 200228)
前者の「外来医療の機能分化」「かかりつけ医機能の推進」に関しては、医療計画見直し検討会において、まず「医療資源を重点的に活用する外来について、医療機関ごとにその機能を明確化し、地域で機能分化・連携を進めていく枠組み」を構築してはどうかと提案しています。具体的には、次のように「外来版の地域医療構想」「外来機能報告制度」を構築するイメージです(関連記事はこちらとこちらとこちらとこちら)。
▽医療機関から「医療資源を重点的に活用する外来」の実施状況について報告を求め、実態を把握する(データ収集を行う)
↓
▽データをもとに地域の医療関係者等で協議し、「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」を明確化する(手上げを原則とする)
近く、この「外来版の地域医療構想」「外来機能報告制度」の大枠が固まる見込みであることを受け、厚労省保険局保険課の姫野泰啓課長は、「紹介状なし患者に対する定額負担徴収義務を課す病院」を、現在の「特定機能病院」(86病院)と「一般病床200床以上の地域医療支援病院」(580病院、2018年12月時点)に加えて、「一般病床200床以上の『医療資源を重点的に活用する外来を地域で基幹的に担う医療機関』にも拡大する」考えを正式に提案しました。
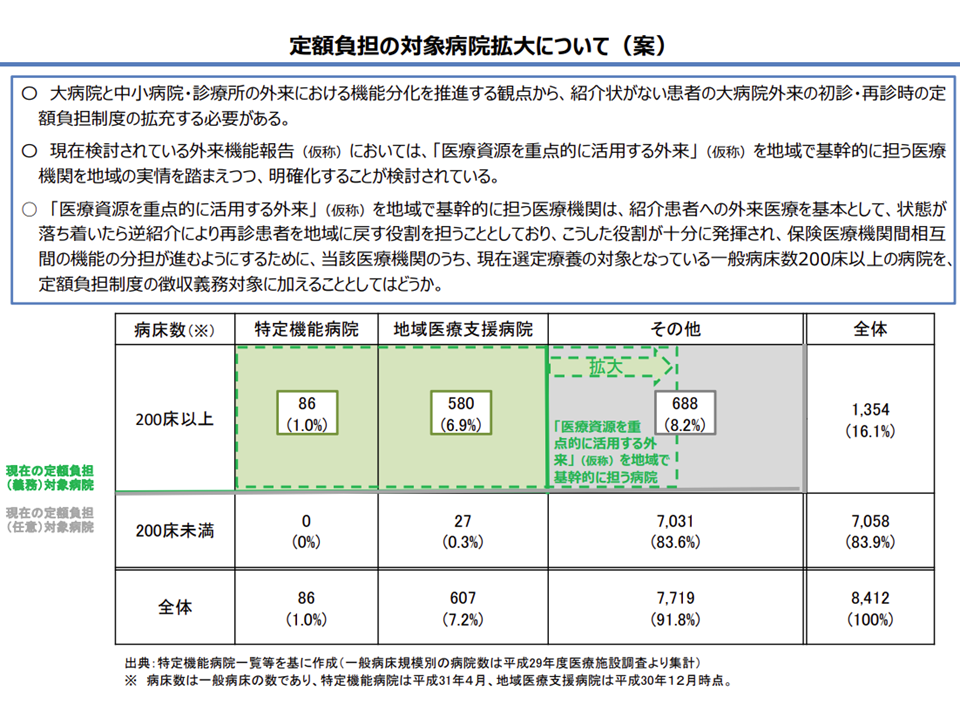
特定機能病院・一般200床以上の地域医療支援病院に加え、一般200床以上の「重点外来基幹病院」(名称未確定)にも定額負担徴収を義務付ける方向(医療保険部会(1)1 201119)
病院団体の求める「一律の病床数基準ではなく、地域で果たす病院の機能に着目した基準とすべき」との考えに応える内容と言えます。
上述のように「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」の詳細は、今後、具体的に詰められますが、これまでに、例えば「医療資源を重点的に活用する外来」(▼医療資源を重点的に活用する入院の前後の外来▼高額等の医療機器・設備を必要とする外来▼紹介患者に対する外来―など)患者が、全外来患者に占める割合が一定以上の病院としてはどうか、などの考えが浮上しています。
例えば、この割合が「初診患者で50%以上」とすると、特定機能病院の98%、地域医療支援病院の75%が該当。病床規模別に見ると、▼200床台では17%▼300床台では33%▼400床台では47%▼500床以上では72%―が該当します。
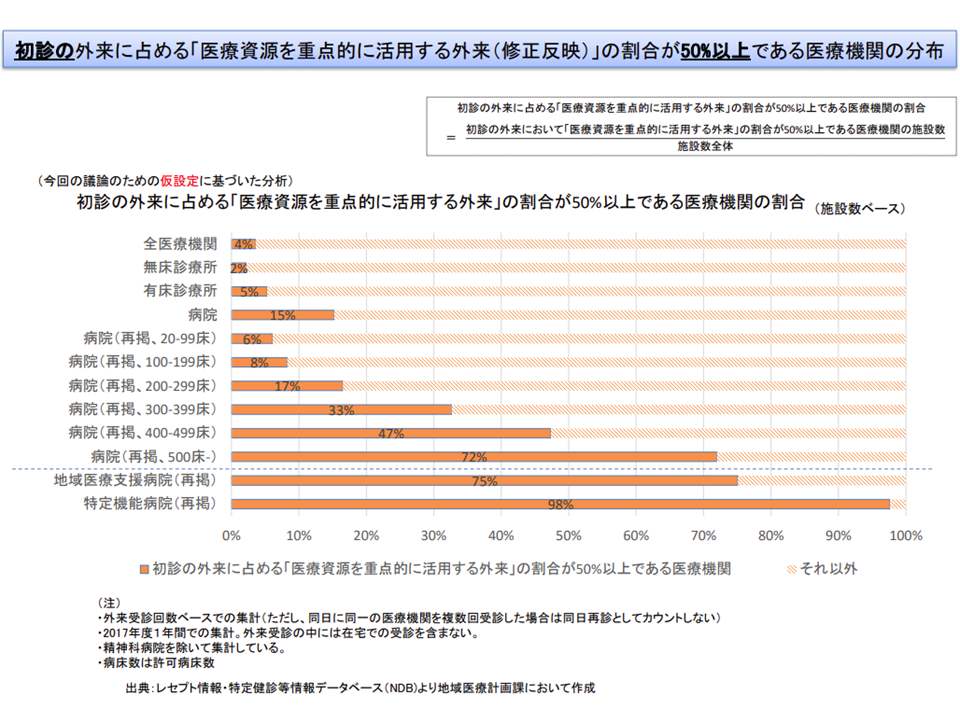
病院別にみた重点外来が外来全体に占める割合(医療計画見直し検討会(1) 20111)

医療資源を重点的に活用する外来医療のイメージ(案)(医療計画見直し検討会1 201030)
もっともこの基準は「国が示す参考値」とされ、地域の状況(医療資源や患者構成など)を踏まえて地域単位で「基準値を設定する」ことになるとともに、基幹的医療機関は「病院側の手上げをもとに、地域関係者で協議して明確化する」こととなる見込みです。したがって、「基準値をクリアしているので、基幹的病院に指定され、紹介状なし患者からは特別負担を徴収する義務が課せられる」と自動的に決まるものではありません。
この対象病院の考え方に対して医療保険部会では、佐野雅宏委員(健康保険組合連合会副会長)や安藤伸樹委員(全国健康保険協会理事長)、藤原弘之委員(日本経済団体連合会社会保障委員会医療・介護改革部会長)ら、費用負担者サイドからは「賛成」の意見が示されています。
定額負担徴収義務のベースとなるため、「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」の詳細をどう定めるのかに注目が集まります。上述のように全世代型社会保障検討会議は「2022年度初までに改革を実施する」ことを求めており、例えば「来年(2021年)の夏頃までには詳細が固め、病院側の準備期間や患者・住民への周知期間を半年間とって、2022年度から稼働させる」や、「来年度(2021年度)いっぱいで詳細を固め、周知期間等を半年間とって、2022年秋から稼働させる」などのスケジュールが考えられそうです。
紹介状なし患者、初診料等相当額を保険給付から控除し、その分、特別負担を増額
全世代型社会保障検討会会議では、「対象病院の拡大」だけでなく、▼特別負担の金額を引き上げる▼増額分について「公的医療保険の負担を軽減する」よう改める―との考えも提示。
姫野保険課長は、この考えを次のように具体化する提案を行いました。「特別負担額が高くなると、紹介状なし患者の割合が小さくなる」というエビデンスも踏まえた内容です。
▽本来「かかりつけ医等→大病院への紹介」という流れが望ましく、あえて紹介状なしで大病院を受診する患者に係る初・再診については、保険給付を行う必要性が低い
↓
▽【初診料】【外来診療料(言わば200床以上病院の再診料)】に相当する額を目安に「保険給付からの控除」を行い、併せて、特別負担(定額負担)をそれと同額以上に増額する
初診では、紹介率が低い(50%未満)病院の【初診料】は214点であることから、例えば「控除額は2000円」とし、同額以上(つまり2000円以上)を定額負担の総額として設定する(現在の5000円+増額分の2000円=7000円とするなど)ことが考えられます。
また再診では、紹介率が低い(50%未満)200床以上病院において、逆紹介をしても自院を来院してしまう患者に対する【外来診療料】は55点であることから、例えば「控除額は500円」とし、同額以上(つまり500円以上)を定額負担の総額として設定する(現在の2500円+増額分の500円=3000円とするなど)ことが考えられます。

紹介状なし患者では、初診料・外来診療料相当を保険給付から控除する考えを厚労省が提示(医療保険部会(1)3 201119)
2002年の改正健康保険法等の附則第2条では「将来にわたり7割給付を維持する」旨の規定がありますが、上記の仕組みは「初・再診に相当する額について、そもそも『保険給付から除外する』もの」であり、厚労省では「附則の規定には抵触しない」との考えを示しています。
現在、180日を超える一般病棟等における入院では、「入院料を15%控除(減額)し、その控除分を患者から選定療養として徴収できる」という仕組みがあります。入院医療の必要性が低いにもかかわらず、患者側の事情で長期入院をする(いわゆる社会的入院)を是正するもので、超長期入院については、例えば「療養病棟などに転院する」などの選択肢があるものの、あえて一般病棟等に入院継続する場合に「保険給付の一部を控除する」仕組みと言えます。
今般の「初・再診料相当額の控除」も、これに倣い「かかりつけ医等からの紹介を求められるところ、あえて大病院を受診する患者」について保険給付の一部を控除する仕組みと考えられます。
この点、池端幸彦委員(日本慢性期医療協会副会長、福井県医師会長)は「初診は、患者と医師とのファーストタッチの場面であり、180日を超える超長期入院と同様に考えて良いものだろうか」と厚労省の考えに疑問を呈しました。しかし姫野保険課長は「例えば救急患者などでは紹介状を持たずに受診した場合でも、通常どおりの診療が受けられる(患者負担が大きくなることはない)」旨を説明。また遠藤久夫部会長(学習院大学経済学部教授)も「外来患者全般について負担増を求めるものではない。紹介状を持参すれば通常どおり診療となる点を忘れてはならない」とコメントしています。
再診患者で「紹介状なし」がとりわけ多い、逆紹介をどう推進するかなどを検討
なお、全世代型社会保障検討会議の指示も踏まえ、「特別負担を徴収しない場合の要件」(除外要件、例えば救急搬送患者などのほか、病院の判断で「直接受診が必要」と認めた患者も徴収除外が可能となる)についても「より厳格な運用」(直接に大病院を受診する患者に限定する)を中央社会保険医療協議会で検討していくことになります。
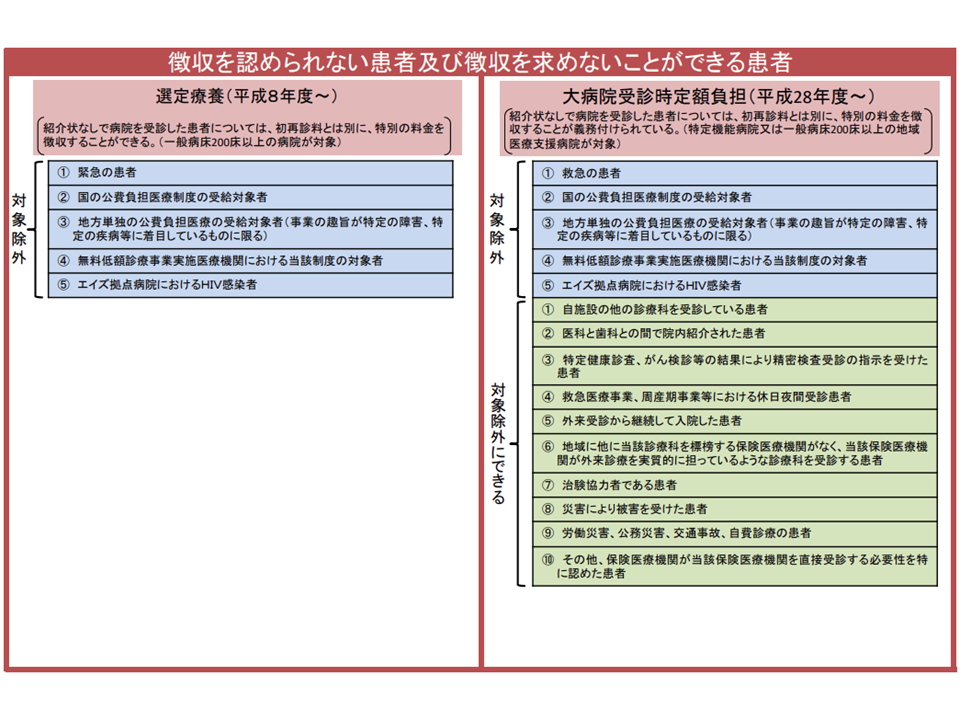
病院の判断で「特別負担を徴収しない」ことも可能(医療保険部会(1)4 201119)
紹介状なし患者の割合はとりわけ「再診」で大きく、安藤委員は「再診については特別負担の増加・控除額も小さくなり、効果が小さくなると思われる。逆紹介をしても大病院を受診し続ける再診患者の取扱いについてしっかり議論していく必要がある」と訴えました。
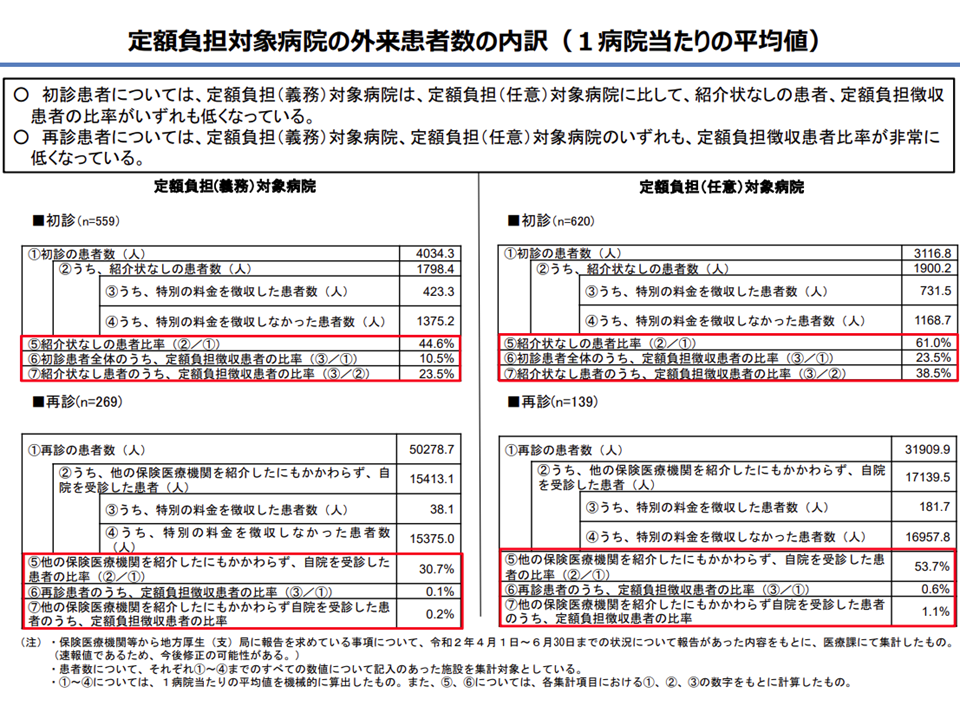
逆紹介にもかかわらず、大病院再診を受診する患者が極めて多い(下段の票)(医療保険部会(1)2 201119)
中医協において、「控除額をどう設定するのか」「再診において逆紹介をどう推進するのか」などを総合的に検討していくことになりそうです。
【関連記事】
紹介状なし大病院受診患者への「定額負担」、後期高齢者の窓口負担などの議論続く―社保審・医療保険部会(2)
休日補正を行うと、コロナ禍でも5月→6月→7月と患者数・医療費は増加―社保審・医療保険部会(1)
広範囲の健診データを医療保険者に集約し、効果的な予防・健康づくりを可能とする法的枠組みを整備—社保審・医療保険部会
マイナンバーカードの保険証利用で、患者サイドにもメリット—社保審・医療保険部会(3)
不妊治療、安全性・有効性を確認し「できるだけ早期」に保険適用—社保審・医療保険部会(2)
新型コロナの影響で未就学児の医療機関受診が激減、受診日数はほぼ半減—社保審・医療保険部会(1)
オンライン資格確認で使用可能なカードリーダー、医療機関等が3機種から選択—社保審・医療保険部会
2021年からのオンライン資格確認等システム、支払基金サイトへ登録し情報収集を—社保審・医療保険部会
2021年からのオンライン資格確認、カードリーダー等端末は支払基金が一括購入し医療機関へ配付―社保審・医療保険部会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議





