病床数の多い高知県等では「多すぎる病床を埋めるために、在院日数を延伸」させていないか、検証が必要―厚労省
2023.9.28.(木)
昨年(2022年)10月1日現在、活動中の医療施設は18万1093施設に増加したが、一般病院は7100施設と減少している。病院のベッド数減少・規模の縮小も進んでいるが、診療所の増加が目立っており、我が国の医療提供体制上の課題である「乱立」がストップしているようには見えない—。
一般病床の平均在院日数は16.2日で、新型コロナウイルス感染症の影響がある中でも短縮が進んでいるが、病床数・在院日数の大きな地域格差が依然としてあり、「多すぎるベッドの利用率を上げるために、在院日数を恣意的に延伸させる」などの事態が生じていないか、地域で検証する必要がある—。
このような状況が、厚生労働省が9月26日に公表した2022年の「医療施設(動態)調査・病院報告の概況」から明らかになりました(厚労省のサイトはこちら、過去の資料はこちら)(前年(2021年)の記事はこちら、2020年の記事はこちら、2019年の記事はこちら、2018年の記事はこちら、、2017年の記事はこちら、、2016年の記事はこちら、2015年の記事はこちら)。
目次
病院のダウンサイジングが進み病院数も減少傾向にあるが、診療所の増加目立つ
医療施設調査は「病院や診療所などの整備状況や分布、診療機能の現状を把握するために行われる調査」、病院報告は「病院の利用状況などを把握するために行われる調査」です。両調査ともに、毎月および毎年行われる小規模調査(動態調査)と、3年に1度の大規模調査(静態調査)とがあり、2022年は「小規模模調査」の年にあたります。
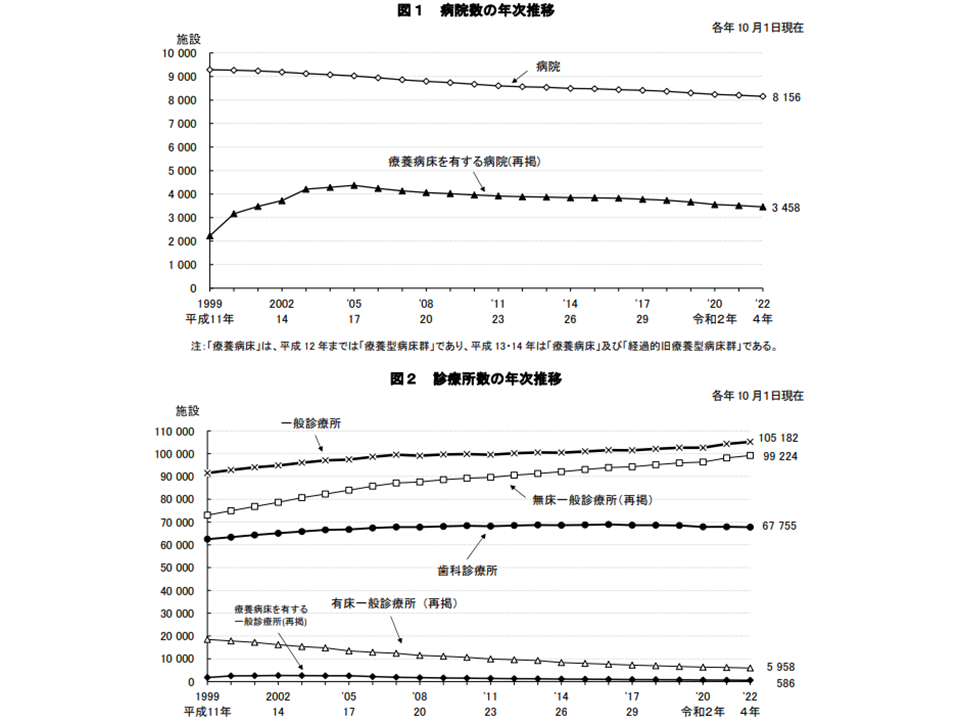
まず2022年10月1日現在、全国で活動している医療施設数を見ると18万1093施設で、前年にくらべて697施設・0.4%増加しています。なお、「休止」「1年以上の休診中」施設を含めると18万3364施設となります。
施設の内訳を見ると、▼一般病院:7100施設(前年調査に比べて52施設・0.7%減)▼一般(医科)診療所:10万5182施設(同890施設・0.9%増)―などとなっています。
新型コロナウイルス感染症対応の中で、我が国の医療提供体制には「施設が乱立し、貴重なマンパワーが分散してしまっている」という大きな課題が如実になりました。このため「施設・マンパワーの集約化」が極めて重要なテーマとなり、これは「人口減少への対応」「医療従事者の働き方改革への対応」にも合致するものです。この点、病院の減少は「集約化」に近づいていると見ることができそうですが、診療所の増加はこれに反した動きと見ることができます。診療所の開設を法令で制限することは非常に困難です(日本国憲法第22条第1項の営業の自由に抵触しかねない)が、「集約化の促進」に向けた動きを強化していく必要があるでしょう。
一般診療所のうち有床診療所は5958施設で、前年から211施設・3.4%減となっており、減少に歯止めはかかっていません。Gem Medでも繰り返しお伝えしているように、有床診の減少傾向には歯止めがかからず、最新データでは「本年(2023年)6月末には施設数は5751施設にまで減少している」ことが明らかになっています(関連記事はこちら)。
医療施設数の推移(2022年医療施設調査1 230926)
病院について少し詳しく見てみましょう。
開設者別に見ると、「医療法人」がもっとも多く5658施設(前年調査に比べて23施設・0.4%減少)で、全体の69.4%(同0.2ポイント増)を占めています。次いで「公的」1195施設(同1施設・0.1%減)・全体の14.7%(同増0.1ポイント増)が多くなっています。2025年度の「地域医療構想の実現」に向けて、「公立」「公的等」医療機関はもちろん、民間も含めたすべての病院が「2022・2023年度中にも自院の機能再検証を行う」ことが求められています(さらに公立病院では2022・23年度に経営強化プランを作成することが求められている、関連記事はこちら)。そこでは病院の再編・統合も重要検討事項の1つとなっており、今後の「開設者別の施設数動向」にも注視が集まります。なお、Gem Medを運営するグローバルヘルスコンサルティング・ジャパンでは「形だけではない、実効性のある経営強化プラン」作成を支援しています(関連記事はこちら)。
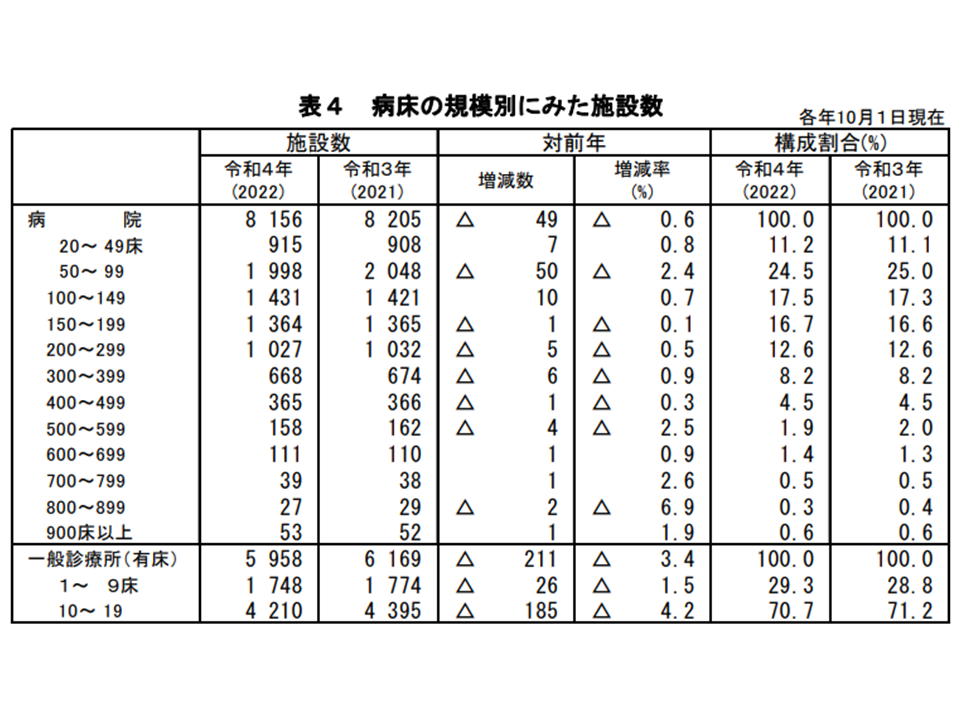
病床規模別の施設数を見ると、▼50床未満:915施設(病院全体の11.2%、前年調査から0.1ポイント増)▼50-99床:1998施設(同24.5%、同0.5ポイント減)▼100-149床:1431施設(同17.5%、同0.2ポイント増)▼150-199床:1364施設(同16.7%、同0.1ポイント増)▼200-299床:1027施設(同12.6%、同増減なし)▼300-399床:668施設(同8.2%、同増減なし)▼400-499床:365施設(同4.5%、同増減なし)▼500-599床:158施設(同1.9%、同0.1ポイント減)▼600-699床:111施設(同1.4%、同0.1ポイント増)▼700-799床:39施設(同0.5%、増減なし)▼800-899床:27施設(同0.3%、同0.1ポイント減)▼900床以上:53施設(同0.6%、同増減なし)—となりました。小規模病院が圧倒的多数(200床未満が全体の70.0%)を占めている状況には変化がありません(200床未満の病院のシェアは、▼2016年:68.9% → ▼17年:68.9% → ▼18年:69.2% → ▼19年:69.6% → ▼20年:69.9% → ▼21年:70.0% → ▼22年:69.9%)。
規模別に見た病院施設数(2022年医療施設調査2 230926)
▼平均在院日数の短縮(医療の質向上、患者のQOL向上のためにさらに進める必要がある)▼入院医療から外来医療へのシフト(デイサージャリーの推進や、がん化学療法の外来化など)―が進み、さらに地域の人口そのものが減少する中では、従前の病床規模では病床利用率を維持することが難しくなってきています。ダウンサイジングは「規模の適正化」に沿うものと考えられます。
人口10万対ベッド数、最多の高知と最少の埼玉との間に依然として2.2倍の格差
次に病床数を見てみると、昨年(2022)年10月1日現在、日本全国で157万3451床の病床があり、前年に比べて1万332床・0.7%の減少となっています。医療法上の病床種別に見ると、▼一般病床:88万6663床(前年に比べて607床・0.1%増)▼療養病床:27万8694床(同5698床・2.1%減)▼精神病床:32万1828床(同1674床・0.5%減)▼結核病床:3863床(同81床・2.1%減)▼感染症病床:1909床(同16床・0.8%増)―となっています。2020年初頭から新型コロナウイルス感染症が猛威を振るっており、医療機関はその対応に大わらわです。コロナ感染症が落ち着くのを待って、「機能再編→ベッド数の見直し」などが進んでいくことでしょう。なお、本年(2023年)5月8日からコロナ感染症が5類に移行しましたが、これをもって「コロナ感染症が落ち着いた」と見ることはやや早計に過ぎると考えられます。
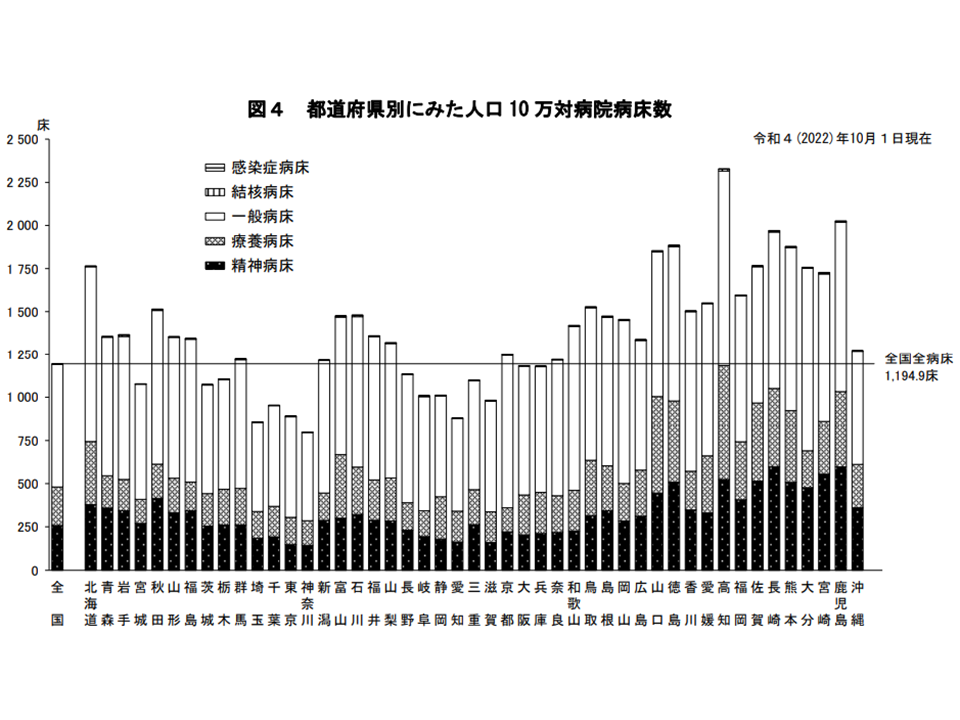
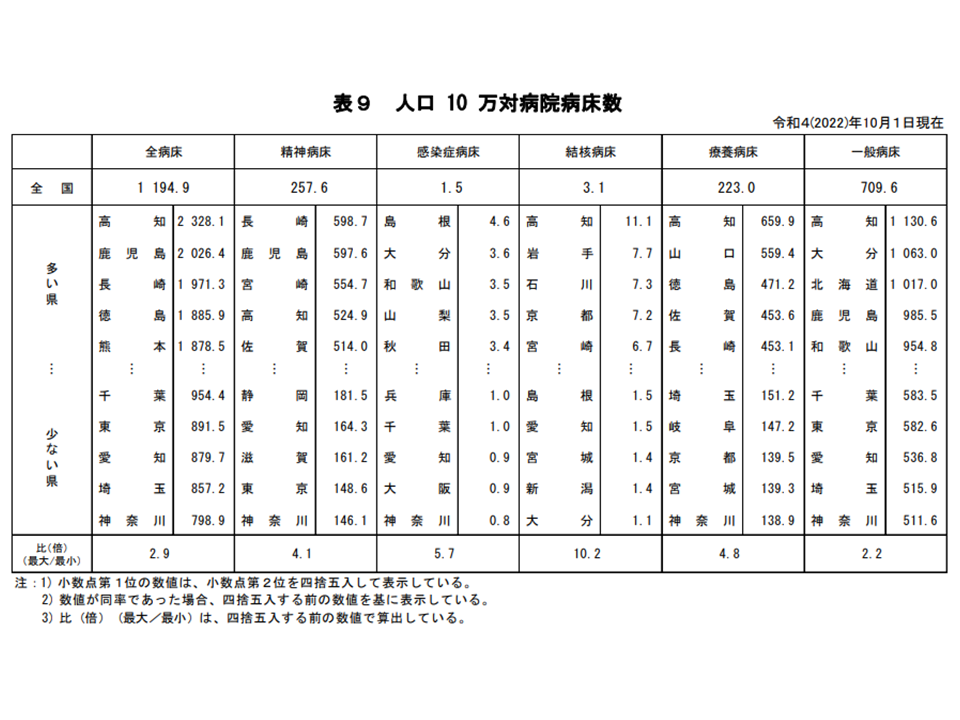
また、人口10万人当たりの一般病床数は709.6床で、前年調査に比べて3.6床増加しました。「コロナ感染症対応でベッド数が一時的に増加している」と考えられますが、日本全体で人口減少が本格化する中では「医療ニーズにあわせた病床規模の適正化」が進むことに期待が集まります。過剰な病床数は「無用な長期間の入院」を招き、医療費の高騰や在院日数延伸による医療・生活の質の低下につながることに留意が必要です。
もっとも地域別に見ると、さまざまな動きがあります。都道府県別の人口10万人当たり一般病床数が最も多いのは高知県で1130.6床(前年調査に比べて11.9床増)、次いで大分県の1063.0床(同5.8床増)、北海道の1017.0床(同12.1床増)などで多くなっています。逆に最も少ないのは神奈川県の511.6床(同0.8床増)。次いで埼玉県515.9床(同0.8床増)、愛知県536.8床(同1.7床増)などで少なくなっています。最多の高知県と最低の埼玉県の格差は2.2倍で、前年と変わっていません。
都道府県別に見た人口10万対病床数1(2022年医療施設調査3 230926)
都道府県別に見た人口10万対病床数2(2022年医療施設調査4 230926)
高齢化が進行していたり、近隣自治体で病床整備状況が芳しくないために「患者の流出」が生じるなどの理由から、病床の必要量が大きくなる可能性もありますが、都道府県レベルで「2.2倍のベッド整備格差の必要性がある」とは考えにくいでしょう。
病床数は、後述する「在院日数」や「医療費」に、さらには「医療・生活の質」も密接に関連する、極めて重要なテーマです。地域の医療ニーズを適切に算出し、整備すべきベッド数の「適正化」を強力に進めていく必要があります。
コロナ禍での「病棟・病床の休止」等により、2022年も入院患者数等は低水準にとどまる
次に、一般病院における患者数や稼働状況などを見ていきましょう。
昨年(2022年)1年間における一般病床(一般病院)では、▼1日平均在院患者数:61万1515人(前年に比べて1.3%減少)▼1日平均新入院患者数:3万7858人(同2.1%減)▼1日平均退院患者数:3万7477人(同1.8%減)―という状況です。
コロナ感染症の影響で、2020年度から大きく患者数が減少しています。「コロナ重症患者等をすぐさま受け入れられるような空床(即応病床)の確保」、「コロナ重症患者に対応するための、一部病棟・病床閉鎖(コロナ病床に医療専門職を集約化する)」、「入院医療から外来医療への移行」などが続いていることが、「患者減」の背景にあると考えられます。
一方、一般病院の外来患者数は、1日平均120万660人で、前年に比べて1.2%増加しました。ただし、コロナ禍前の2019年(126万6423人)と比べると5.2%減となっており、「外来患者も十分に戻ってきていない」ことが分かります。
もっとも、「医療機関にかかるまでもない症状の場合には医療機関受診を控える」「軽症患者は診療所や中小病院にまずかかり、大病院は紹介・専門外来を担う」(外来機能分化)との視点に立てば、「外来患者の減少そのものは必ずしも悲観すべき事態ではない」ことにも留意が必要です。
一般病床の平均在院日数、最長の高知と最短の愛知で、1週間を超える開き
また一般病床における平均在院日数は16.2日で、前年よりも0.1日延伸しました。コロナ感染症の影響で「在院日数の『乱』増減が続いている」状況が伺えます。
平均在院日数の短縮は、例えば▼急性期病院における重症度、医療・看護必要度該当患者割合の上昇▼DPC特定病院群の要件の1つである診療密度の向上—といった経営面でのメリットを生みます。さらに、「院内感染やADL低下のリスクを低く抑えられる」ほか、「患者の早期退院による社会・経済的な損失からの回復」といった医療・生活の質向上にもつながります。このため、すべての病院で「必要な医療提供」を確保したうえで、「在院日数の短縮化」を進めることが必要かつ重要となります。
この点、都道府県別に見ると大きなバラつきがあることが従前より問題視されています。最長は高知県の21.3日(前年に比べて0.8日延伸)、次いで熊本県の19.9日(同0.5日延伸)、和歌山県の19.4日(同0.3日延伸)と続いています。逆に、愛知県の13.8日(同0.1日延伸)、東京都の13.8日(同0.1日短縮)、神奈川県の14.2日(同0.1日延伸)などで短くなっており、最長の高知県と最短の愛知県・東京都では7.5日(同0.7日拡大)と、1週間を超える開きがあります。
在院日数の延伸は、一見すると「患者に優しい」ようにも思えます。しかし、Gem Medで繰り返し報じているとおり、不要な在院日数延伸は▼ADL低下・院内感染リスクの高まり(医療の質の低下)▼患者のQOLの低下(入院中は仕事に携われず、社会からも隔離されてしまう)―などの弊害に結びつきます(もちろん、必要な在院日数の確保が必要なことは述べるまでもない)。仮に、後述するような「病床利用率を確保するために、在院日数をコントロールする(短縮の取り組みを放棄する)」ようなことが生じていれば、それは決して許されるものではありません。早急な是正が必要です。
コロナ対応で病棟・病床の休止等が続き、2022年の一般病床利用率は69.0%に低下
次に一般病床の病床利用率を見ると、69.0%で前年に比べて0.8ポイント低下しました。上述のとおり、コロナ感染症対応のために「一部の病棟・病床を閉鎖している」などために、病床利用率が従前に比べて相当程度低くなっている点に留意が必要です。
なお、病院経営という観点では病床利用率の向上が「好ましい」ことに疑いはありません。ただし「正しい手法で向上させたか否か」が重要となる点に留意が必要です。例えば、新規患者の獲得(紹介患者の確保など)によって利用率が向上していれば、それは「好ましい」と言えるでしょう。しかし、例えば退院を先延ばしにすることで、利用率向上を図るのであれば、それは「許されない」と言わざるを得ません(関連記事はこちら)。
例えば、高知県などでは「病床数が多く、その利用率を維持するために、在院日数を延伸させている」可能性も伺えます。これは、患者にとっても、住民(高知県民だけでなく、日本国民全体)にとっても「好ましくない」事態です。詳細な分析を地域で進め、適正化(例えばベッド数の減少など)を進める必要がないかデータに基づいて検証する必要があるでしょう(その先には、地域の医療関係者での協議が必要となる)。
上述のように、医療の質を高めるためには、すべての医療機関で在院日数の短縮を進める必要があります。しかし、これは「空床」の増加にも結び付くために、同時に新規患者の獲得をしなければ医業収入が低下してしまうのです。コロナ禍であり「過去のデータとの単純比較」はできませんが、コロナ感染症が落ち着いた後に、「在院日数の短縮」を進めながら「新規患者の獲得」に力を入れる必要があるでしょう。
ただし、この状況はすべての病院で同じであり、「新規患者の獲得競争」が激化し、さらに地域によっては人口減少が進んでおり(いずれ東京23区などごく一部地域を除き全国的に人口減少が進む)、「新規患者獲得の継続」が困難になってきます。そうした状況を踏まえれば、地域の医療ニーズを勘案し「病床規模の縮小」(ダウンサイジング)も早急に検討テーマの1つに加える必要があります。この場合、冒頭に述べたダウンサイジング傾向に拍車がかかることでしょう(関連記事はこちらとこちらとこちらとこちらとこちら)。
【関連記事】
「病床数の多い高知県等、病床を埋めるためか在院日数が長く、病床数の少ない愛知県等では在院日数が短い」点など再確認―厚労省
悪性腫瘍手術の1施設当たり実施数、1996年の10.0件から2020年には28.5件で「集約化」進む―厚労省
「病院ベッド数の大幅減」、「有床診の施設数減」が継続―医療施設動態調査(2020年7月)
2017年から18年にかけ在院日数短縮と病床利用率向上を両立、ただし適正な病床規模を探るべき―厚労省
1996年から2017年にかけて「人口10万対病床数」は変わらず、病床削減やDRG導入を検討しては―厚労省
2015年から16年にかけて在院日数短縮と病床利用率向上とを両立、ダウンサイジングの効果も―厚労省
一般病床の平均在院日数は16.5日、病床利用率は75.0%に―2015年医療施設動態調査





