1996年から2017年にかけて「人口10万対病床数」は変わらず、病床削減やDRG導入を検討しては―厚労省
2018.12.28.(金)
1996年から2017年にかけて「医療施設」の状況を見ると、一般病院数は緩やかに減少し「集約化」しているようにも思えるが、人口10万対病床数に大きな変化はなく、十分な「集約化」は進んでいない。医療の質向上のために「再編」や「ダウンサイジング」をより強力に促していく必要がある。また、2005年から17年にかけて一般病院の平均在院日数は短縮したが、病床利用率も低下してしまっている。やはり「ダウンサイジング」などを考える必要があるとともに、「DRG/PPS」の導入などを検討していく必要があるのではないか―。
厚生労働省が12月27日に公表した、2017年の「医療施設(静態・動態)調査・病院報告の概況」から、こういった状況が伺えます(DRG導入などはメディ・ウォッチの見解です)(厚労省のサイトはこちら)。
目次
1996年から2017年にかけて、有床診療所は激減、一般病院の緩やかに減少
医療施設調査は、病院や診療所などの整備状況や分布、診療機能の現状を把握するために行われる調査、また病院報告は、病院の利用状況などを把握するために行われる調査です。両調査ともに、毎月および毎年行われる小規模調査(動態調査)と、3年に1度の大規模調査(静態調査)とがあり、2017年は「大規模調査」の年にあたります。
調査結果は膨大なため、ポイントを絞って眺めてみましょう。
医療施設調査では、(1)施設数(2)病床数(3)診療等の状況(4)従事者の状況—を詳細に調べています。
まず(1)の施設数、(2)の病床数に関しては、「有床診療所の減少が著しい」ことが特筆できます。1996年には全国に2万452施設ありましたが、2017年には7202施設となり、およそ30年で3分の1強(35.2%)に減少しています。直近の医療施設動態調査では、2018年度診療報酬・介護報酬により「減少スピードにややブレーキがかかった」ようにも見え、今後も動向を注目していく必要があります(関連記事はこちらとこちら)。
次に一般病院の施設数を見ると、▼1996年:8421施設 → ▼1999年:8222施設 → ▼2002年:8116施設 → ▼2005年:7952施設 → ▼2008年:7714施設 → ▼2011年:7528施設 → ▼2014年:7426施設 →▼2017年:7353施設―と、緩やかに減少していることが分かります。22年間で13%弱の減少であり、「再編・統合」などが進んでいるように見えます。
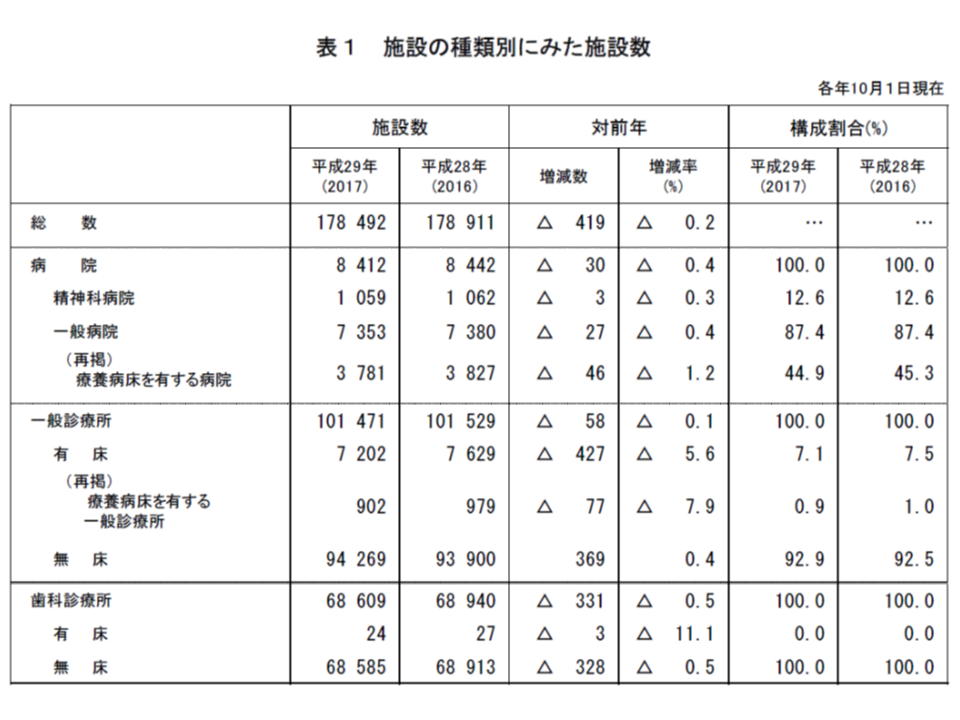
有床診療所は激減し、一般病院数も緩やかに減少している
「公」と「民」を比較すると、施設数・病床数ともに「公」のシェアは低下
主な開設者別に病院(一般に限らず)の施設数・総病床数を「1996年」(厚労省のサイトはこちら)と「2017年」とで比較してみると、次のようになっています。
▽国:1996年「387施設」「15万4319床」 → 2017年「327施設」「12万8184床」・・・施設数は15.5%、ベッド数は16.9%の減
▽公的:1996年「1368施設」「35万6406床」 → 2017年「1211施設」「31万6804床」・・・施設数は11.5%、ベッド数は11.1%の減
▼都道府県:1996年「308施設」「8万8005床」 → 2017年「198施設」「5万3258床」・・・施設数は35.7%、ベッド数は39.5%の減
▼市町村:1996年「766施設」「16万7178床」 → 2017年「627施設」「13万230床」・・・施設数は18.1%、ベッド数は22.1%の減
▼地方独立行政法人:1996年「0施設」「床」 → 2017年「102施設」「4万163床」
▼日本赤十字社:1996年「96施設」「4万188床」 → 2017年「92施設」「3万5930床」・・・施設数は4.2%、ベッド数は10.6%の減
▼済生会:1996年「74施設」「2万531床」 → 2017年「82施設」「2万2508床」・・・施設数は10.8%、ベッド数は9.6%の増
▽社会保険団体:1996年「134施設」「3万8904床」 → 2017年「52施設」「1万5643床」・・・施設数は61.2%、ベッド数は59.8%の減
▽医療法人:1996年「4873施設」「73万6614床」 → 2017年「5766施設」「86万5116床」・・・施設数は18.3%、ベッド数は17.4%の増
▽個人:1996年「1875施設」「16万5637床」 → 2017年「210施設」「2万109床」・・・施設数は88.8%、ベッド数は87.9%の減
国・公的・社会保険団体を「公」とし、医療法人・個人を「民」とした場合の公民比率を見ると、1996年には施設数ベースで「21.9対78.1」、病床数ベースで「37.9対62.1」でしたが、2017年には施設数ベースで「21.2対78.8」、病床数ベースで「34.6対65.4」となり、「公」の比率が明らかに下がってきています。一般に「公」病院は大規模であり、「施設の減少」よりも「病床数の減少」が大きくなります。「公立病院改革」や「地域医療構想の実現」などに向けて「合併や民間への移譲」などが進んでいることは確実ですが、さらに「閉院」や「ダウンサイジング」がどの程度進んでいるのか、より詳しい分析が期待されます(関連記事はこちらとこちらとこちらとこちら)。
1996年から2017年にかけて、超大病院はダウンサイジング
次に病床の規模別に、病院(一般に限らず)の施設数・構成割合(全体に占めるシェア)を「1996年」と「2017年」とで比較してみると、次のようになっています。
▽20-99床:1996年「3992施設」「42.1%」 → 2017年「3007施設」「35.7%」
▽100-199床:1996年「2605施設」「27.4%」 → 2017年「2791施設」「33.2%」
▽200-299床:1996年「1278施設」「13.5%」 → 2017年「1114施設」「13.2%」
▽300-399床:1996年「750施設」「7.9%」 → 2017年「700施設」「8.3%」
▽400-499床:1996年「356施設」「3.8%」 → 2017年「389施設」「4.6%」
▽500床以上: 1996年「509施設」「5.4%」 → 2017年「411施設」「4.9%」
「100床未満」「500床以上」のシェアが減少し、中間のシェアが大きくなっています。ここから「小規模病院は、合併や増床などで100床以上を目指し、500床以上の超大規模病院はダウンサイジングを進めてきた」可能性が伺えます。いずれも地域のニーズを踏まえたものと言え(あまりに小規模では患者のニーズに応えられず、超大規模では供給が過剰になってしまう)ますが、さらに詳細な分析が期待されます。また1996年当時とは制度などの状況が相当程度変わっていますが、機能(高度急性期や急性期、回復期など)についても一定の仮定を置き、22年間で、病院の規模と機能がどう変化したのかも分析してみたいところです。
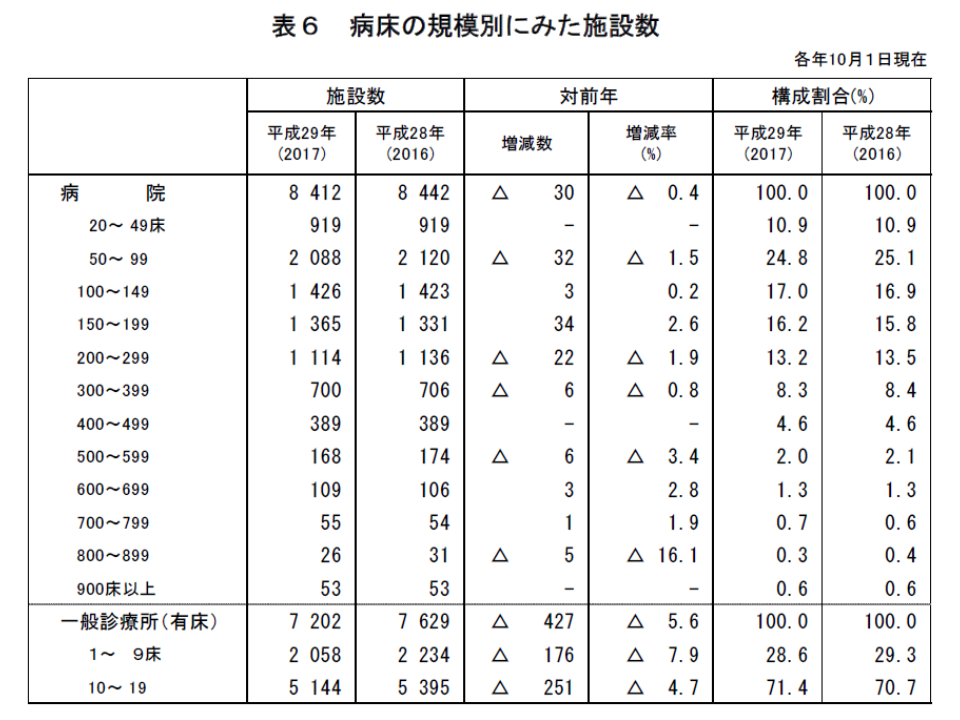
「人口10万対病床数」に大きな変化なし、医療の質向上目指し、病床再編が必要か
また、2017年における「人口10万対病床数」を見ると、一般病床では全国平均で703.1ですが、最多の高知県「1109.8」と最少の埼玉県「497.4」では2.2倍の格差があります。ただし、メディ・ウォッチでは「バラつき」はもちろん、「数字そのもの」に着目します。
我が国では、先進諸国に比べ「患者当たりの病床数が多い」と指摘されます。これは「医療従事者1人当たりの患者数が多い」ことを意味し、在院日数の短縮を阻む要因の1つとも指摘されています。さらに、後述するように「医療の質の向上」を阻んでいるとも考えられます。「病床数が多い=アクセスが良い」と考えがちですが、症例の分散による弊害も否定できません。この点、グローバルへルスコンサルティング・ジャパン(GHC)と米国メイヨークリニックやスタンフォード大学との共同研究では、「症例数と医療の質(例えば医療安全)は相関する」ことが明らかになっています。
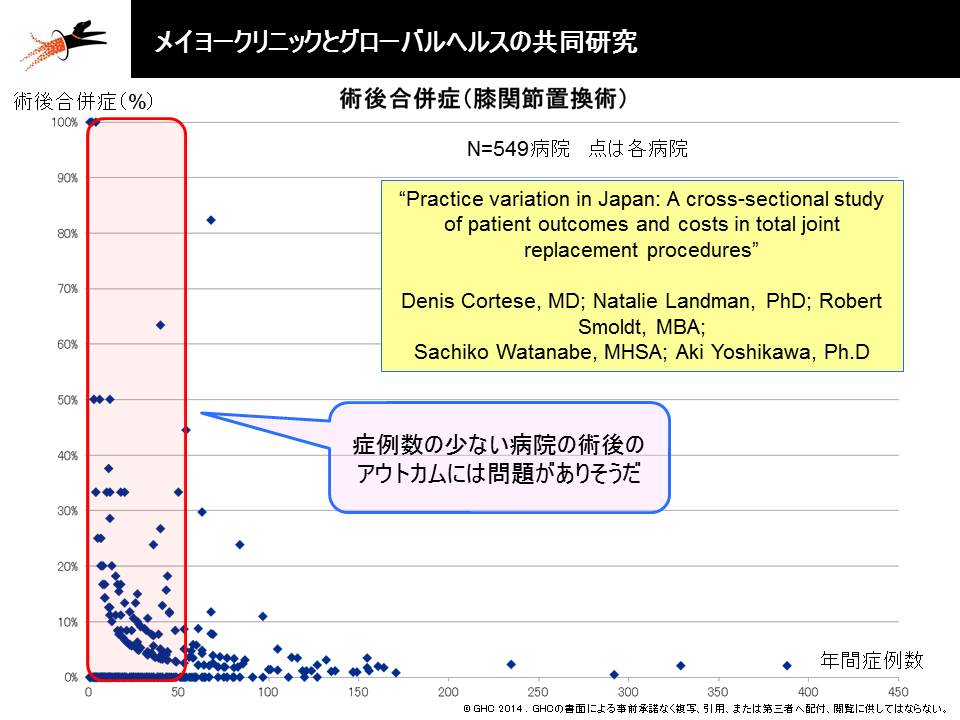
人工膝関節置換術における症例数と術後合併症の関係
1996年には、全国平均で1003.3、最多はやはり高知県で1994.2、最少もやはり埼玉県で679.9となっていました。
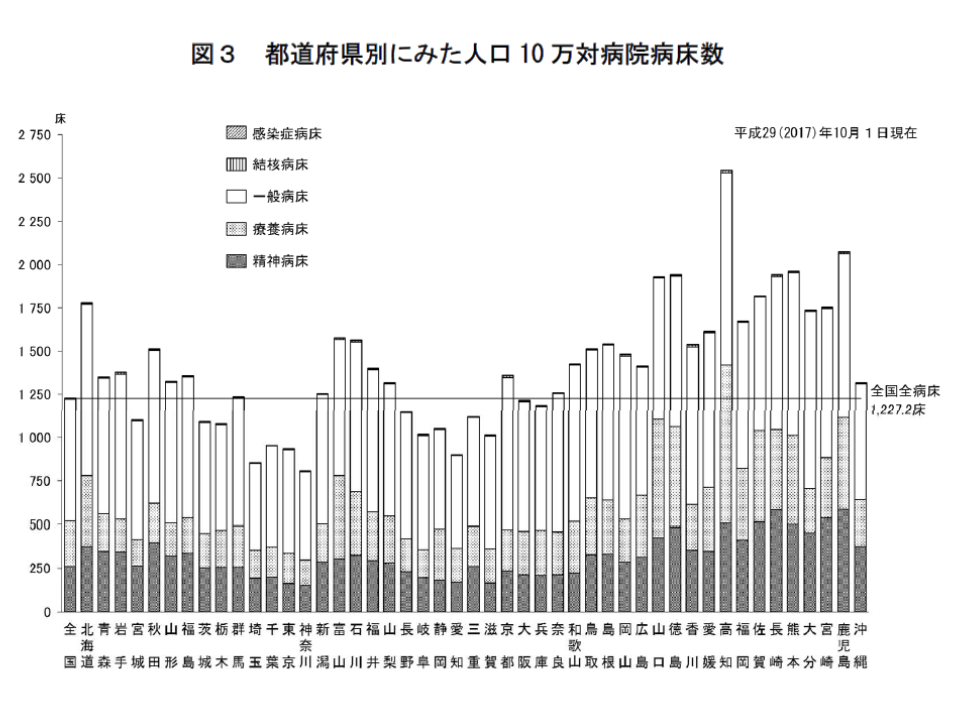
「人口10万対病床数」は、都道府県間でのバラつきが大きいとともに、数字そのものが「先進諸国」と比べて大きく(つまり症例が分散している)、かつ1996年から減少していない(集約化が進んでいない)
したがって1996年から2017年にかけて、一見「大幅に減少している(症例の集約化が進んでいる)」ようにも思えます。しかし、実は2001年の医療法改正で「一般病床」と「療養病床」が区分されており、両者を比較する場合には「2017年の一般病床と療養病床を合算する」必要があるのです。そこで、2017年の「一般病床+療養病床の人口10万対病床数」を見てみると、全国平均では959.8でやや減少しているものの、最多の高知県では2023.8で増加してしまっています(最少は神奈川県の652.1、埼玉県は657.3)。
もちろん、高齢化の進展により「療養病床の必要性が高まっている」とも考えられますが、22年が経過し「医療の質」(例えば平均在院日数や事故発生率など)向上が達成されているのか、詳しく分析することが必要でしょう。
2017年、病院の3割超が訪問診療、2割弱が往診を実施
次に、(3)の診療等の状況の中から、病院による「在宅医療」「救急医療」の実施状況を見てみましょう(2017年)。
在宅医療では、「医療保険等による在宅サービス」実施病院は5328施設(病院の63.3%)、「介護保険による在宅サービス」実施病院は2630施設(同31.3%)となりました。
「医療保険等による在宅サービス」の内容を見てみると、「訪問看護指示書の交付」が最も多く3228施設(同38.4%、1施設当たり21.7件)、次いで▼訪問診療:2702施設(同32.1%、同60.1件)▼往診:1661施設(同19.7%、10.2件)―などと続きます。
施設数ベースの件数は診療所と比べて1桁異なりますが、「1施設当たりの件数」は、スタッフが多いこともあり病院のほうが勝っています。地域において、「病院も在宅医療の重要な担い手である」ことが再確認できるデータと言えるかもしれません。
また救急医療については、57.5%病院が「救急医療体制あり」と答えており、その内訳は▼初期(軽度者対応):19.7%▼2次(入院対応):47.6%▼救命救急:3.4%―という状況です。
1996年から2017年にかけて、医療従事者の配置は相当程度「充実」
さらに、(4)「従事者の状況」から、「一般病院における100床当たりの医療従事者配置状況」を1996年と2017年で比較すると、次のようになりました。
▽総数:1996年「101.7」 → 2017年「148.4」
▽医師:1996年「11.1」 → 2017年「16.1」
▽薬剤師:1996年「2.7」 → 2017年「3.6」
▽看護師:1996年「30.2」 → 2017年「57.9」
▽准看護師:1996年「14.9」 → 2017年「6.7」
▽診療放射線技師等:1996年「2.2」 → 2017年「3.4」
▽臨床検査技師等:1996年「3.1」 → 2017年「4.2」
▽管理栄養士:1996年「0.9」 → 2017年「1.9」
1996年における「医師」以外のデータは常勤換算を行っていないため、厳密な比較は困難ですが、総じて「医療従事者が手厚く配置されてきている」状況に疑いはないでしょう。上述のように「手厚い医療従事者の配置」が「在院日数の短縮」に結びつくことを考えれば、「真に必要な病床数(地域の医療ニーズにマッチした病床数)」を探り、必要なダウンサイジングを行うことで、より「医療の質」を高めることが期待できそうです。
なお、都道府県別に「人口10万対医師数」を見ると、最多は高知県(259.7人)、最少は埼玉県(124.9人)と大きなバラつきのあることが分かります。医師偏在対策を検討している「医師需給分科会」では、この「人口10万対医師数」をベースに、地域人口の構成・地域医師の構成などを加味した「新たな医師偏在指標」をまとめました。それに基づき、全2次医療圏について「医師が相対的に多いのか、少ないのか」を把握することが可能となります(関連記事はこちら)。
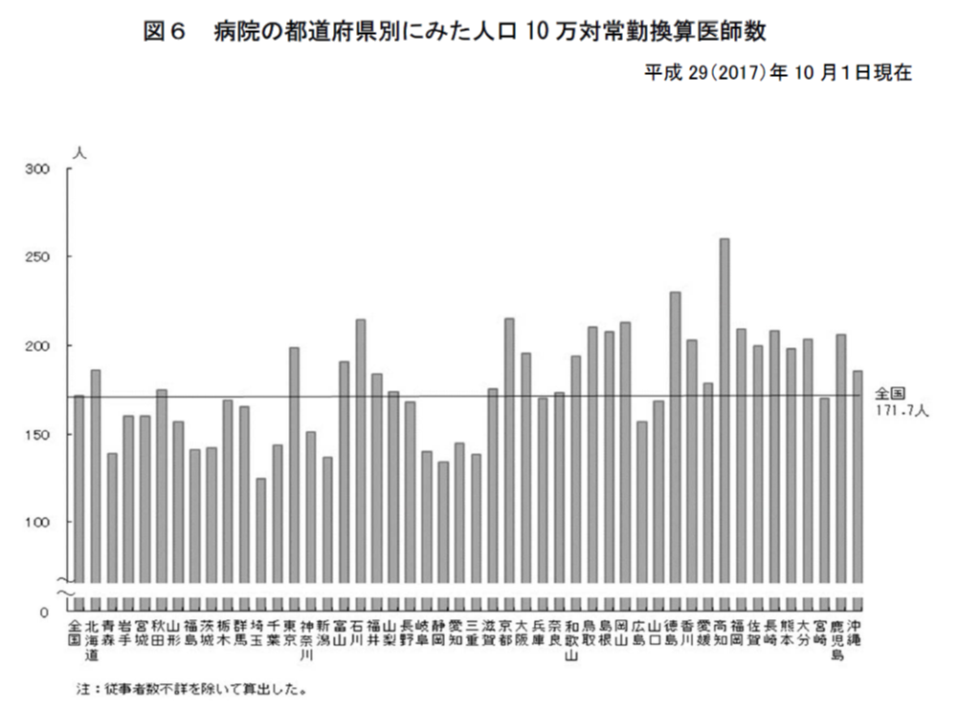
「新たな医師偏在指標」のベースにもなる「人口10万対医師数」には、都道府県間で非常に大きなバラつきがある
2005年から17年にかけて平均在院日数は短縮したが、集患に苦戦し病床利用率は悪化
病院報告では、病院の(A)患者数(B)病床利用率(C)平均在院日数―を詳しく調べています。
メディ・ウォッチでもたびたびお伝えしているとおり、平均在院日数の短縮は、▼急性期病院における「重症患者割合」(重症度、医療・看護必要度の基準を満たす患者の割合)の向上▼DPC特定病院群(旧II群)要件の1つである「診療密度」の向上▼「院内感染」や「ADL低下」のリスク軽減▼患者のQOL向上(例えば職場への早期復帰を果たし、生活の安定を取り戻す)—といった「経営の質・診療の質」の向上に直結します(関連記事はこちらとこちら)。
もっとも在院日数の短縮のみを進めれば「空床」が発生し(病床利用率の低下)、病院の収益を悪化させてしまいます。そこで、▼かかりつけ医等と連携した重症紹介患者の確保▼救急搬送患者の積極的な受け入れ―といった新規入院患者の獲得策を同時に採る必要があるのです。
このように、(B)病床利用率と(C)平均在院日数は「セットで見ていく」必要があるのです。
一般病床について、「2005年」(厚労省のサイトはこちら)と「2017年」とで両者を見てみると、次のようになりました(前述のとおり2001年の医療法改正で「一般病床」と「療養病床」が区分けされ、2005年データからそれが反映されているため)。
▽平均在院日数:2005年「19.8日」 → 2017年「16.2日」・・・3.6日短縮
▽病床利用率:2005年「79.4%」 → 2017年「75.9%」・・・3.5ポイント低下
この数字を見ると、「平均在院日数の短縮」に新規患者獲得が追いつかず、「病床利用率が低下している」状況が伺えます。
この際、「収益を確保するために、在院日数をコントロールしよう(在院日数の短縮をストップさせよう)」と考えるのは、上記の「平均在院日数の短縮」のメリットに照らし、好ましくないことが分かります。例えば「地域の診療所や中小病院との連携を強化し、重症患者を紹介してもらう」、さらには「地域患者数の減少を踏まえてダウンサイジングを検討する」ことなどが必要でしょう(関連記事はこちらとこちらとこちら)。
なお、在院日数コントロールの背景には、我が国の入院料設定も影響していると考えられます。我が国の入院料は、出来高でもDPCでも「1日当たり」で設定されており、「長く入院させると収益が上がる」構造となっています(DPCでは、「●日間の入院が最も利益率が高い」との「解」を見出すことも可能)。
ちなみに都道府県別の平均在院日数(一般病床)を見ると、最長は高知県の21.3日、最短は神奈川県の13.7日となっており、「病床数が多い」→「空床が生じやすい」→「在院日数をコントロールして病床利用率を高める必要がある」→「平均在院日数が長い」という構図が見え隠れしています。
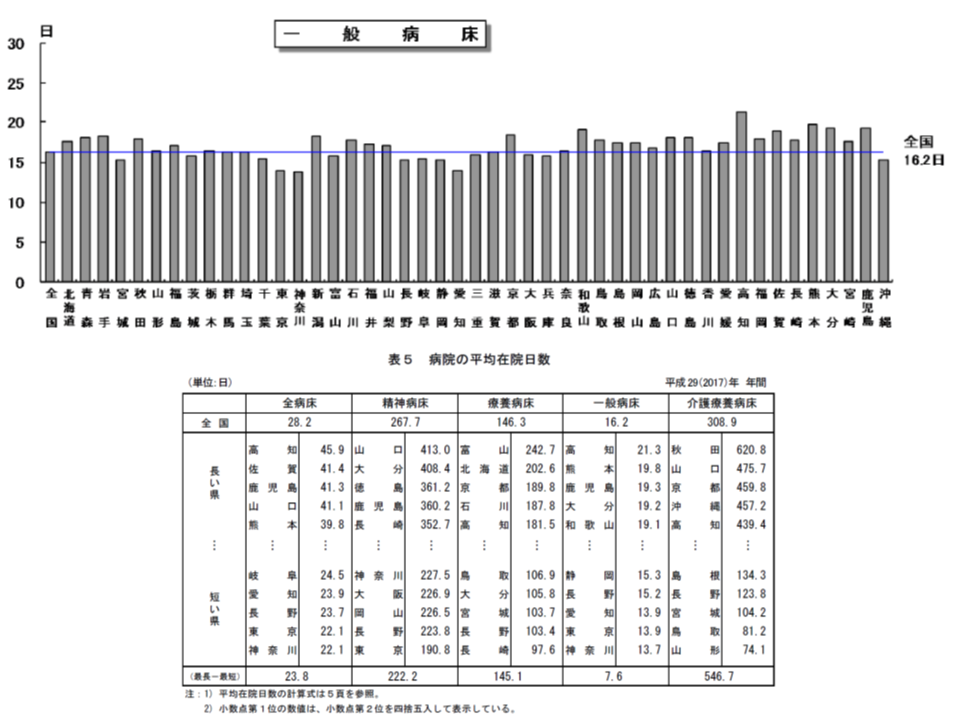
一般病床に限らず、病院の平均在院日数は都道府県によって大きなバラつきがあり、「ベッド数の多い地域」では「平均在院日数が長い」傾向が伺える
ここで、例えば米国等で導入されている「1入院当たり」の支払い方式(DRG/PPS)にシフトさせていけば、「早期退院のほうが利益率は高くなる」ことは確実なため、不要な在院日数コントロールは相当程度消滅していくと予想されます(もちろんDRG/PPSですべての問題が解決するわけではないが)。DPC制度でも「D方式」(入院初日に入院基本料以外の報酬が全て償還される仕組み)という、DRG/PPSに近い仕組みが導入されていますが、さらなる拡大なども検討していく必要があるかもしれません。
【関連記事】
有床診の減少スピードにやはりブレーキ、2018年度改定の効果か―医療施設動態調査(2018年10月)
有床診、2018年度改定の効果か、2018年9月末には減少スピードに若干のブレーキ―医療施設動態調査(2018年9月)
内科などの有床診療所、より柔軟に介護サービス提供可能に―中医協総会(2)
「有床診の介護参入」や「療養病床の転換」促す運営基準見直し案を了承―第154回介護給付費分科会(1)
病床過剰地域での有床診開設特例、調整会議で事前審査を―地域医療構想・在宅医療ワーキング(1)
「8月分」データ、2012年以降「在院日数の短縮」続くが、「病床利用率の向上」が追いつかず―病院報告、2018年8月分
「7月分」データ、2016年以降「在院日数の短縮」と「病床利用率の向上」とを両立―病院報告、2018年7月分
300床病院が在院日数を1日短縮、稼働率維持には1か月36人の新規患者獲得が必要
適切なデータから、各病院が「地域の状況」と「等身大の姿」を把握してほしい―日病・相澤会長インタビュー(1)
病院の機能分化・連携を進め、効率的でやさしさを備えた医療提供体制を構築―日病・相澤会長インタビュー(2)
外来から患者の入退院を支援するPatient Flow Management(PFM)が急性期病院の将来を救う
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
公立・公的病院の機能分化、調整会議での合意内容の適切性・妥当性を検証―地域医療構想ワーキング
地域医療構想調整会議、多数決等での機能決定は不適切―地域医療構想ワーキング
大阪府、急性期度の低い病棟を「地域急性期」(便宜的に回復期)とし、地域医療構想調整会議の議論を活性化—厚労省・医療政策研修会
地域医療構想調整会議、本音で語り合うことは難しい、まずはアドバイザーに期待―地域医療構想ワーキング(2)
公立・公的病院と民間病院が競合する地域、公立等でなければ担えない機能を明確に―地域医療構想ワーキング(1)
全身管理や救急医療など実施しない病棟、2018年度以降「急性期等」との報告不可―地域医療構想ワーキング(2)
都道府県ごとに「急性期や回復期の目安」定め、調整会議の議論活性化を―地域医療構想ワーキング(1)
都道府県担当者は「県立病院改革」から逃げてはいけない―厚労省・医療政策研修会
学識者を「地域医療構想アドバイザー」に据え、地域医療構想論議を活発化―地域医療構想ワーキング(2)
再編・統合も視野に入れた「公立・公的病院の機能分化」論議が進む―地域医療構想ワーキング(1)
2018年度の病床機能報告に向け、「定量基準」を導入すべきか―地域医療構想ワーキング
2025年に向けた全病院の対応方針、2018年度末までに協議開始―地域医療構想ワーキング
公的病院などの役割、地域医療構想調整会議で「明確化」せよ—地域医療構想ワーキング





