後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
2021.7.26.(月)
医療保険制度の持続可能性を考慮すると、「後発医薬品の使用促進」が極めて重要であるが、後発品メーカーの不祥事により「後発品への信頼性・後発品の安定供給に大きな問題」が生じている。信頼回復・安定供給に力を入れていくべきではないか―。
後発品の使用促進に向けて、診療報酬では、これまで「加算」を主軸とした手当てが行われてきているが、今後は「減算」に軸足を移していくべきか―。
後発品の使用促進にも大きく関連する「フォーミュラリ」について、診療報酬での評価を検討していくべきか―。
不妊治療については、学会のガイドラインを踏まえて、個別技術について「保険適用すべきかな否か」などを検討していく―。
7月21日に開催された中央社会保険医療協議会・総会では、こういった議論も行われました。
目次
後発品メーカーの不祥事で、後発品への信頼性・後発品の安定供給に大きな問題
Gem Medでお伝えしているとおり、2022年度の次期診療報酬改定に向けた議論が中医協やその下部組織で本格化しています。厚生労働省保険局医療課の井内努課長は「7・8月は第1ラウンドとして総論的な議論を行い、そこでの意見をとりまとめ(いわば論点整理)、秋以降の個別項目論議につなげる」というスケジュールを示しました。
すでに「急性期入院医療(関連記事はこちらとこちら)」、「地域包括ケア病棟」「回復期リハビリ病棟」、「外来」「感染症対策」「調剤」に関する総論論議が行われています。
7月21日には、▼ポリファーマシー対策・後発品使用促進▼働き方改革の推進▼歯科貴金属材料の価格改定ルール見直し▼不妊治療の保険適用―が議題となりました。本稿では「ポリファーマシー対策・後発品使用促進」「不妊治療」に焦点を合わせてみます(「働き方改革」についてはお伝え済)。
医療技術の高度化が進み、医療費を押し上げています。例えば脊髄性筋萎縮症の治療薬「ゾルゲンスマ点滴静注」(1億6707万円)、白血病等治療薬「キムリア」(3350万円)などの超高額薬剤の保険適用が相次ぎ、さらにキムリアに類似した、やはり超高額な血液がん治療薬も次々に登場してきています。
同時に、少子・高齢化の進展もとどまるところを知りません。来年度(2022年度)からは、人口の大きなボリュームを占める団塊世代が75歳以上の後期高齢者となりはじめ、2025年度には全員が後期高齢者となります。また、2025年度から2040年度にかけては、高齢者の増加ペース自体は鈍化するものの、現役世代人口が急速に減少していきます。
これら「医療費増」は、今後、医療険財政を悪化させることを意味します(関連記事はこちらとこちら)。そうした中では、「医療費の伸びを、我々国民が負担できる水準に抑える」(医療費適正化)ことが欠かせず、例えば「後発医薬品(ジェネリック医薬品、後発品)の使用促進による薬剤費の圧縮」などに注目が集まっています。政府は後発品使用促進に向けた新目標として「後発医薬品の数量シェアを、2023年度末までに全ての都道府県で80%以上とする」ことを掲げ、6月18日に閣議決定された骨太方針2021(経済財政運営と改革の基本方針2021)でもこれを確認。2022年度の次期診療報酬改定でも「後発品使用促進」が重要論点の1つになることは確実です。
ところで後発品に関しては、一部の後発品メーカーの不祥事による「後発品への信頼低下」や、それに伴う「供給の不安定」が発生しています。7月21日の中医協総会では、こうした点に関する意見が診療側・支払側双方の委員から相次ぎました。後発品使用促進の鍵は「安全性・品質に係る信頼性の確保」と「安定供給体制の確保」にあることが改めて確認された格好と言えます。
例えば、診療側の城守国斗委員(日本医師会常任理事)は「後発品の安全性確保や供給確保などに関する工程表を定める必要がある」と指摘。同じく診療側の有澤賢二委員(日本薬剤師会常務理事)は「大手チェーン薬局では納品される後発品が、中小のかかりつけ機能を持つ薬局には納品されないなどの事例もあるようだ。また、一部後発品の供給不足が、他の後発品へ、さらに先発品へという具合に、供給不安定の玉突き事例も生じており、今後さらに深刻度を増す可能性もある。『国の後発品推進方針』に後発品メーカーがついて来ない実態がある。立ち止まって何が大事なのかを考える必要があるのではないか」と訴えました。
一方、支払側の安藤伸樹委員(全国健康保険協会理事長)らは「品質確保に向けたルール厳格化が、安定供給を阻害している面もあるのではないか」と指摘。たしかに国や都道府県では、指導や検査をこれまで以上に徹底しています。ただし「後発品の安全性・品質確保」の重要性を考慮すれば、「供給量確保のために、検査等を緩くする」ことには疑問を唱える意見でも少なくないでしょう。
後発品使用促進に向けた診療報酬、「加算」から「減算」に軸足を移すべきか
ところで、後発品使用促進に関して、診療報酬上は「後発品の使用割合が高い調剤薬局や医療機関に加算を設ける」ことを主軸に手当てがなされてきました。この点、財務省は▼都道府県によっては、加算取得率が9割を超えており、現行の仕組みではこれ以上の後発品使用促進を期待できない▼加算総額は毎年度1200億円程度に上り、費用対効果に見合っていない―などとし、「加算の廃止を含めた見直し」を提言しています。

後発品の使用促進抜向けた財務省の予算執行調査結果(中医協総会(2)2 210721)
ここからは、2018年度改定以降に盛り込まれている「後発品使用割合の低い調剤薬局への減算(調剤基本料を減算する)」制度に軸足を移していくことが考えられ、支払側の幸野庄司委員(健康保険組合連合会理事)も、この提言に沿って「少なくとも後発品使用割合が7割以下である場合には加算の対象とせず、同じく4割以下である場合には減算対象とすべき」と具体的な提案を行いました。
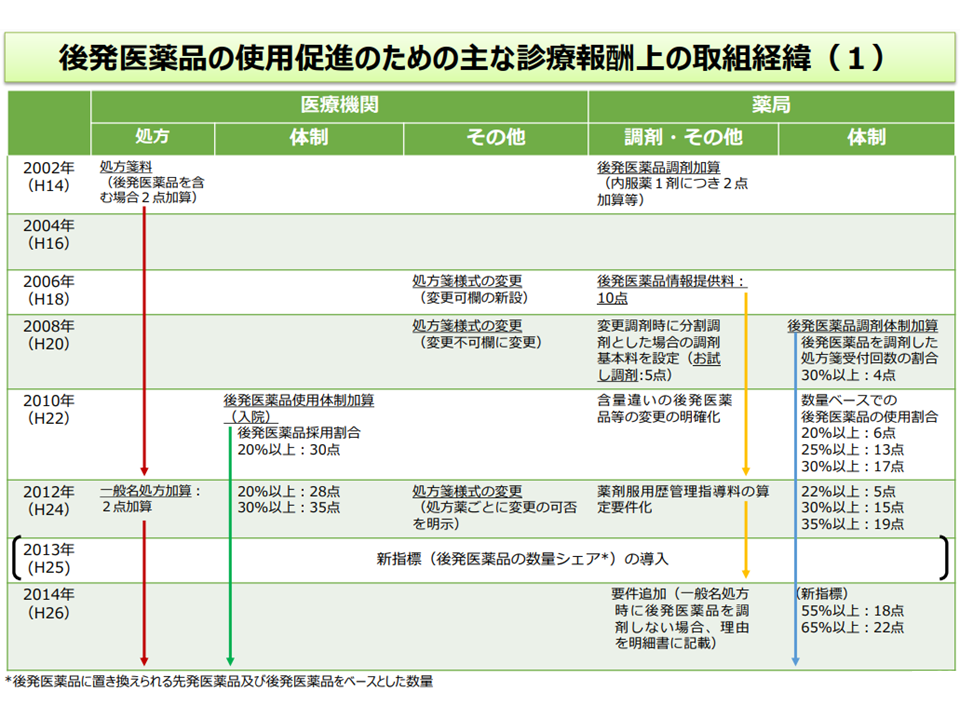
後発品の使用促進をサポートする診療報酬(その1)(中医協総会(2)3 210721)
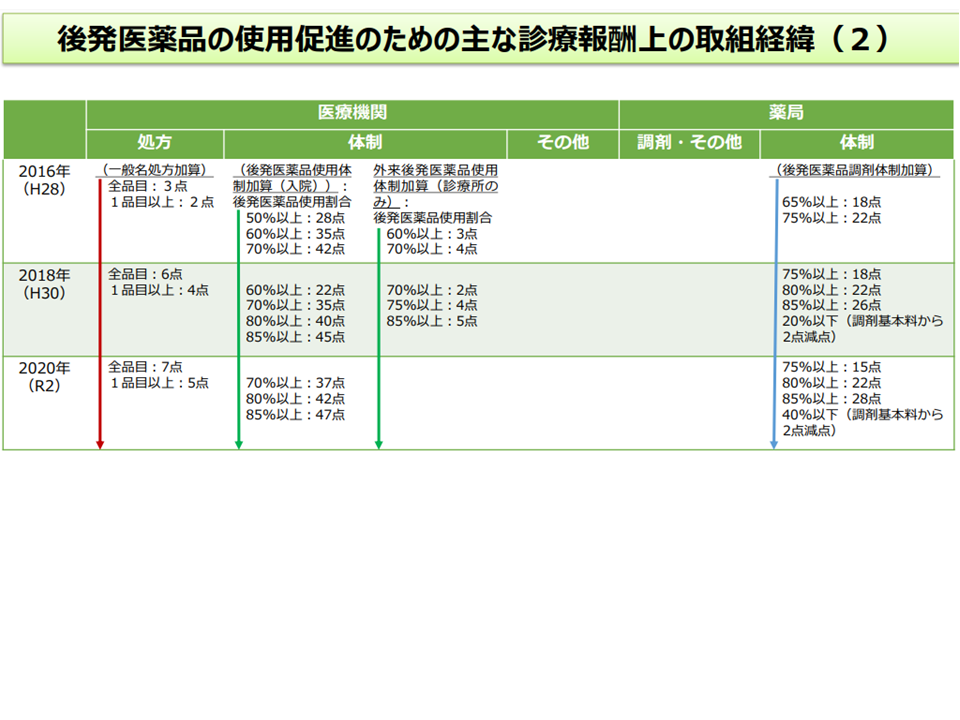
後発品の使用促進をサポートする診療報酬(その2)(中医協総会(2)4 210721)
しかし診療側の有澤委員は、「薬剤師・薬局や医療機関の努力でここまで後発品使用が進んできた。にもかかわず、その先に『減算』というペナルティを課すことは認められない」と強く反対しています。「減算」の仕組みは、非常の効果が高い一方で、一歩間違えば医療機関等経営に大きな影響を及ぼす諸刃の剣と言えます。今後、「加算から減算への軸足移動」をどう考えていくのか、中医協論議に注目する必要があるでしょう。
処方箋の「後発品への変更不可」欄の在り方をどう考えるか
関連して「処方箋における『後発品への変更不可』欄の是非」も議論となりました。支払側の幸野は、かねてから「後発品使用を促進するために『変更不可』欄は処方箋から廃止すべきである。患者の言いなりに『後発品への変更不可』にチェックをすることは好ましくない」と強く主張しています。
これに対して診療側の城守委員(日本医師会常任理事)や池端幸彦委員(日本慢性期医療協会副会長、福井県医師会長)は「後発品メーカーの不祥事で後発品の信頼度が下がっており、患者から『後発品にしないでほしい』との要望が出されるケースが増えている」「使用感の違いから、どうしても後発品が馴染まないケースもある(例えば吸入薬など)」など実例を上げ、「処方箋における『後発品への変更不可』欄は必要である」と強調し、「患者目線の医療は常々支払側が求めていることである」と反対しています。この点も、今後、さらに議論が深められることでしょう。
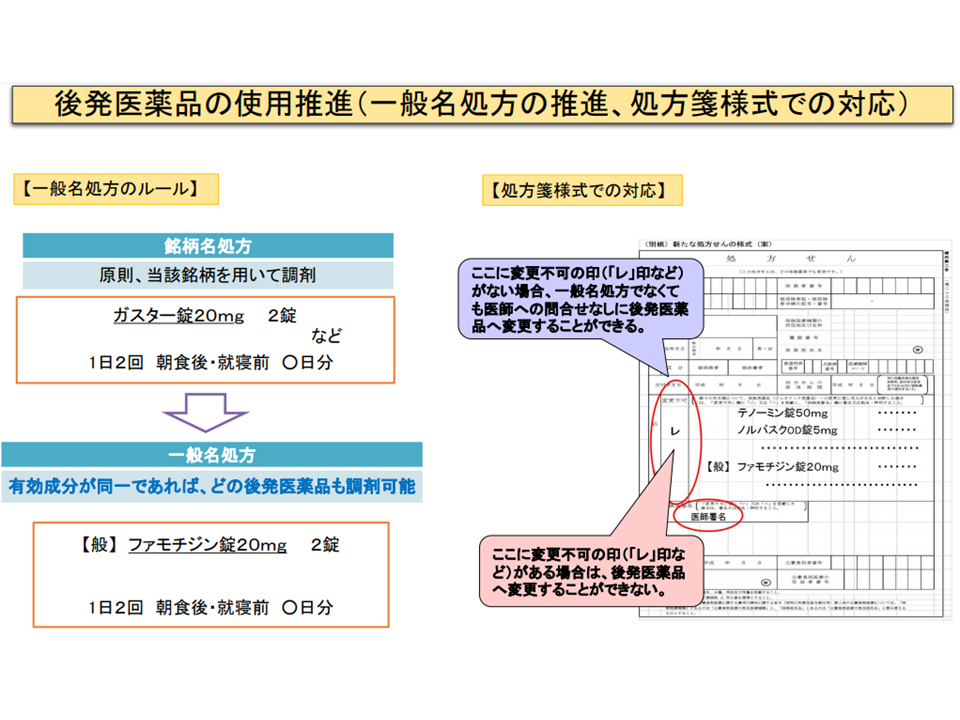
処方箋における「後発品の使用促進」策(中医協総会(2)1 210721)
フォーミュラリ、診療報酬での評価をどう考えていくべきか
後発品使用促進策の1つとして「フォーミュラリ」に注目が集まっています。「フォーミュラリ」とは、医療機関等が作成した「医学的妥当性や経済性などを踏まえた医薬品使用方針」のことで、「●●疾患には第1選択としてA医薬品(特定の銘柄や成分)を使用する」といったリストのイメージです。採用医薬品を集約化することで「経営の質」が向上する(医薬品の購入コストを抑えることが可能)ことはもちろん、何よりも「医療の標準化」→「医療の質」向上という大きな効果が期待されます。
経済性を重んじたフォーミュラリを作成し(その場合、後発品が選択肢上位に顔を連ねることになる)、それを多くの医療機関等が採用すれば「後発品の使用」がさらに進むことになります。
しかし、2020年度の前回診療報酬改定論議では「フォーミュラリをあまりに厳格に適用すれば、医療現場の自由度が縛られ、患者の個別性への配慮が失われる可能性もある」などの慎重意見が相次ぎ、診療報酬での評価は見送られました。
この点、診療側の城守委員は、改めて「フォーミュラリは有用だが、定義も不明確で、策定方法やプロセスも確立していない。診療報酬での評価にはなじまない」とし、「学会の推奨するガイドラインに記載された医薬品を中心に、各医療機関の判断で導入を検討してもらう」ことにとどめるべきと指摘しています。
一方、同じ診療側でも島弘志委員(日本病院会副会長)は、「フォーミュラリの導入により、『医療の標準化が進み、質が向上する』『医療機関等の経営効率が向上する』などのメリットもある。クリティカルパスの中に、医学的妥当性・経済性を加味した『推奨使用薬剤』を組み入れることで相当推進するのではないか」との考えを述べました。島委員は、診療報酬での評価にについて、具体的に是非をコメントしたわけではありませんが、「フォーミュラリの推進による医療の標準化」に大きな期待を寄せていることが伺えます。
なお、支払側の幸野委員は「個別医療機関や地域単位でのフォーミュラリ作成が進み、環境が整ってきている。診療報酬での対応を検討すべきである」と訴えています。
「医薬品の保険給付範囲の在り方を議論すべき」と支払側の幸野委員
ポリファーマシーとは、いわば「健康に悪影響のある多剤投与」のことです。とりわけ高齢者では、生理機能の低下(▼細胞内水分の減少▼血清アルブミンの低下▼肝血流や肝細胞機能の低下▼腎血流の低下―)が生じる一方で、薬物吸収能には大きな変化がないため、「医薬品が効き過ぎる」状態に陥りがちであることから、「ポリファーマシーが生じやすく」なります。
このため厚労省では、高齢者のポリファーマシー対策を進めるために、▼高齢者の医薬品適正使用の指針(総論編)(2018年5月)▼高齢者の医薬品適正使用の指針(各論編(療養環境別))(2019年6月)▼病院における高齢者のポリファーマシー対策の始め方と進め方(2021年3月)―を取りまとめ、医療機関・薬局・介護施設等が連携して「薬物療法の適正化」(単なる減薬ではない点に留意)を進めるよう呼び掛けています。
7月21日の中医協総会でも、こうした「適正な薬物療法」を推進していく大きな方向を確認しています。
関連して幸野委員は「薬剤の保険適用範囲の在り方」を議論していくべきと提案。例えば、これまでにも「栄養補給目的のビタミン剤」や「一定量を超える湿布薬」などは保険適用から除外されてきており、この方向がさらに進めば「薬効分類別の保険給付割合」なども考えていくことになります。これに対し、診療側の城守委員は「安全性・有効性の認められた医療技術はすべて保険適用するという原則を崩してはいけない」と真っ向から反論しており、2022年度改定はもちろん、医療保険制度の在り方にもかかわる重要な議論が進んでいくことになります。
人口動態等を考慮すれば、我が国の医療保険制度は将来、確実に厳しさを増していくことから、「保険給付範囲の在り方」は避けては通れない論点です。早い段階から「どこまでを保険でカバーし、どこからを自助努力に委ねるのか」という議論を進めていく必要があるでしょう。
不妊治療、ガイドラインに沿って個別技術の保険適用の可否を議論へ
不妊治療については、従前より▼男性の精管閉塞▼女性の卵管癒着やホルモン異常—などに起因する不妊治療ついては、個別技術の保険適用が進められています。また、▼機能性不全▼保険治療が奏功しないケース—については、保険適用がなされていないものの、▼体外受精▼顕微授精▼顕微鏡下精巣内精子回収法(MD-TESE)―といった夫婦間の不妊治療については、公費での助成がなされています(特定不妊治療)。
そうした中で、菅義偉内閣総理大臣、安倍晋三前首相は「不妊治療の保険適用を強力に進める」方針を打ち出し、社会保障審議会・医療保険部会でも「少子化対策に資する」「不妊治療に励む夫婦の経済的負担を軽くすることは好ましい」など、その方向を歓迎。具体的には「現在の特定不妊治療(公費での補助)について、保険診療への移行」を検討していくことになります。
この点、不妊治療の実態調査結果も踏まえて、日本生殖医学会がガイドラインを作成。さまざまな不妊治療技術について、科学的視点に基づいた▼実施が強く勧められる▼実施が勧められる▼実施が考慮される―などのレベル分けがなされています。
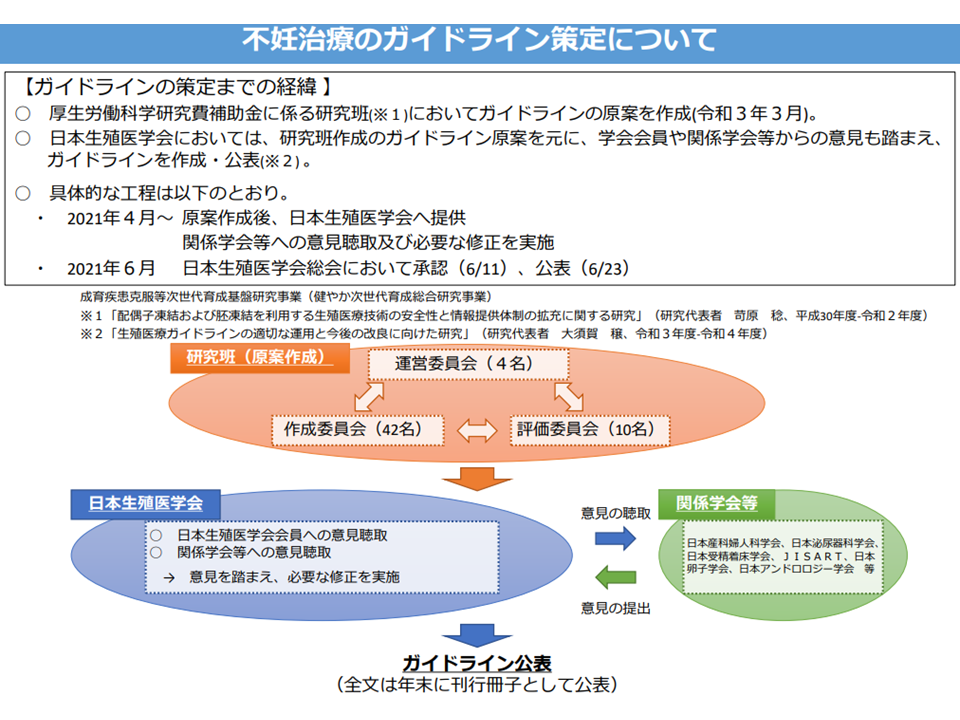
不妊治療に関する学会ガイドライン(その1)(中医協総会(2)5 210721)

不妊治療に関する学会ガイドライン(その2)(中医協総会(2)6 210721)
このガイドラインを踏まえて、個別技術ごとに「保険適用すべきか否か」「保険適用が認められないとして、先進医療などの保険外併用療養の対象とすべきか否か」を検討していく方針が7月21日の中医協総会で確認されました。
個別の医療技術については、通常は中医協総会の下部組織である「医療技術評価分科会」で科学的な検証を行い、その結果を踏まえて中医協総会で「保険適用すべきか否か」を判断していますが、厚生労働省保険局医療技術評価推進室の岡田就将室長は「総合的に検討する必要があり、また不妊治療技術の保険適用論議は初めての試みであり、医療技術評価分科会ではなく、中医協総会で個別審議する」と説明しています。
【関連記事】
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)





