かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
2021.7.14.(水)
かかりつけ薬剤師指導料などの「薬局における対人業務」を評価する調剤報酬が設けられてきているが、どういった対応をすれば「対人業務へのシフト」が加速するか―。
現下の「新型コロナウイルス感染症に係る臨時特例」の実績を踏まえて、オンライン服薬指導(医薬品医療機器等法で2020年9月からオンライン服薬指導が認められている)の見直しが検討されるが、これを踏まえて調剤報酬でどう対応していくべきか―。
ポリファーマシー対策の調剤報酬による支援をどう充実させていくべきか―。
7月14日に開催された中央社会保険医療協議会・総会で、こういった議論が行われました。なお、同日の中医協総会では、血液を検体とする新たな「がん遺伝子パネル検査」の保険適用や、2020年度診療報酬改定の結果検証調査の内容なども議論されており、それらは別稿で報じます。
目次
かかりつけ薬剤師機能など、「対人業務へのシフト」を調剤報酬でどう進めていくべきか
Gem Medでお伝えしているとおり、2022年度の次期診療報酬改定に向けた議論が中医協やその下部組織で本格化しています。厚生労働省保険局医療課の井内努課長は「7・8月は第1ラウンドとして総論的な議論を行い、そこでの意見をとりまとめ(いわば論点整理)、秋以降の個別項目論議につなげる」というスケジュールを示しました。
すでに「外来」「感染症対策」に関する総論論議が行われており、7月14日には「調剤報酬」に関するキックオフ論議が行われました。厚労省保険局医療課の紀平哲也薬剤管理官からは、大きく(1)「対物業務」から「対人業務」へのシフト(2)「かかりつけ薬剤師・薬局」の普及促進など「骨太方針2021」等を踏まえた対応(3)オンライン服薬指導―という3つの論点が示されました。
まず(1)の「対人業務」へのシフトとは、2015年10月にまとめられた「患者のための薬局ビジョン」で提唱された概念です。保険薬局は、単に「医師からの処方箋をもとに調剤を行う」だけでなく、▼処方内容をチェックする(重複投薬や飲み合わせの確認)▼丁寧な服薬指導を行う▼必要に応じて医師に疑義照会を行うなどし、処方内容の適正性を確保する―などの「患者中心の業務」に力を割くべきとの考えが示されています。

かかりつけ薬局には、(1)服薬情報の一元的・継続的管理(2)24時間対応・在宅対応(3)医療機関などとの連携―という3つの機能が求められる

薬局には、医療機関や看護施設などと連携し、患者の健康を総合的にサポートする機能も期待されている

がん患者やHIV患者に対応するために、高度かつ専門的な知識・技術を持つ薬剤師の配置が求められるケースもある
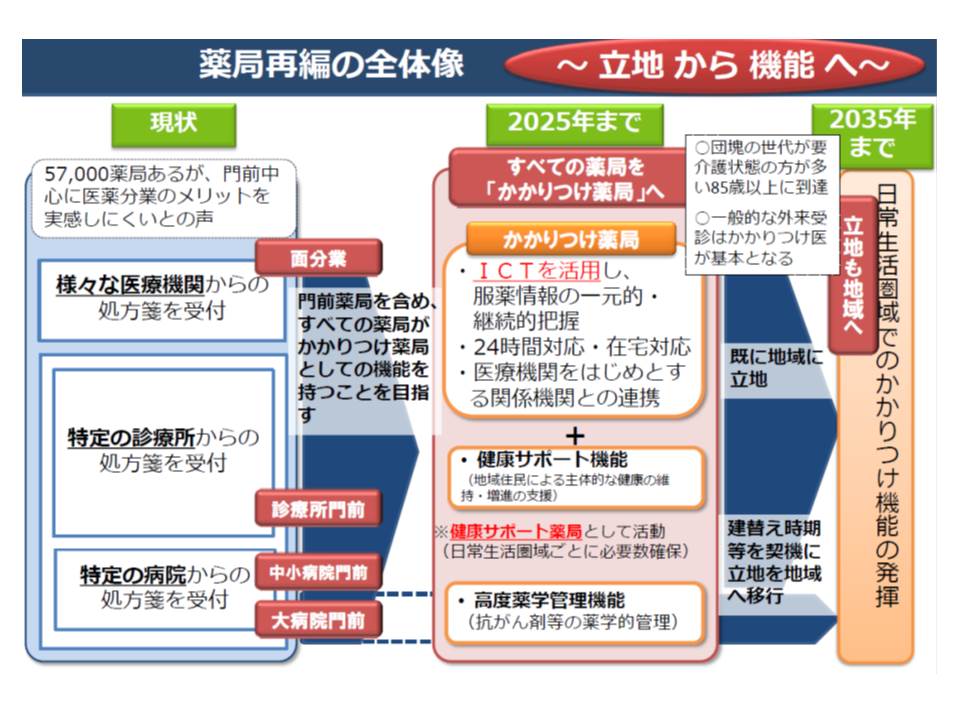
2025年までにすべての薬局を「かかりつけ薬局」とし、2035年に向けては「大病院に隣接する薬局の地域への移転」を済ませたい考え
調剤報酬でも、この考え方に沿って、2016年度改定以降、例えば▼【かかりつけ薬剤師指導料】の創設(名称どおり、「かかりつけ薬剤師・薬局」としての機能を果たす薬局を評価する)▼【薬剤服用歴管理指導料】の見直し(点数の細分化や、上乗せ加算(吸入薬指導加算など)の創設など)▼「おくすり手帳」による医療機関への情報提供の要件化など)―など「対人業務の評価充実」が進められてきています。

かかりつけ薬剤師指導料の概要(中医協総会(1)4 210714)

薬剤服用歴管理指導料の2020年度改定における見直し内容(中医協総会(1)3 210714)
一方、「対物業務」を評価する報酬の代表格である【調剤基本料】については、「いわゆる門前薬局などの『処方箋が特定の医療機関が集中する』薬局について、点数を引き下げる」といった見直しが進められています。大病院の目の前にある「門前薬局」では、当該病院で処方される医薬品を軸に在庫を抱えればよく、医薬品等の管理コストを抑えることができます。一方で、「かかりつけ機能」を持つ薬局では、さまざまな医療機関等からの処方箋に応需しなければならず、当然、医薬品在庫の幅が広くなり、コストも大きくなります。こうした点を踏まえて調剤基本料に傾斜をつけることで、「かかりつけ機能」を持つ薬局へのシフトを促しています。
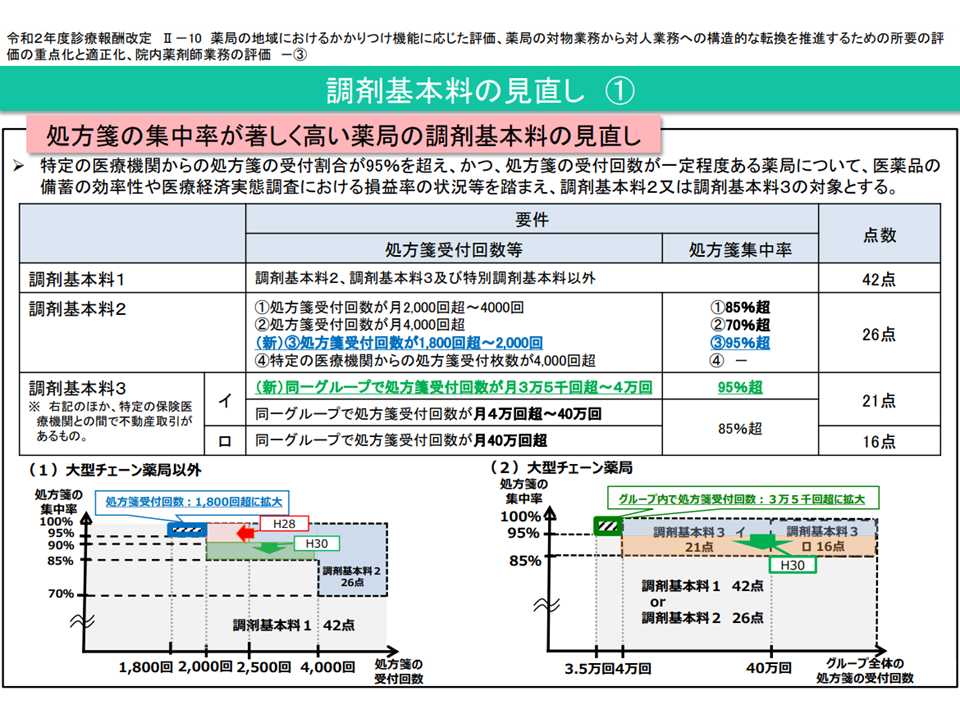
調剤基本料の概要、大規模薬局チェーンや門前薬局などで低く設定されている(中医協総会(1)2 210714)
この点について、診療側の有澤賢二委員(日本薬剤師会常務理事)は「対物業務をしっかり行うことを前提に、対人業務を充実させることで『安全・安心な医薬品提供』につなげることができる」とし、両者のバランスを踏まえた報酬設定を検討すべきと強調。
これに対し支払側の幸野庄司委員(健康保険組合連合会理事)は「かかりつけ機能を持つ報酬の算定回数は極めて低調である。その背景には『面倒な対人業務を行わずとも、従前どおりの対物業務を行えば、十分に薬局経営が成り立つ』という報酬水準の設定がある。調剤基本料についても、大手チェーン薬局などでは低い水準に設定されているが、手を変え品を変えて高い基本料を算定しており、これでは、いくら『対人業務を評価する報酬項目』を創設しても変わらない」と指摘し、「財源配分の抜本的な見直し」を強く提唱しました。
紀平薬剤管理官の示した資料によれば、2020年度の調剤技術料(算定点数)において、「対人業務に係る評価」(薬学管理料)の占める割合は20%程度にとどまり、「対物業務に係る評価」(調剤料)の占める割合は依然として50%超となっています。幸野委員は、「対人業務に係る評価」の点数を引き上げ、逆に「対物業務に係る評価」の点数を下げ、財源構成を現状の「2対5」から「3対4」「4対3」などに大きく変えていく方向に舵を切るべきと提案しています。
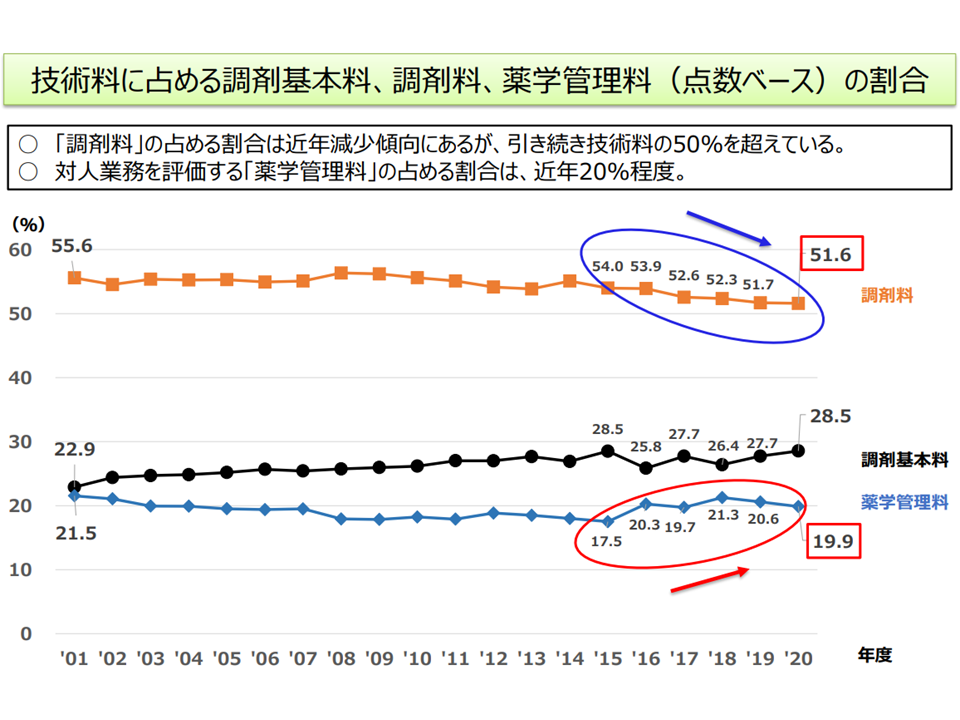
調剤技術料医療費において、5割超が調剤料であり、対人業務評価の点数は2割にとどまっている(中医協総会(1)1 210714)
薬局経営の根幹にかかわるテーマでもあり、秋以降にも深堀りした議論が行われることでしょう。
なお、グローバルヘルスコンサルティング・ジャパンの湯原淳平シニアマネジャーは「病院に入院する患者の持参薬鑑別を確実に行うために、病院から地域の保険薬局へ協力依頼を行っている。しかし薬局の経済的メリットがなく、動いてもらえないようだ」という事例を紹介。後述するポリファーマシー対策とも関連しますが、「病院と地域の保険薬局との協力」が様々な形で進み、これが経済的に評価されるようになれば、地域連携の在り方も大きく変わり、医療の質も向上すると湯原は期待しています。
門前薬局等の調剤基本料を下げれば、患者には負担減となりかえって集中しないか?
関連して、公益代表の中村洋委員(慶應義塾大学大学院経営管理研究科教授)は、「門前薬局等の調剤基本料引き下げは、患者にとってみれば「負担軽減」となり、かえって門前薬局等に患者を誘導することにもつながる」という点をも考慮した検討を行うべきと指摘しています。
非常に重要な視点ですが、診療側の城守国斗委員(日本医師会常任理事)や松本吉郎委員(日本医師会常任理事)からは、「中医協では、1号側(支払側)と2号側(診療側)との議論が中心であり、そこで議論が収束しない場合に初めて公益代表が出るべきである」と指摘。「物言う公益代表」である中村委員に釘を刺した格好ですが、支払側の幸野委員や安藤伸樹委員(全国健康保険協会理事長)は「キックオフ論議であり、1号側・2号側の気付かない論点について、公益代表が指摘することに問題はない」との見解を示しました。
なお、本テーマに関連する事項として「敷地内薬局」(いわゆる門内薬局)に対する意見も出ています。大病院の敷地内に外部から薬局を誘致する形態ですが、診療側の有澤委員や松本委員は「極めて遺憾である。募集する大病院も、応募する薬局にも問題がある。報酬での対応や制度的手当てにより抑止する必要がある」と強く求めました。
病院と薬局との間に不動産取り引きがある(例えば病院の敷地を賃貸借するなど)場合には、調剤基本料を低く抑えるなどの対応が既に図られていますが、今後、どういった議論が行われるのか注目されます。
ポリファーマシー対策、調剤報酬のサポートをどう強化していくべきか
また(2)は、骨太方針2021(経済財政運営と改革の基本方針2021)などで「進めるべき」と指示された、▼かかりつけ薬剤師・薬局の普及の促進(上述)▼多剤・重複投薬への取り組み▼処方箋の反復利用―などについて、調剤報酬でどう対応していくべきかという論点です。
このうち多剤・重複投薬に関しては、とりわけ高齢者で大きな問題となります。
高齢になると、どうしても複数の傷病を抱え、各傷病治療のために「多剤投与」が行われがちです。その一方で、高齢になると▼細胞内水分の減少▼血清アルブミンの低下▼肝血流や肝細胞機能の低下▼腎血流の低下―といった生理機能の低下が生じるものの、薬物吸収能には大きな変化がないため、「医薬品が効き過ぎる」状態に陥りがちです。このため「多剤投与による健康への悪影響」(ポリファーマシー)が生じやすくなるために、その対策が極めて重要となってきます。
厚労省では、高齢者のポリファーマシー対策を進めるために、▼高齢者の医薬品適正使用の指針(総論編)(2018年5月)▼高齢者の医薬品適正使用の指針(各論編(療養環境別))(2019年6月)▼病院における高齢者のポリファーマシー対策の始め方と進め方(2021年3月)―を取りまとめ、医療機関・薬局・介護施設等が連携して「薬物療法の適正化」(単なる減薬ではない点に留意)を進めるよう呼び掛けています。とくに外来医療等では、入院患者と異なり「常に医療従事者が傍らにいる」わけではないことから、保険薬局(調剤薬局)が「薬剤交付後の患者状態をフォローアップし、減薬などができないか、減薬によって病状が悪化していないかなどをの確認し、必要に応じて医師に意見具申する」取り組みに期待が集まっています。
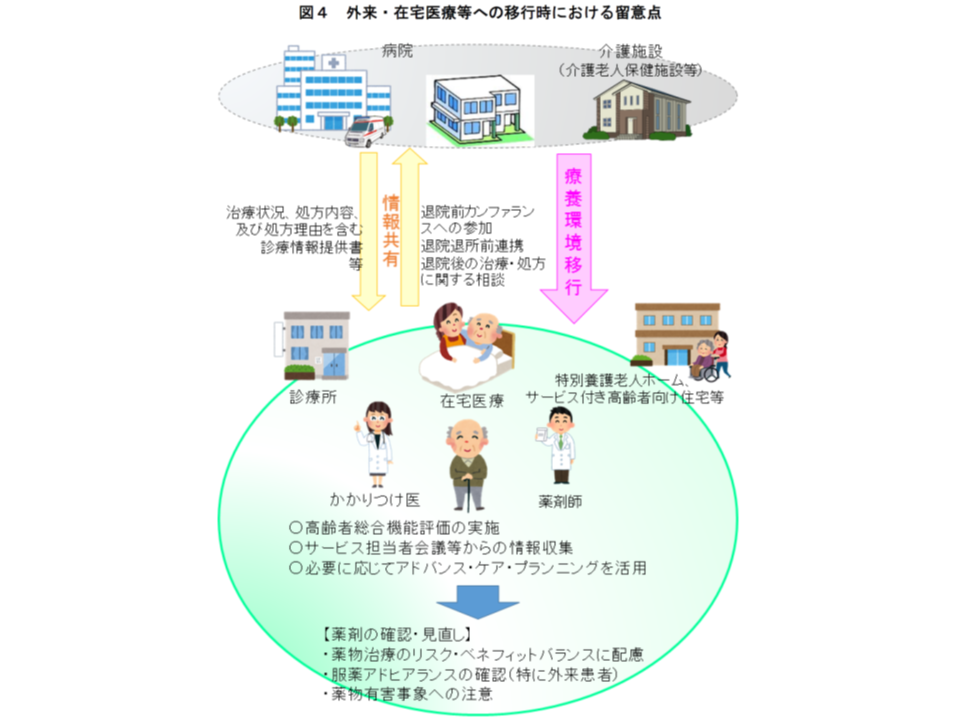
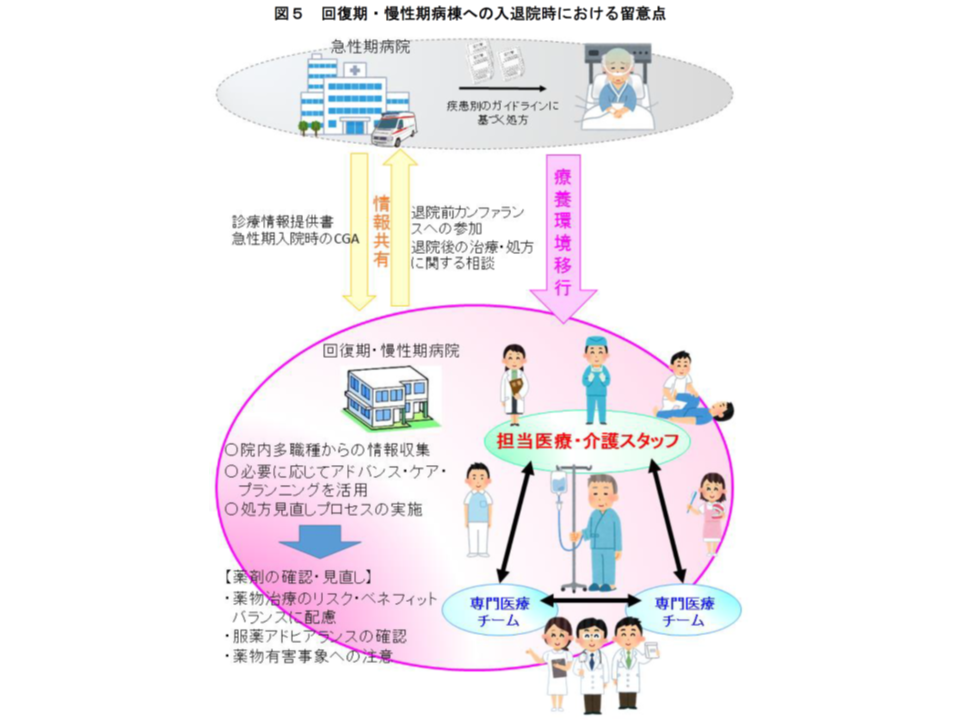
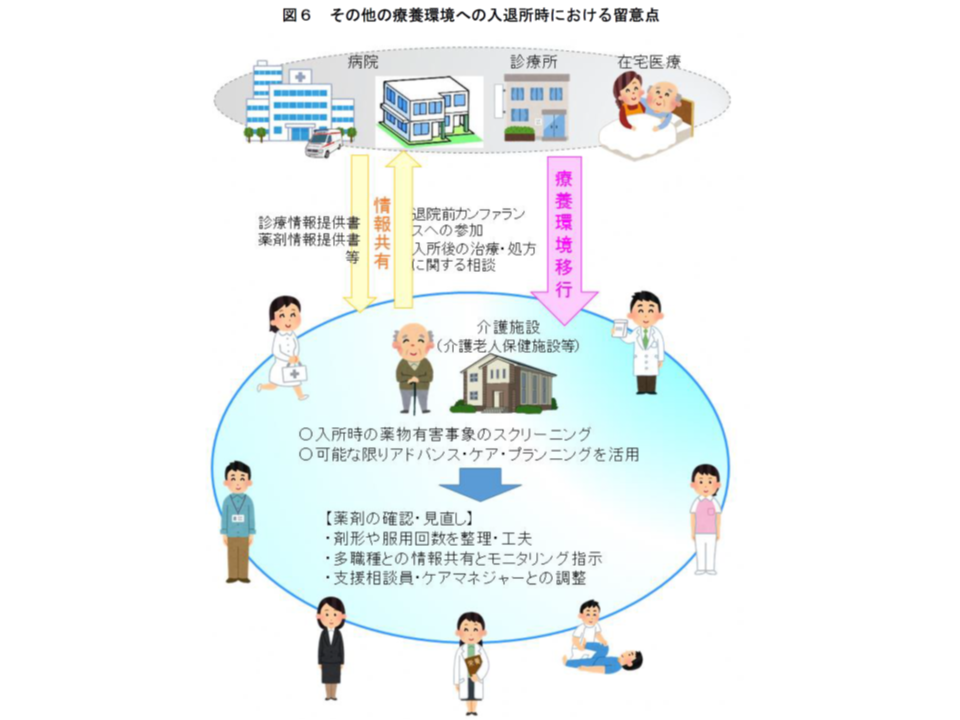
調剤報酬でもこうした考え方を導入し、例えば2018年度の調剤報酬改定では、▼薬剤師から処方医に減薬を提案し、実際に減薬が行われた場合に算定できる【服用薬剤調整支援料】(125点)の新設▼【重複投薬・相互作用等防止加算】について、残薬調整以外の場合を40点に引き上げる(残薬調整は従前どおり30点)—など、「患者のための薬局ビジョン」や「高齢者の医薬品適正使用の指針」を経済的にサポートする基盤が整備され、2020年度改定でその充実(例えば【服用薬剤調整支援料2】の新設など)が図られています。
2022年度の次期改定でも、この「ポリファーマシー対策の推進」が重要論点の1つになると思われ、診療側の池端幸彦委員(日本慢性期医療協会副会長、福井県医師会長)は「調剤報酬による評価の充実」を求めています。
関連して、公益代表の中村委員は【重複投薬・相互作用等防止加算】について指摘。本加算は、医師の処方内容に不十分な点があったり、残薬が確認された場度した場合に、薬局薬剤師が疑義照会を行い、処方内容を適正にすることを評価するものです(処方変更となるになった場合に限る)。この点、患者からすれば「診療側の不手際があったにもかかわらず、なぜ私が追加の負担をしなければならないのか」という疑問も生じかねないと中村委員は指摘したのです。「薬剤師の業務」という側面からは合理的な加算ですが、患者視点で見れば中村委員の指摘にも頷ける部分があります。
「良質な医療を受けるには、相応の対価が必要となる」点に疑いはありませんが、「患者の視点」「患者の納得」という側面をも考慮して診療報酬全体を考えていくことも非常に重要です。
「病院に勤務する薬剤師」の業務、さらに評価していくべきではないか
ところで、「ポリファーマシー対策のスタートは病院である」とも考えられます。常に医療従事者が患者状態を確認できる環境にある病院において、「減薬のタイミング」を見極めるとともに、「減薬を実施した場合の病状への影響」(「薬剤を減らしたが、原疾患が悪化してしまった」のでは本末転倒である)を確認しながら、慎重かつ確実に「適正な医薬品使用」を進めていくことが重要です。この「適正な医薬品使用」をまず病院で進め、それを「外来を担当する医療機関」と「調剤薬局」とが連携して、維持・継続していくことが次のステップになると考えられます。
この点について診療側の島弘志委員(日本病院会副会長)は「病棟薬剤師の業務」が非常に重要であると指摘。例えば、【病棟薬剤業務実施加算】の対象病棟について、地域包括ケア病棟や回復期リハビリテーション病棟も追加する、ハイリスク薬を使用する際などの病棟薬剤師指導について評価を新設・充実する、ことなどを提案しています。
従前より中医協では「病院をはじめ、医療機関での薬剤師確保が難しい」点が問題視されています。その最大の要因は「調剤薬局と医療機関とで、薬剤師給与に大きな格差がある」(薬局>医療機関)点があげられます。薬剤師の育成期間が6年間となったことなどから、奨学金の返済負担が大きくなっています。そうした中では、どうしても「給与の高い調剤薬局」を就職先として選択したくなることでしょう。島委員の提案するように「病棟薬剤師の評価」を充実することで、医療機関での薬剤師給与水準が少しでも上がり、薬剤師の就職先選択が変わってくることに期待が集まっています。
分割調剤の件数は減少傾向にあるが、その背景は?
なお、「分割調剤」については、社会医療診療行為別統計(毎年6月の全レセプトを分析したもの)によれば「減少してきている」ことが分かっています。医師が、例えば「90日分の医薬品を処方するが、患者自身で薬剤の管理等が困難であると思われるので、薬局で1度目に30日分、2度目に30日分、3度目に30日分と調剤を分割してよい」などの指示を行った場合にも分割調剤を行うことが可能ですが、減少してきているのです。
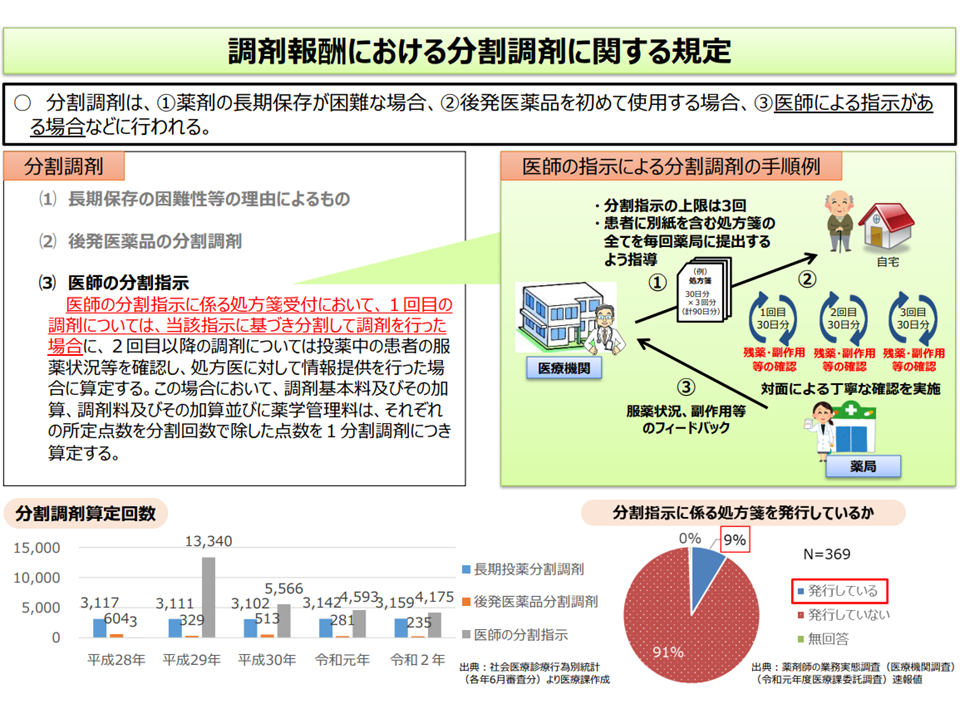
分割調剤は2018年度以降、減少しているように見える(中医協総会(1)5 210714)
この点について診療側の城守委員は「必要性が低い、有用性がないと医療現場が判断しているのではないか。しっかりした調査を行う必要がある。また諸外国を参考にして、『分割可能な薬剤』を制限することも考えるべきである」と指摘。これに対し、診療側の有澤委員や支払側の幸野委員は「手続きなどが非常に煩雑である点がブレーキになっているのではないか。処方箋の反復利用なども検討すべき」と提案しています。
クリニックや中小病院では「慢性疾患患者の再診料」が重要な経営の柱であり、長期処方には従前から消極的です。ただし、新型コロナウイルス感染症により患者の受療行動も変化している点を踏まえた検討も必要になってきそうです。
オンライン服薬指導、かかりつけ薬剤師・薬局機能とセットで考えていくべき
(3)のオンライン服薬指導については、▼新型コロナウイルス感染症に基づく臨時特例的な大幅拡大(2020年4月から当面継続)▼医薬品医療機器等の改正(2020年9月から恒久化)―という2つの、少し異なる方向での動きがあります。
いずれもオンライン服薬指導を進めることを目指すもので、規制改革推進会議では「コロナ感染症を踏まえた臨時特例措置の実績を踏まえて、医薬品医療機器等法のルール見直しを検討する」ことを指示しており、今後、調剤報酬での在り方を中医協で検討していくことになるでしょう。

薬機法によるオンライン服薬指導(向かって左)とコロナ禍での臨時特例的なオンライン服薬指導(向かって右)との違い(中医協総会(1)8 210714)

外来患者へのオンライン服薬指導料(中医協総会(1)6 210714)

在宅患者へのオンライン服薬指導料(中医協総会(1)7 210714)
この点について診療側委員は「あくまで対面での服薬指導が原則であり、オンライン服薬指導はそれを補完するものである。オンライン服薬指導は実態がよくわかっていない。個人情報保護や指導を行う薬剤師の資格をどう確認するかなど、極めて重要な論点もある。オンライン服薬指導を行うに当たり、オンライン診療のように研修を行うこととしてはどうか」などと指摘。
また支払側の幸野委員は「オンライン服薬指導も、オンライン診療と同様に『かかりつけ機能』とセットで推進していくべきであろう。しかし、オンライン服薬指導については大手のチェーン薬局等が先行導入し、そこに患者が集中することも予想される。地域のかかりつけ機能を持つ薬局がオンライン服薬指導を行えるような仕組みが重要である」との考えを示しています。
感染対策実施加算、「感染対策の実態」を見ながら延長などを考えていくべき
なお、保険薬局についても、この4月(2021年4月)から臨時特例的な加算【感染対策実施加算】が設けられています。感染防止策をとる薬局のコストを考慮したものとされていますが、「コロナ感染症により患者が激減し、収益が下がったところを補填する」という意味合いも強い加算です。

一般患者の診療で、感染対策を徹底した場合の臨時加算(中医協総会(1)1 210707)
これに対し支払側の幸野委員は「感染対策というが、薬局薬剤師は従前と同様に個人防護具をつけず、マスクを着け、消毒液を配置するだけである。仮に10月以降の継続を検討するとなっても、そうした実態を調査し、その結果を見て考えていく必要がある」と厳しく反論しました。
調剤報酬に限らず、外来・在宅、入院、訪問看護でも、「感染対策実施加算の取り扱いをどう考えるのか」が大きな検討テーマとなっており、注目していく必要があります。
このほか「後発医薬品の使用促進」(品質の確保や安定供給なども含めて)、「薬剤服用歴管理指導料の適正性確保」(適正に実施・算定されているのか)、「小児在宅患者(医療的ケア児)への在宅服薬指導の充実」などの論点も、委員から指摘されています。
秋以降に「調剤報酬改定」に向けた、より厳しい議論が行われることになります。
【関連記事】
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
病院入院前の薬剤状況確認、入院中の処方変更、退院後のフォローなど各段階で「ポリファーマシー対策」を―厚労省
外来や在宅、慢性期性期入院医療など療養環境の特性踏まえ、高齢者への医薬品適正使用を―厚労省
外来・在宅、慢性期医療、介護保険施設の各特性に応じた「高齢者の医薬品適正性」確保を―高齢者医薬品適正使用検討会
医師と薬剤師が連携し、高齢者における薬剤の種類・量の適正化進めよ―高齢者医薬品適正使用検討会
具体的薬剤名を掲げ、高齢者への適正使用促すガイダンス案―高齢者医薬品適正使用ワーキング
血糖降下剤や降圧剤など、高齢者への適正使用ガイドライン作成へ—高齢者医薬品適正使用検討会
ベンゾチアゼピンなどで高齢者に有害事象も、多剤投与適正化の加速目指す—高齢者医薬品適正使用検討会
一般用医薬品販売においても、薬剤師は患者・主治医から情報収集し不適切な薬剤使用防止に努めよ―医療機能評価機構





