レセプト請求前に医療機関でエラーをチェックするシステム、2020年度から導入—厚労省
2017.7.7.(金)
社会保険診療報酬支払基金の業務改革の一環として、レセプト審査のコンピュータチェックルールを今年度から順次公開していき、レセプト請求前に「返戻されることが明らかなエラーを、医療機関がチェックし修正できるシステム」を2020年度から導入する—。
厚生労働省は4日、このよう内容を盛り込んだ「支払基金業務効率化・高度化計画・工程表」(厚労省のサイトはこちら(改革の趣旨)とこちら(概要)とこちら(皆保険体制下での業務効率化)とこちら(計画本文))と、健康・医療・介護のビッグデータを国民個人単位で連結して解析可能とし、優れた治療方法の開発などにつなげる「国民の健康確保のためのビッグデータ活用推進に関するデータヘルス改革推進計画・工程表」(厚労省のサイトはこちら(改革の趣旨)とこちら(概要)とこちら(計画本文))を公表しました。
審査基準の統一に向け、コンピュータチェックルールの見直し進める
規制改革会議からの「社会保険診療報酬支払基金(以下、支払基金)を抜本的に改革せよ」との指示を受け、厚労省は「データヘルス時代の質の高い医療の実現に向けた有識者検討会」を設置。有識者検討会では、昨年(2016年)末に、▼支払基金のシステム刷新計画を全面的に見直し、2020年度中に新システムを実施する▼審査支払機関(支払基金と国民健康保険団体連合会)のコンピュータチェックルールを公開し、レセプト請求前に医療機関でのチェックを可能とする—ことなどを柱とする報告書をまとめており、具体的な計画(▼支払基金の業務効率化に向けた工程表▼ビッグデータ活用に向けた工程表)を関係者で練る方針も示していました。
今般、▼支払基金の業務効率化に向けた工程表「支払基金業務効率化・高度化計画・工程表」▼ビッグデータ活用に向けた工程表「国民の健康確保のためのビッグデータ活用推進に関するデータヘルス改革推進計画・工程表」―の2点について公表されたものです。
前者の支払基金改革については、(1)審査支払新システムの構築(2)審査業務の効率化(3)支部間差異の解消(4)審査委員会のガバナンス強化(5)組織・体制の見直し基準―の5つの柱が立てられました。
このうち(2)の審査業務の効率化では、レセプト審査におけるコンピュータチェックルールの公開を今年度(2017年度)から順次公開していくとともに、「返戻されることが明らかなエラー(請求ミス)について、レセプト請求前に医療機関が自らチェックし、修正できるシステム」を2020年度から導入することしています(関連記事はこちら)。
さらに、医療現場でも再三指摘されている「支部間の差違」を解消するために、(3)では▼既存のコンピュータチェックルールの見直し▼統一的なコンピュータチェックルールの設定▼審査基準の統一▼自動的なレポーティング機能の導入―を行う考えです。例えば回復期リハビリ病棟の入院患者については、1日につき9単位まで疾患別リハビリ料の算定が可能です(2016年度改定でリハビリの効果に着目した算定制限が導入された)が、ある県では「一律に6単位を上限として、超過分を査定する」といった取り扱いがなされているといった問題が医療現場から指摘されています。今般の見直しで、こういった差異がどこまで解消されるのか注目が集まります(関連記事はこちら)。
ところで、有識者検討会では「支払基金の支部組織」について、集約を図るべきとの意見と現状を維持すべきとの意見が対立し、報告書には両論を併記するにとどまっていました(関連記事はこちらとこちらとこちら)。この点について今般の計画・工程表では「業務プロセス全体の棚卸を進めて、今年度(2017年度)から『審査事務集約』に関する実証テストを行い、2020年度からの新システムの下で、集約化を実施する」方針が示されています。規制改革会議では、有識者検討会の結論(両論併記)を批判し、「支部組織の集約に向けた検討を進めよ」と改めて強い指示を出しており(関連記事はこちらとこちら)、これも踏まえた計画・工程表と言えそうです。
なお、支払基金は被用者保険加入者(健保組合や協会けんぽなど)のレセプトを審査し、国保加入者のレセプトは国民健康保険組合連合会(国保連)で審査されます。計画・工程表では「改革を進めるに当たっては、国保中央会(国保連の中央組織)などについても、同時並行的に支払基金における改革と整合的かつ連携して取組を進める」と述べており、オールジャパンで「審査基準の統一化」が進むと期待されます。
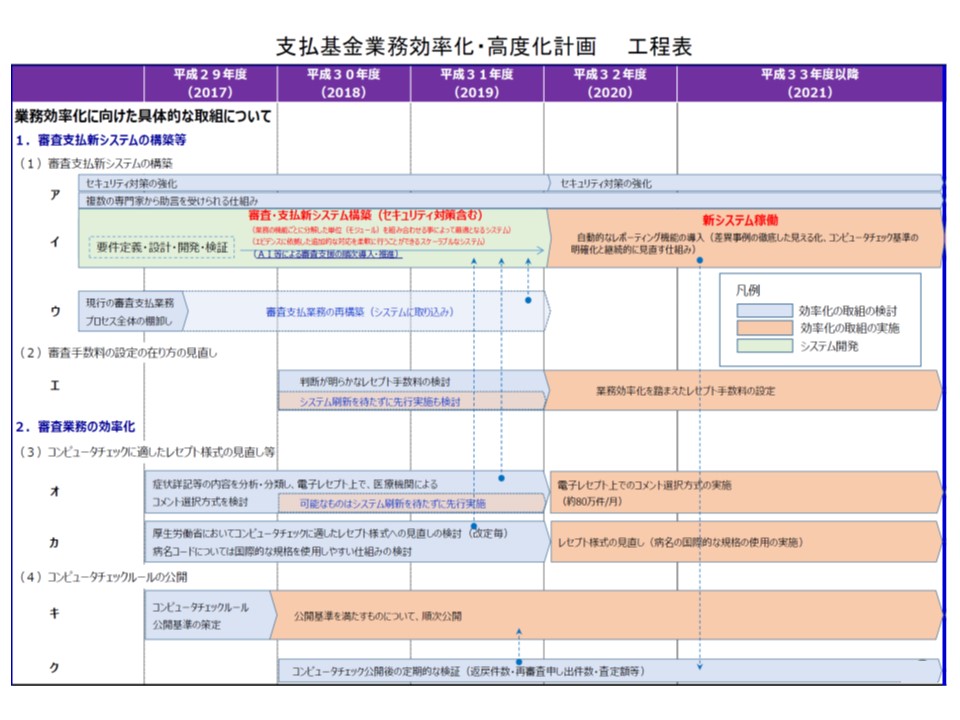
支払基金の業務効率化・高度化計画(その1)、2020年度から新システムを稼働させ、コンピュータチェックルールを順次公開していく
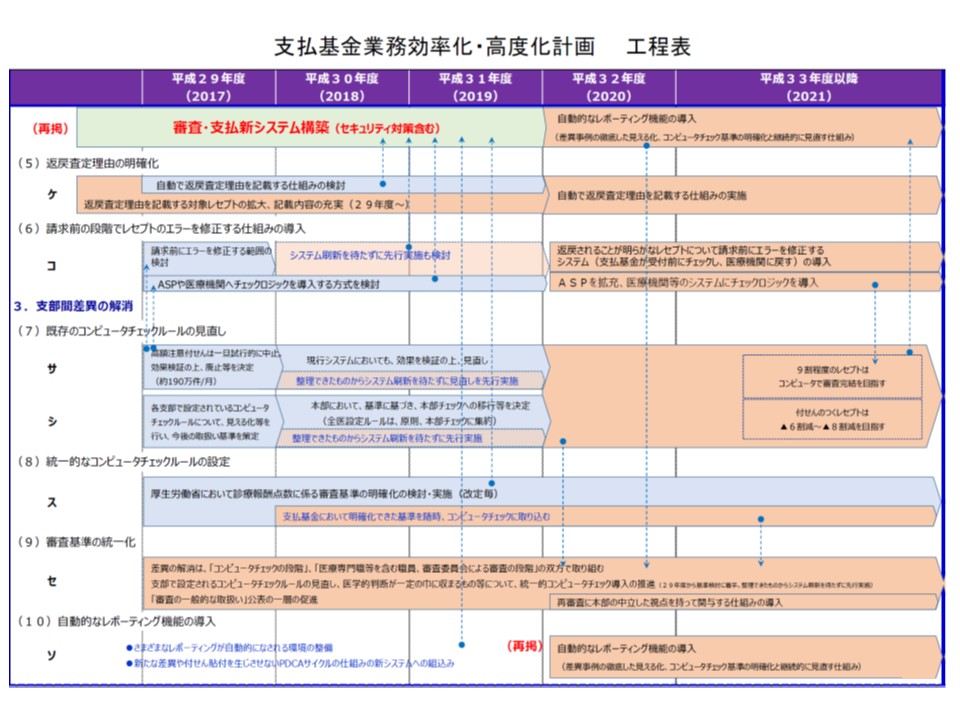
支払基金の業務効率化・高度化計画(その2)、支部間の審査基準の差違解消に向けた取り組みをすぐに開始するとともに、医療機関における事前レセチェックを2020年度から稼働させる

支払基金の業務効率化・高度化計画(その3)、支払基金の支部については、業務の棚卸などを踏まえ、2020年度から順次集約化を図っていく
2020年度から、連結した健康・医療・介護のビッグデータを活用
後者の「ビッグデータ活用計画・工程表」では、健康・医療・介護のデータを有機的に連結することで、次の7つのサービスを国民に提供できるようになるとの考えを示しています。
(1)全国的な保健医療ネットワークを整備し、医療関係者などが円滑に患者情報を共有できるサービス
(2)医療的ケア児(者)などの救急時や予想外の災害、事故に遭遇した際に、医療関係者が迅速に必要な患者情報を共有できるサービス
(3)健康に関するデータを集約・分析し、個人(PHR)や事業主(健康スコアリング)に健康情報を提供するサービス
(4)健康・医療・介護のビッグデータを個人単位で連結し、解析できるようにするサービス
(5)介護の科学的分析のためのデータを収集し、最適サービスを提供(世界に例のないデータベース構築)
(6)がんゲノム情報の収集、医療関係者などが利活用できるサービス
(7)AI開発基盤をクラウドで研究者や民間等に提供するサービス

健康・医療・介護のビッグデータを連結し、分析可能とすることで、さまざまな新しいサービスを提供可能になると厚労省は強調する
健診データなどの「健康」情報、レセプトなどの「医療」「介護」情報を、国民個人単位で連結し、分析することで、例えば「若い頃に血圧や脂質などが○○程度であった人は、加齢によって◆◆疾病に罹患しやすく、●●の治療が効果的である。ただし、高齢者になった際には、◇◇機能が低下し、要支援・要介護状態になりやすいので、■■などの介護サービスを提供することが自立支援にとって有効である」といった知見が得られる可能性があります。
また、がん医療においては、闇雲に抗がん剤などを投与するのではなく、がん細胞などの遺伝子を事前に解析することで、効果の高い抗がん剤選択が可能になります(患者の負担を減らすとともに、高い効果を得られる)。
もっともこうしたデータは、極めて機微性が高いため、活用にあたっては「個人情報の保護」を確実に行うことが前提になると計画・工程表は強調しています。
今後、個人情報保護やセキュリティ対策の徹底、NDB(National Data Base)や介護総合データベースなどの性能向上、医療等IDなどのシステム基盤構築、支払基金や国保中央会の体制整備(前述の改革によって、これまでの審査を行う業務集団から、「自ら考えて行動する頭脳集団」になり、ビッグデータ活用の推進者となることを期待)などを進め、2020年度から「健康・医療・介護ICTの本格稼働」により、順次、上記の7サービス提供を目指します(関連記事はこちら)。
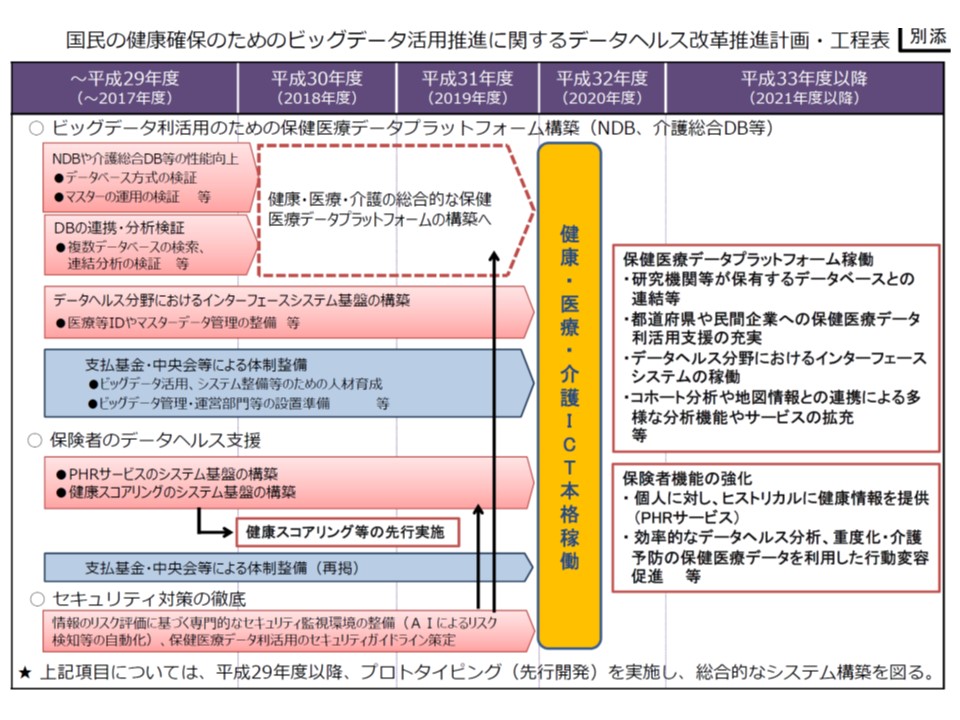
厚労省は、2020年度から連結した健康・医療・介護データを活用したサービスを順次展開する構え
【関連記事】
混合介護のルール明確化、支払基金のレセプト審査一元化・支部の集約化を進めよ—規制改革会議
支払基金の支部を全都道府県に置く必要性は乏しい、集約化・統合化の検討進めよ—規制改革会議
審査支払改革で報告書まとまるが、支払基金の組織体制で禍根残る―質の高い医療実現に向けた有識者検討会
支払基金の都道府県支部、ICT進展する中で存在に疑問の声も―質の高い医療実現に向けた有識者検討会
レセプト審査、ルールを統一して中央本部や地域ブロック単位に集約化していくべきか―質の高い医療実現に向けた有識者検討会
支払基金の組織・体制、ICTやネット環境が発達した現代における合理性を問うべき―質の高い医療実現に向けた有識者検討会
診療報酬の審査基準を公開、医療機関自らレセプト請求前にコンピュータチェックを―質の高い医療実現に向けた有識者検討会
都道府県の支払基金と国保連、審査基準を統一し共同審査を実施すべき―質の高い医療実現に向けた有識者検討会で構成員が提案
レセプト審査基準の地域差など、具体的事例を基にした議論が必要―質の高い医療実現に向けた有識者検討会
支払基金の改革案に批判続出、「審査支払い能力に問題」の声も―質の高い医療実現に向けた有識者検討会
診療報酬審査ルールの全国統一、審査支払機関の在り方などをゼロベースで検討開始―厚労省が検討会設置
診療報酬の審査を抜本見直し、医師主導の全国統一ルールや、民間活用なども視野に―規制改革会議WG
ゲムシタビン塩酸塩の適応外使用を保険上容認-「転移ある精巣がん」などに、支払基金
医療費適正化対策は不十分、レセプト点検の充実や適正な指導・監査を実施せよ―会計検査院
レセプト病名は不適切、禁忌の薬剤投与に留意―近畿厚生局が個別指導事例を公表
16年度診療報酬改定に向け「湿布薬の保険給付上限」などを検討―健康・医療WG
団塊ジュニアが65歳となる35年を見据え、「医療の価値」を高める―厚労省、保健医療2035





