がん相談支援センター、医療職と共同して運用を―拠点病院の指定要件WG
2017.12.28.(木)
院内外のがん患者や家族などの相談に無料で応じる「がん相談支援センター」は、医療職と共同して運用すべき―。こうした提案が、12月27日に開催された「がん診療連携拠点病院等の指定要件に関するワーキンググループ」(西田俊朗座長=国立研究開発法人国立がん研究センター中央病院病院長)の第4回会合の中で出て、がん診療連携拠点病院の指定要件の一つである「がん相談支援センターの設置」について、その一部を見直す方向性が示されました(厚生労働省の関連ページはこちら)。
がん相談支援センター現状、利用率が低いことや、相談ニーズが多様化していることなどから、運用体制の強化が求められています。ワーキンググループの議論では、専従の看護師を配置する必要性なども指摘されましたが、コストや人員的な問題などを考慮し、西田座長は「医療職と共同して」という文言にとどめることを提案しています。

2018年3月までに報告書とりまとめ
国は今年(2017年)4月1日時点で、434施設をがん拠点病院に指定しています。全国どこでも質の高い医療を提供するため、がん拠点病院を整備し、がん医療の均てん化を推進することが狙いです。ただし、(1)拠点病院の取り組みに格差がある(2)がんのゲノム医療など一定の集約化が望ましい分野がある(3)拠点病院における医療安全の確保――などの課題も指摘されています。
そのため、がん医療の提供体制を検討する「がん診療提供体制のあり方に関する検討会」の下に、がん拠点病院の指定要件を検討する「がん診療連携拠点病院等の指定要件に関するワーキンググループ」を設置。ワーキンググループで今年度中(2018年3月まで)に指定要件に関する意見を取りまとめ、来年(2018年)4-5月に同検討会へ報告する計画です。
12月27日のワーキンググループでは、▽がん相談支援センター▽チーム医療▽地域連携および社会連携▽緩和ケアおよび支持療法▽AYA世代(思春期と若年成人を合わせた世代)のがん患者――などについて議論しました。
医療職の専従はコスト・人員で難しい
がん相談支援センターでは、国立がん研究センターがん対策情報センターによる「相談支援センター相談員研修・基礎研修」を修了した専従・専任の相談支援者を設置し、院内外のがん患者や家族、さらには地域住民および医療機関などからのさまざまな相談に対応します。
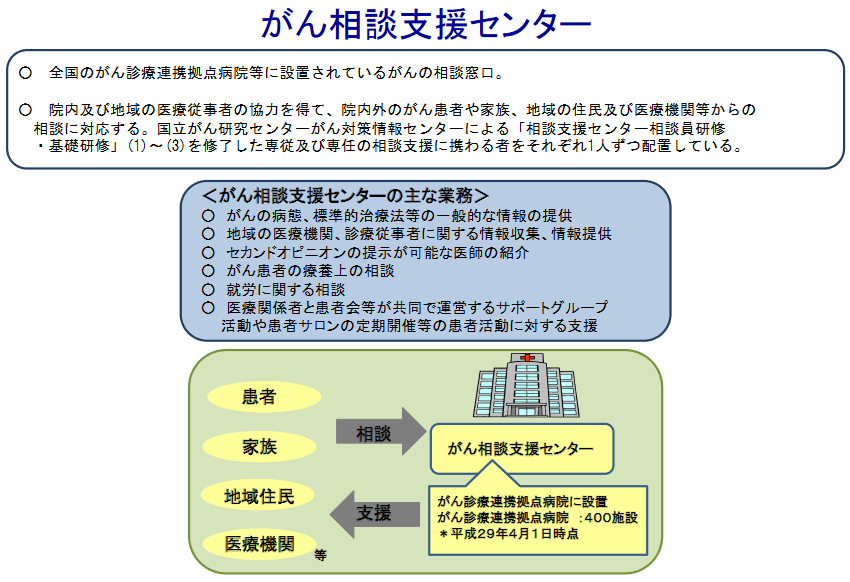
ただし、がん相談支援センターの利用は、拠点病院のがん患者でも7.7%(2015年時点)と1割に満たないなど、利用率が低いことが大きな課題になっています。そこでワーキンググループでは、がん相談支援センターの人的配置や業務内容を再検討するとともに、実績評価の指標や指定要件の必要性、センターの周知に病院全体で取り組む仕組みなどが議論されました。
人的配置について、若尾文彦構成員(国立がん研究センターがん対策情報センター長)は、多様な相談に適切に対応するため「看護師および社会福祉士・精神保健福祉士の両職種を配置する」必要性を指摘。がん拠点病院の整備指針にその旨を明記するよう求めました。一方、「看護師を相談支援センターに必ず一人設置するということではなく、緩和ケアも含めて介入できるような柔軟性が必要」(梅内美保子構成員=日本看護協会看護開発部看護業務・医療安全課)、「特定の職種を配置すると病院に過剰な負担がかかる」(木澤義之構成員=神戸大学医学部附属病院緩和支持治療科特命教授)などの指摘があり、西田座長は「(相談支援センターに)医療職は必要だが、専従・専任化はコストなどから難しいのが現状。『医療職と共同して』くらいの文言を入れてはどうか」と、厚労省へ提案しました。
がん相談支援センターの周知については、「病院一体として取り組む」という趣旨の文言を整備指針に盛り込む方向で大筋の了承が得られました。また、がんゲノム医療に関する相談については、専門情報を持つ院内外の然るべき組織へ紹介する旨を整備指針に盛り込むよう、西田座長は厚労省へ指示しています。
「地域連携クリティカルパス」削除へ
地域で在宅医療を担う医療機関などと連携する地域連携や、がんの正しい知識について国民に普及啓発することも、がん拠点病院に求められています。
地域連携については、地域連携クリティカルパスの必要性に疑問を呈する声があがりました。がん患者は一人ひとり症状が異なり、「すべての患者にクリティカルパスを当てはめることは難しい」(木澤構成員)ためです。現行の整備指針では、「症状緩和にかかわる院内クリティカルパスに準じた地域連携クリティカルパスやマニュアルを整備するなど、院内での緩和ケアに関する治療が在宅診療でも継続して実施できる体制を整備する」ことが求められていますが、この中にある「地域連携クリティカルパス」を削除し、「『マニュアルを整備する』だけの記載でいいのではないか」(同)と指摘。西田座長もこの指摘に同意しました。
また、厚労省からは病病連携・病診連携の協力体制について、二次医療圏内や隣接する二次医療圏において、「地域の医療機関や在宅診療所などの医療・介護従事者とがん情報を共有し、役割分担や支援内容について議論する場を年1回以上設けること」を整備指針に加える案が提示されました。これについて早坂由美子構成員(北里大学病院トータルサポートセンターソーシャルワーク室課長補佐)から「調整会議など既存の会議を利用することも想定してはどうか」と提案があり、西田座長はこれに賛同し、厚労省にこの提案を検討するよう指示しました。
正しいがん知識を国民に普及啓発するがん教育については、整備指針に「当該二次医療圏内の学校や職域から依頼があった際には、外部講師として医療従事者を派遣し、がんに関する知識について普及啓発に努めることが望ましい」と追記することを厚労省は提案。これについて三好綾構成員(特定非営利活動法人がんサポートかごしま理事長)は、「学校の先生が医療を知らないように、医療者が学校を知らない問題がある。子どもたちや患者を傷付けないような配慮が必要」とし、若尾構成員も「外部講師は、『(普及啓発活動を行う際に)留意点を分かっている人』との記載が望ましい」と注文しています。
「キャンサーボード」の多職種推進を
安全かつ安心で質の高いがん医療を提供するためには、チーム医療の推進が欠かせません。チーム医療の論点では、特にがん患者の治療方針などについて検討する「キャンサーボード」におけるチーム医療の推進に着目し、「多職種参加の促進」「患者の抱える社会的な問題についても検討する場とする」という観点から、キャンサーボードに関する整備指針に以下の4点を新たに記載するよう、厚労省が提案しました。
- キャンサーボードの開催に関しては、治療法となり得る治療を実施する診療科の医師は参加すること
- キャンサーボードの開催にあたっては、医学的のみならず社会的問題についてもスクリーニングしたうえで、歯科医師や薬剤師、看護師、管理栄養士、歯科衛生士、理学療法士、作業療法士、言語聴覚士、社会福祉士(医療ソーシャルワーカー)などの専門的多職種の参加を必要に応じて求めること
- キャンサーボードで協議された内容と結果については診療録として記載・保存すること
- 院内の緩和ケアチーム、口腔ケアチーム、栄養サポートチーム、感染防止対策チームなどの専門チームへ適切に依頼ができる体制を整備すること
これについて構成員からは、「多職種参加では職種ごとに働き方が異なり、キャンサーボードの開催時間が課題になる」(安藤雄一構成員=名古屋大学医学部附属病院化学療法部 教授)などの懸念もありましたが、他の構成員からも特段の反対意見などはなく、西田座長は「(厚労省案で)概ねよいのではないか」とまとめています。
「緩和ケア研修、毎年開催は非効率」
緩和ケアについては、▽患者の苦痛に対して、迅速かつ適切なケアが十分に提供されていない▽緩和ケア研修会のより一層の受講促進が必要▽がん拠点病院と地域の医療機関とが連携して取り組む相談支援、緩和ケアなどについて地域間で取り組みに差がある――などの課題があります。
迅速かつ適切なケアについては、厚労省から「スクリーニング、がん患者の苦痛を迅速かつ適切に緩和する整備体制、緩和ケアに関する情報提供については、病院一体として取り組むべき」と、「病院一体として」という点を整備指針に加えることを提案。また、迅速かつ適切なケアを提供するための緩和ケアチームについては、木澤構成員から2018年から国家試験が行われる「公認心理師」を新たに加える提案があり、西田座長はこの提案を検討するように厚労省に指示を出しています。
また緩和ケア研修会については、「研修指定・大学病院の種別などで緩和ケア研修対象者数の数や受講状況が大きく異なる」という問題もあります。そのため、「病院ごとの受講状況管理や毎年開催は効率的ではない」(木澤構成員)ことから、「都道府県全体で受講率を担保できる仕組み(受講率が十分高い施設は開催せず、受講率の低い施設の支援をするなど)が望ましい」と指摘。整備指針から「毎年定期的に開催する」の文言を削除するよう提案しました。西田座長は「講習会が負担になっている事例もある。地域性を配慮した方がいいのではないか」とコメントしています。
AYA世代の整備指針を追記
AYA世代への対応については整備指針に記載がなく、厚労省は以下の文言を追加することを提案。AYA世代は年間2、3例の独特な希少がんもあることから、対応できる医療機関の集約化と連携を意識しています。
- AYA世代のがん患者については医療、就学、就労、生殖機能などの状況について確認し、必要に応じて、対応できる医療機関やがん相談支援センターに紹介すること
- 生殖機能の温存に関しては、患者の希望を確認し、院内または地域の生殖医療に関する診療科について情報を提供するとともに、当該診療科と治療に関する情報を共有する体制を整備すること
- 小児がん患者で長期フォローアップ中の患者については、小児がん拠点病院や連携する医療機関と情報を共有する体制を整備すること
【関連記事】
- 第3期がん対策推進基本計画を閣議決定、ゲノム医療推進や希少・難治がん対策など打ち出す
- 第3期がん対策基本計画案を了承、2020年までに受動喫煙をゼロにする—がん対策推進協議会
- がんゲノム医療を提供できる中核病院を、本年度(2017年度)中に7-10施設指定—がんゲノム医療懇談会
- 第3期がん対策の素案、予防・医療充実・共生・基盤整備すべてを重点分野に—がん対策推進協議会
- がんゲノム医療、当面は新設する「がんゲノム医療中核拠点病院」で提供―がんゲノム医療懇談会
- 第3期がん対策基本計画、「がんの克服」をスローガンに掲げる—がん対策推進協議会
- 「免疫療法」の推進、科学的根拠のない免疫細胞療法と峻別し、がん対策基本計画に明記を―がん対策推進協議会
- 次期がん対策基本計画の全体目標、「予防」「治療」「共生」を軸に調整―がん対策推進協議会





