医師偏在対策の総合パッケージ策定に向け、「インセンティブ」と「規制的手法」との組み合わせを検討—社保審・医療部会(1)
2024.9.6.(金)
医師偏在解消に向けた総合的な対策のパッケージの策定に向けて、「規制的手法」と「インセンティブ」の双方を考えていく必要があり、国・都道府県・保険者等が連携して、偏在解消に取り組んでいくことが重要となる—。
こうした方針が、9月5日に開催された社会保障審議会・医療部会に報告されました。委員からは、すでに様々な意見が出ており、今後の検討会論議等に注目が集まります。
同日の医療部会では「新たな地域医療構想」や「かかりつけ医機能報告制度」に関する報告・議論も行われており、これらは別稿で報じます。

9月5日に開催された「第110回 社会保障審議会 医療部会」
医師偏在の解消に向けた総合パッケージを、2024年内にまとめる
従前より「医師の地域偏在、診療科偏在」が大きな課題となっています。どれだけ病院を建設し、高度な治療・検査機器を整備したとしても、医師がいなければ医療提供はかないません。
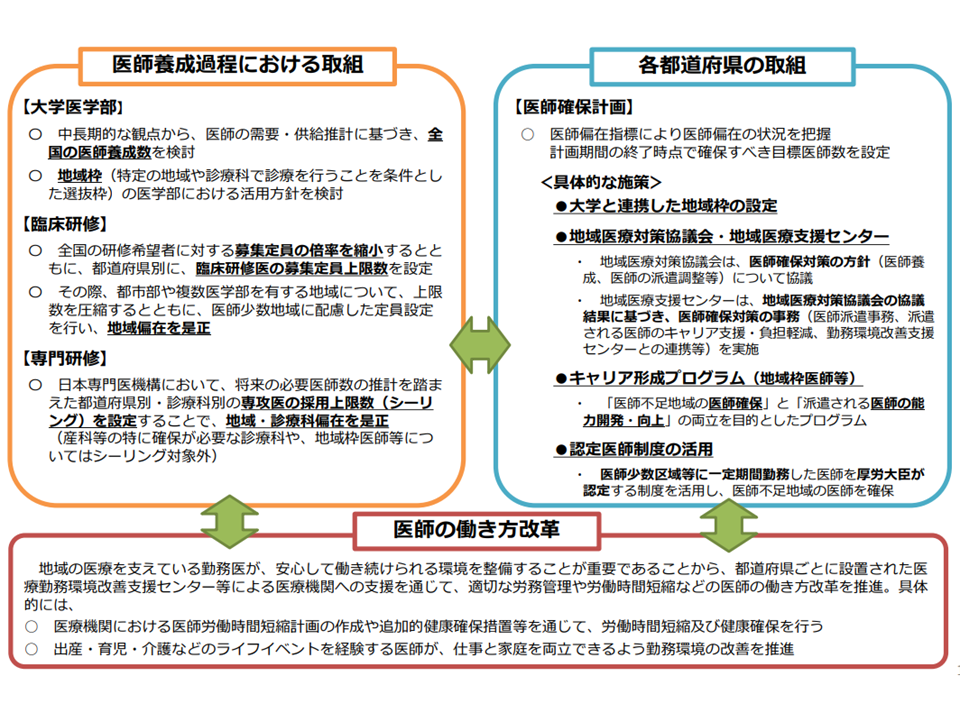
この医師偏在の解消に向けて、大きく3つの対策がとられてきています。
▽医学部に「地域枠・地元枠」を設けるほか、臨床研修医・専攻医の大都市集中を防ぐためにシーリングを設ける(国による取り組み)
▽各都道府県で「医師確保計画」(医療計画の一部分)を作成し、医師少数県・区域を中心に「医師確保」を図る(自治体による取り組み)
▽医師働き方改革により上記を支える
医師偏在対策の全体像(医師偏在対策検討会1 240129)
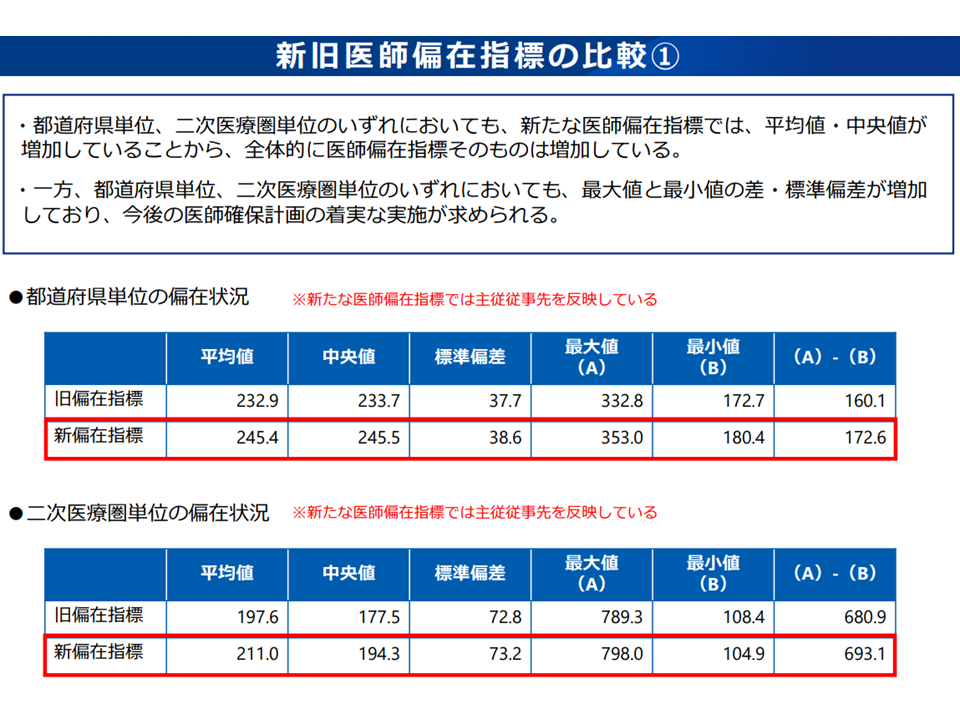
しかし、こうした対策の効果は、必ずしも十分には出ていないようで、第8次医療計画作成論議の中では「2016年から20年にかけて医師偏在が進んでしまった」ことも明らかになっています(関連記事はこちら)。
2016年から20年にかけて医師の地域偏在が助長されてしまっている(地域医療構想・医師確保WG(1)4 221027)
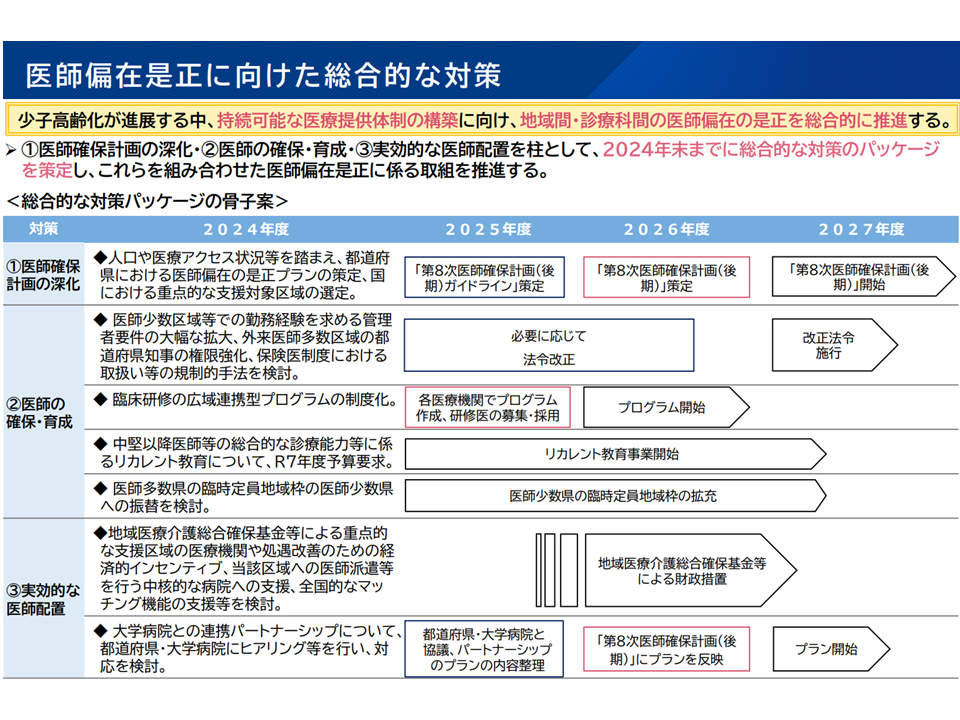
こうした状況を踏まえ、骨太方針2024では「医師偏在対策の総合的なパッケージ」を年内(2024年内)にまとめる方針を打ち出しました。

骨太方針2024では、医師偏在対策の総合対策パッケージを年内(2024年内)にまとめる方針を打ち出した
この方針を踏まえて厚生労働省は、8月30日に公表した「近未来健康活躍社会戦略」の中で「医師偏在対策総合パッケージの骨子」を提示。▼医師確保計画の深化(関連記事はこちらとこちら)▼医師の確保・育成(関連記事はこちらとこちらとこちら)▼実効的な医師配置—という3本柱を打ち出しました。
医師偏在対策(近未来健康活躍社会戦略2 240830)
さらに武見厚生労働大臣を本部長とする「厚生労働省医師偏在対策推進本部」が9月5日に発足し、「医師偏在対策総合パッケージ」に向けて次のような論点が整理されています。
(1)医師確保計画の実効性
▽都道府県が医師偏在是正に主体的に取り組み、国は都道府県をサポートする仕組みを検討すべきではないか
(2)医師の確保・養成
▽医師少数区域等での勤務を後押しするため、▼医学生・若手医師の地域への理解・意識を涵養し、地域での活躍推進▼臨床研修の広域連携型プログラムの制度化▼医師少数区域等での勤務経験を求める管理者要件の対象医療機関の大幅な拡大—を検討すべきではないか
▽外来医師多数区域における新規開業希望者に対する医療機能の要請等の現行の仕組みをより実効力のあるものとする等の規制的手法について、医療法等における位置づけを含めて検討すべきではないか
▽保険医制度の中で、保険診療の質を高めつつ医師の偏在是正に向けて、どのような方策が考えられるか検討すべきではないか
▽地域の医療需要や働き方改革推進の観点から、より一層の対応が必要な診療科の医師について、インセンティブを高める方策についてどのように考えるか
▽医師少数区域等で勤務することも念頭に、中堅以降医師等の総合的な診療能力等に係るリカレント教育を推進すべきではないか(関連記事はこちら
▽医師養成課程や診療報酬を通じた対策についても、医師偏在是正の観点から検討すべきではないか。
※骨太方針2024では、「今後の医師の需給状況を踏まえつつ、2027年度以降の医学部定員の適正化の検討を速やかに行う」とされている(関連記事は骨太方針2024
(3)実効的な医師配置
▽新たに選定する重点的な支援対象区域(都道府県において医師偏在対策に重点的に取り組む支援対象区域)における開業・承継の支援や、経済的インセンティブを含め、医師の勤務意欲につながる方策について検討すべきではないか
▽新たに選定する重点的な支援対象区域に医師派遣等を行う大学病院等の中核的な病院への支援や、全国的なマッチング機能の支援等を検討すべきではないか
(4)実施に向けて
▽(1)-(3)の取り組みを推進していく上で、規制的手法はもとより、経済的インセンテ
ィブとしてどのような対応が必要か。経済的インセンティブによる偏在是正を進めるにあたっては、国や地方のほか保険者等からの協力を得るなど、あらゆる方策を検討すべきではないか
▽(1)-(3)の取り組みを国、地方、医療関係者、保険者等がどのように協力して実施していくべきか
9月5日の医療部会では、これら論点案に対しさまざまな角度からの意見が出されました。
まず、(2)に関連し「若手医師をターゲットにする偏在対策(専門医のシーリングなど)には限界があり、中堅医師をターゲットにした偏在対策が必要」との意見が複数出ています。例えば、山口育子委員(ささえあい医療人権センターCOML理事長)は「専門医のシーリングでは、医師不足が深刻な東北地方にまでの効果は十分に出ておらず、大都市近郊への効果にとどまっているなど、若手医師をターゲットにした偏在対策は限界にきている。中堅の即戦力となる医師に地方勤務を促す対策に力を入れるべき」と改めて提案(関連記事はこちら)。
また楠岡英雄部会長代理(国立病院機構名誉理事長)も「地域枠は医師偏在対策に向けて成功していると言えるが、それは『40歳未満の医師』に限定されたもので、『40歳以上の医師』に対しては全く手が打てていない。効果が出るまでには長期の時間がかかり、今から手を打たなければならない」との考えを示しました。
さらに木戸道子委員(日本赤十字社医療センター第一産婦人科部長)も山口委員・楠岡部会長代理と同様に「若手医師をターゲットにした対策は限界にきている」と指摘したうえで、「規制的手法は『医師が他産業に流れてしまう』リスクもある。インセンティブをメインにした偏在対策を考えるべき」とも付言しています。
関連して、望月泉委員(全国自治体病院協議会会長)や松田晋哉委員(産業医科大学教授)も「世代別の医師偏在対策を考えるべきであろう。その際、『医師が地方と都市部を行き来できる』ような仕組みが重要で、そこでは『大学病院はもちろん、地域の基幹病院から医師少数区域等への医師派遣』が極めて重要となる」との考えが示されました。当然のとこですが、医師にも家族・生活があり、「医師少数区域等で尽力したい」との意欲があっても実行には大きなハードルがあります。期間を区切り「医師少数区域等-都市部」を行き来できる制度が浸透すれば、こうしたハードルも随分低くなると期待されます。
また松田委員は「計画的な医師派遣の重要性」を強調しました。例えば▼医師のマッチングを行う場合には、地域別・診療科別の必要医師数を極めて精緻に計算する必要がある▼小児外科の指導医を養成するためには、例えば「食道閉鎖症」治療経験などが必要であるが、過疎地域や高齢化が進行した地域では、そうした症例の確保ができない。広域的・計画的な研修・勤務などを精緻に作成する必要がある—と指摘。さらに、医師少数区域等では「数少ない診療所が地域医療を守っているが、高齢化が進行し、プライマリケアを担う医師が不足しはじめている」点を重視し、「地域別に、開業医の年齢構成はどうなっているか、10年後にどういう状況になるのか、などのデータを精緻に作成し、地域医療構想調整会議などに提示して議論する」ことが必要不可欠であるとも進言しています。
他方、「医師少数区域等での勤務経験を求める管理者要件」の拡大に関しては、否定的な見方も出ています。
例えば泉並木委員(日本病院会副会長)は「病院管理者には、非常に広範な領域でのマネジメント能力が求められ、そうした能力を持つ医師は極めて限定される。そうした中で『医師少数区域での勤務経験がないので病院管理者にはなれない』となれば、病院経営が極めて困難になる」と指摘。また加納繁照委員(日本医療法人協会会長)も「病院管理者のなりて確保に苦労しており、医師少数区域での勤務経験要件拡大によって病院経営が成り立たなく恐れもある。筋の悪い提案である」と厳しい見方をしています。
さらに、▼若手医師は「病院の院長になるくらいであれば、開業を選択する」というケースも多い。拡大するのであれば『すべての医療機関の管理者要件』としなければ効果が出ないのではないか(望月委員)▼医師少数区域等での勤務を行った医師については、「開業後数年間は報酬の上乗せをする」「当該医師を雇用した病院に報酬の上乗せをする」などの策も検討すべき。ただし、若手医師は院長になることを忌避する嫌いもあり、管理者要件がディスインセンティブになりかねない点にも留意すべき。若手医師の意識調査をしっかり行ったうえで、効果的なインセンティブを考える必要がある(楠岡部会長代理)—とのコメントも出ています。
一方、「規制的手法」と「インセンティブ」との組み合わせに関しては、佐保昌一委員(日本労働組合総連合会総合政策推進局長)が「効果が見えない中でのインセンティブ付与には大きな疑問を感じ、医療提供体制の確保は国・都道府県等の責任であるところ、例えば診療報酬などのインセンティブを付与し、患者や被保険者に負担を求めることは納得できない。医師偏在対策は『規制的手法』を中心に行うべき」と強く指摘。
また河本滋史委員(健康保険組合連合会専務理事)も「インセンティブによる偏在対策は理解できる部分もあるが、『保険料を給付以外に使う』ことには説明がつかない。現時点では賛成できない」と、井上隆委員(日本経済団体連合会専務理事時点)も「インセンティブには違和感を覚える。医療提供体制確保は第1には国の役目であり、保険からの支出は慎重であるべき」と佐保委員と同旨の見解が示されています。
医療保険からのインセンティブについては、例えば「診療報酬による手当て」(医師少数区域等への医師派遣を行う病院への加算など)が思い浮かびますが、これらは中央社会保険医療協議会や社会保障審議会・医療保険部会などで主に議論されるテーマと言え、そこで議論が深められていきます。
このほか、▼若手医師が都市部の美容クリニックで増加している。医師養成には多額の公的資金が投入されているが、自由診療に流れてしまうことは、国民皆保険にヒビが入ってしまう。何らかの制限が必要である(松原由美委員:早稲田大学人間科学学術院教授、山口委員、佐保委員)▼医療は医師だけでは提供できない。看護師をはじめとする医療従事者全体の需給推計等を行い、必要な偏在対策を講じるべきである(勝又浜子委員:日本看護協会副会長、松田委員)—などの意見も出されました。
上記論点については、▼医師養成に関する部分は「医師養成過程を通じた医師の偏在対策等に関する検討会」で(関連記事はこちら)▼それ以外の部分は「新たな地域医療構想に関する検討会」で(関連記事はこちら)—具体的に議論され、年内の「総合対策パッケージ」策定につなげられます。
「医師偏在対策には、柔道等で言えば『一本』をとることは難しく、『有効ポイントの積み重ね』をしていくよりない。あらゆる策を検討すべき」(島崎謙治委員:国際医療福祉大学大学院教授)との指摘もあり、今後の両検討会論議が注目を集めます。
【関連記事】





