後期高齢者の窓口負担2割導入、「現在の自己負担が4500円-1万3500円の人」では緩和措置も―社保審・医療保険部会(2)
2020.11.24.(火)
75歳以上の後期高齢者のうち、所得が一定程度以上ある場合には「医療機関の窓口負担」を2割に引き上げ、より「公平な負担」を実現する―。
ただし、急激な負担増に配慮するために、2年間、「現在の自己負担が4500円-1万3500円の人」を対象とした自己負担増の緩和措置を設けてはどうか―。
11月19日に開催された社会保障審議会・医療保険部会では、こういった議論も行われています。

11月19日に開催された「第134回 社会保障審議会 医療保険部会」
自己負担2割導入の対象範囲をまず見極める必要あり
医療技術の高度化(脊髄性筋萎縮症の治療薬「ゾルゲンスマ点滴静注」(1億6707万円)、白血病等治療薬「キムリア」(3350万円)の保険適用など)や少子・高齢化の進展などにより、医療保険財政は厳しさを増していきます。
後者については、人口の大きなシェアを占める、いわゆる「団塊の世代」が2022年度から75歳以上の後期高齢者となりはじめ、2025年度にはすべて後期高齢者になります。また、そこから2040年度にかけて、高齢者人口そのものは大きく変わりませんが、高齢者を支える現役世代の人口が急激に減少していきます。このため、今後、医療保険財政が極めて脆くなっていくのです。
そうした中で医療保険制度を持続可能なものとするためには、「能力に応じた公平な負担」の確保が非常に重要となります。「不公平感」は制度の信頼性を揺るがしてしまうためです。
75歳以上の後期高齢者では、医療機関等の窓口負担割合が原則1割(現役並みの所得がある場合には3割)となっています。ただし、世代別の実効負担率を見ると、後期高齢者(75歳以上)では若人(75歳未満)に比べて小さいことから「75歳以上の後期高齢者でも、所得が一定程度ある場合には2割負担を求めてはどうか」との議論がなされているのです(関連記事はこちら(全世代型社会保障検討会議))。
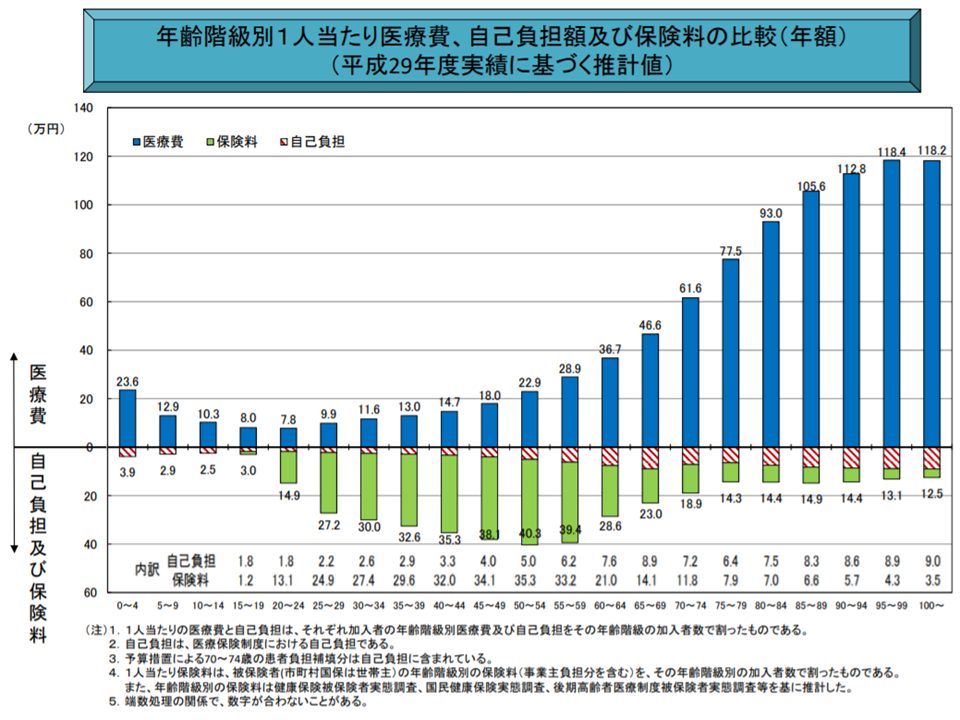
後期高齢者では若人世帯に比べて、自己負担・保険料の負担割合が小さい(医療保険部会2 200227)
その際、後期高齢者の所得分布を把握し、「どの程度の所得の人に2割負担を導入すると、どの程度の影響が出るのか」を見極める必要があります。効果を大きくしようと考えて「低めの所得の人にも2割負担を導入」すれば、高齢者世帯の家計への影響が心配されます。一方、家計への影響を考慮しすぎて「高めの所得の人にのみ2割負担を導入する」となれば、効果のほどが小さく、公平感の担保が難しなってしまいます。
厚労省は下表のとおり5つの仮定を置いて、影響の度合いを試算しています。今後、この試算結果を踏まえて「2割負担を導入する所得ライン」を探っていくことになります。

後期高齢者の収益をいくつかに区切り、自己負担2割導入の対象範囲を探る際の基礎資料とする(医療保険部会(2)1 201119)
また、この「2割負担導入」で実際に負担増になる人がどの程度出るのかが気になります。厚労省の調査研究によれば「75歳以上の96%の人が、1年間の1度以上、医療機関の外来・入院にかかっている」状況です。このうち「外来受診が頻回である」「入院で高度な手術を受けた」ような場合には、高額療養費(1か月間の自己負担上限を定める。外来では1万8000円、入院では5万7600円が自己負担の最高額となり、超過分は保険から給付される)の対象となり、2割負担の影響は受けません(すでに自己負担上限に達しているため、それ以上の負担はもう求められない)。この「2割負担の影響を受けない人」は3%と推計されます。
したがって、残りの93%の人が2割負担導入により「自己負担が増える」こととなり、うち61%が「毎月の自己負担が2倍になる」、32%が「2倍にまではならないが、自己負担が増える」ということが分かりました。
5つの仮定のうち、(1)の「上位20%の人」(約200万人)に自己負担2割を導入した場合には、61%にあたる122万人で「自己負担が2倍」となり、32%にあたる64万人で「自己負担が2倍未満に増加する」計算です。また(5)の「住民税負担能力ありと認められる人」(約605万人)に自己負担2割を導入した場合には、61%にあたる369万人で「自己負担が2倍」となり、32%にあたる1944万人で「自己負担が2倍未満に増加する」計算です。
現在の自己負担が4500円から1万3500円の人は、自己負担増を緩和する配慮措置
このように「自己負担が2倍になる人が相当程度いる」状況を踏まえて、厚労省保険局高齢者医療課の本後健課長は、次のような2年間の「配慮措置」を設けてはどうかとの考えも示しています。
▽2割負担導入で自己負担増が最大になるのは「現在、1か月当たり9000円」の負担をしている人(医療費9万円の1割負担)で、この場合の負担増額は9000円である(高額療養費により、自己負担の上限は1か月当たり1万8000円であり、1万8000円(新たな自己負担)-9000円(現在の自己負担)=9000円が増額分となる。現在の自己負担が9000円より低い場合には増額分は9000円未満となり(例えば8999円の人は2倍になると増加額は8999円で9000円よりも小さい)、現在の自己負担が9000円より高い場合には、高額療養費により増額分は9000円未満となる(例えば9001円の人は2倍になると1万8002円だが、上限は1万8000円なので、増加額は8999円となる))
↓
▽激変緩和のために「最大の自己負担増」は、この9000円の半分の「4500円」とする
本後高齢者医療課長は「負担額が1か月当たり9000円を超えた場合(すなわち医療費が4万5000円を超えた場合)に、超過分が1割負担となるように高額療養費の上限額を設定する」との具体案を提示しています。
下図のとおり、現在の自己負担が1か月当たり「4500円」(医療費4万5000円の1割負担)から「1万3500円」(同13万5000円の1割負担)までの人が配慮措置の対象となる計算で、▼現在「4500円」負担の人はプラス4500円の「9000円」が▼現在「9000円」負担の人はプラス4500円の「13500円」が▼現在「1万3500円」負担の人はプラス4500円の「1万8000円」が—新たな自己負担上限となります。
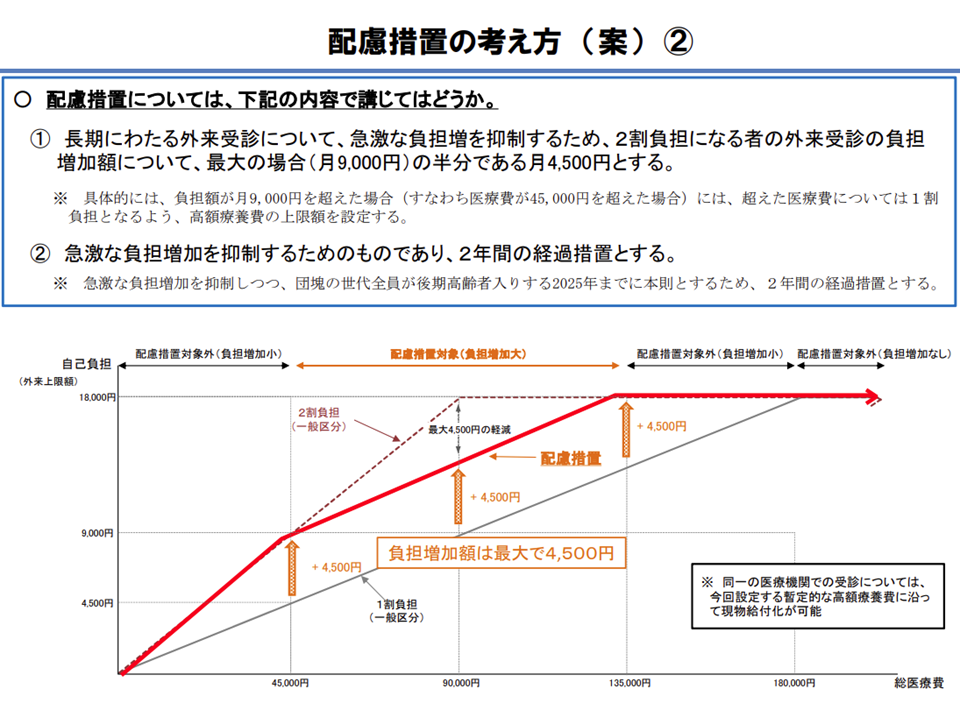
外来受診における自己負担が一定程度の場合に配慮措置が発動される(その1)(医療保険部会(2)2 201119)
この配慮措置により、平均の自己負担増加額は、従前の「3万4000円増」(外来:3万1000円増、入院:4000円増)から「3万1000円増」(外来:2万7000円増、入院:4000円増)にとどまり、また上述した「自己負担増」となる93%の者のうち、6割は配慮措置の対象となることも示されています。
また、厚労省はいくつかのケースを置いて、どのような疾患でどのように医療機関を受診している患者で、配慮措置が発動されるのかも例示しています。
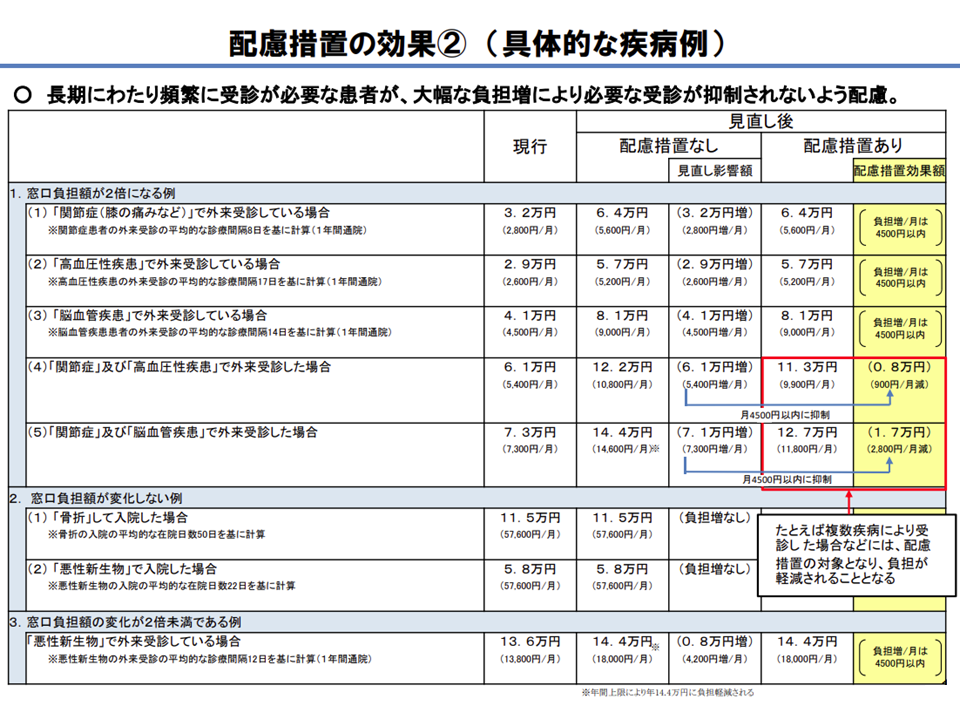
外来受診における自己負担が一定程度の場合に配慮措置が発動される(その2)(医療保険部会(2)3 201119)
医療保険部会委員からは依然として賛否両論
こうした考え方に対し医療保険部会では、依然として賛否両論が出ています。医療保険の費用を負担する側の佐野雅宏委員(健康保険組合連合会副会長)や藤井隆太委員(日本商工会議所社会保障専門委員会委員)、藤原弘之委員(日本経済団体連合会社会保障委員会医療・介護改革部会長)らは「現役負担の増加をこれ以上放置することはできない。医療保険を持続可能なものとするために応分の負担をお願いしたい」と理解を求めました。
また、菅原琢磨委員(法政大学経済学部教授)は、「厚労省の試算によれば財政影響は極めて小さい。後期高齢者への2割負担導入の趣旨は『現役世代の負担軽減』にあることを踏まえた対象範囲設定が必要」(より広範囲に導入しなければ、2割負担導入の意味が薄れてしまう)との見解を示しています。2018年度には、75歳以上の人が加入する後期高齢は医療制度に対し、若人(現役世代)から6兆2886億円の支援菌がなされています。厚労省試算で最大のケースでも自己負担2割による現役世代の負担減は「1430億円減」にとどまり、「2%強の軽減」にしかならないのです。
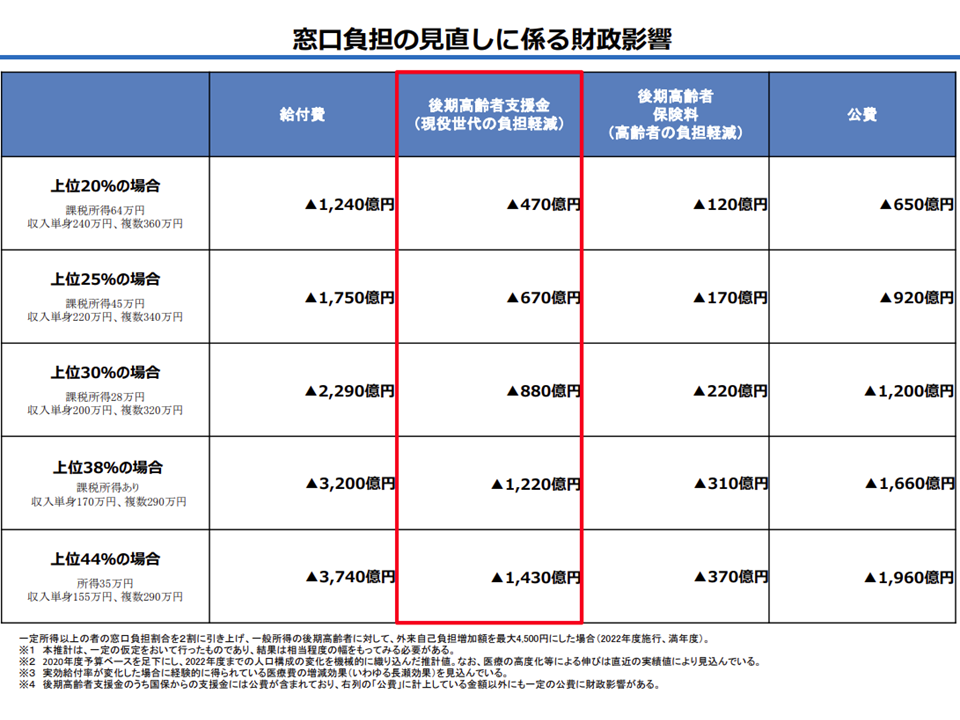
自己負担2割導入による現役世代の負担軽減効果は小さい(医療保険部会(2)4 201119)
一方、医療提供サイドの松原謙二委員(日本医師会副会長)や、高齢者代表の兼子久委員(全国老人クラブ連合会理事)らは「高齢者の生活が厳しい状況」を踏まえ、負担増には慎重であるべきとの姿勢を崩していません。さらに松原委員は「相当広範囲に2割負担を導入しても、医療保険財政や現役世代の負担減に向けた効果は微々たるものである。その微々たる効果のために、高齢者の生活を苦しめるべきだろうか」との考えも示しています。
また、平井伸治委員(全国知事会社会保障常任委員会委員長、鳥取県知事)は厚労省の考え方に一定の理解を示したうえで、新型コロナウイルス感染症による受診控えを助長しないよう「施行時期を慎重に検討すべき。例えば、新型コロナウイルス感染症が一定の収束を見た後に導入してはどうか」という旨の見解を示しています。
医療保険部会では、さらに議論を続け「自己負担2割導入」の着地点を探っていきます。
【関連記事】
紹介状なし患者の初診料等相当を保険給付から控除、初診時の特別負担は7000円程度に増額へ―社保審・医療保険部会(1)
紹介状なし大病院受診患者への「定額負担」、後期高齢者の窓口負担などの議論続く―社保審・医療保険部会(2)
休日補正を行うと、コロナ禍でも5月→6月→7月と患者数・医療費は増加―社保審・医療保険部会(1)
広範囲の健診データを医療保険者に集約し、効果的な予防・健康づくりを可能とする法的枠組みを整備—社保審・医療保険部会
マイナンバーカードの保険証利用で、患者サイドにもメリット—社保審・医療保険部会(3)
不妊治療、安全性・有効性を確認し「できるだけ早期」に保険適用—社保審・医療保険部会(2)
新型コロナの影響で未就学児の医療機関受診が激減、受診日数はほぼ半減—社保審・医療保険部会(1)
オンライン資格確認で使用可能なカードリーダー、医療機関等が3機種から選択—社保審・医療保険部会
2021年からのオンライン資格確認等システム、支払基金サイトへ登録し情報収集を—社保審・医療保険部会
2021年からのオンライン資格確認、カードリーダー等端末は支払基金が一括購入し医療機関へ配付―社保審・医療保険部会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議





