薬局業務の「対物」から「対人」への移行促すため、14日以内の調剤料を引き下げてはどうか―中医協総会(2)
2019.10.1.(火)
調剤薬局において「対物業務」から「対人業務」への移行が進められているが、依然として「対物業務」評価の代表格である調剤料のシェアが大きい。これまで「15日以降の調剤料」が引き下げられてきたことを踏まえ、2020年度の次期調剤報酬改定では「14日以内の調剤料」を引き下げ、その財源を「薬学管理料」へ振り替えてはどうか―。
9月25日に開催された中央社会保険医療協議会・総会では、こういった議論も行われました。
病院・診療所をはじめとする医療機関サイドからは「院内調剤と院外処方の格差是正」「病院薬剤師業務の適正な評価」を求める声が強くでており、2020年度の次期診療報酬改定ではこうした点も重要テーマの1つとなるでしょう(関連記事は こちらとこちら)。

9月25日に開催された、「第424回 中央社会保険医療協議会 総会」
調剤料のシェアが大きなことから、調剤薬局経営への影響も見極める必要あり
調剤報酬は、大きく▼薬局の運営維持費を評価する「調剤基本料」▼医薬品調剤を行う際の技術を評価する「調剤料」▼患者への服薬指導などの薬剤師業務を評価する「薬学管理料」(かかりつけ薬剤師指導料や薬剤服用歴管理指導料など)▼薬剤料▼特定保険医療材料料―に分類できます。9月25日の中医協総会では、「調剤報酬(その1)」として「薬剤師の調剤業務の評価」(調剤料)を議題となりました。
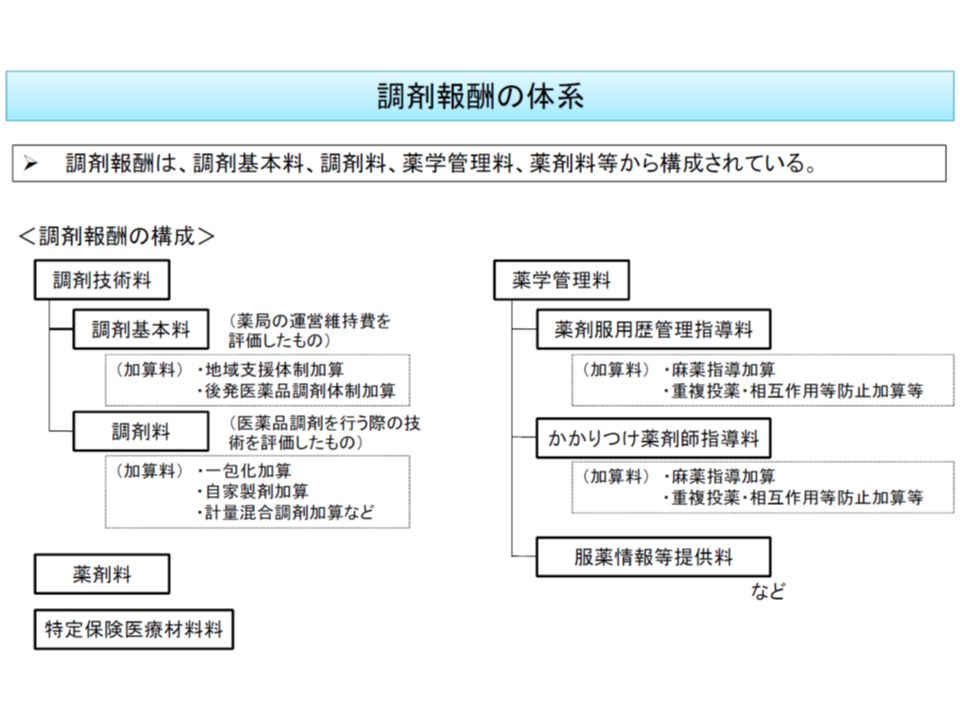
調剤料のうち、内服薬の調剤については「処方日数に応じた点数設定」が行われており、現在、次のように「14日までは日数に応じて点数が漸増し、15日以降は日数に応じた一定の評価」となっています。
▽14日分以下の場合
〇7日目以下の部分(1日分につき):5点
〇8日目以上の部分(1日分につき):4点
▽15日分以上21日分以下の場合:67点
▽22日分以上30日分以下の場合:78点
▽31日分以上の場合:86点

ここに、▼【嚥下困難者用製剤加算】(患者の心身の特性に応じた剤形に製剤することを評価):80点▼【一包化加算】(2剤以上の内服薬・1剤で3種類以上の内服薬を服用時点ごとに一包化することを評価する):42日分以下では「投与日数が7またはその端数を増す」ごとに34点(2019年度の消費税対応改定で引き上げ)、43日分以上では240点(同)―などといった上乗せ評価が行われます。

調剤料に関する最近の動向について、厚生労働省保険局医療課の田宮憲一管理官は次のように説明します。
▽対物業務から対人業務への移行を推進するため、「調剤料の引き下げ」(例えば15日以上21日以下分では、2018年度改定で70点から67点に引き下げ)、「薬学管理料の評価充実」を行っているが、「調剤料」の占める割合は技術料の50%超、「薬学管理料」の占める割合は20%程度にとどまっている
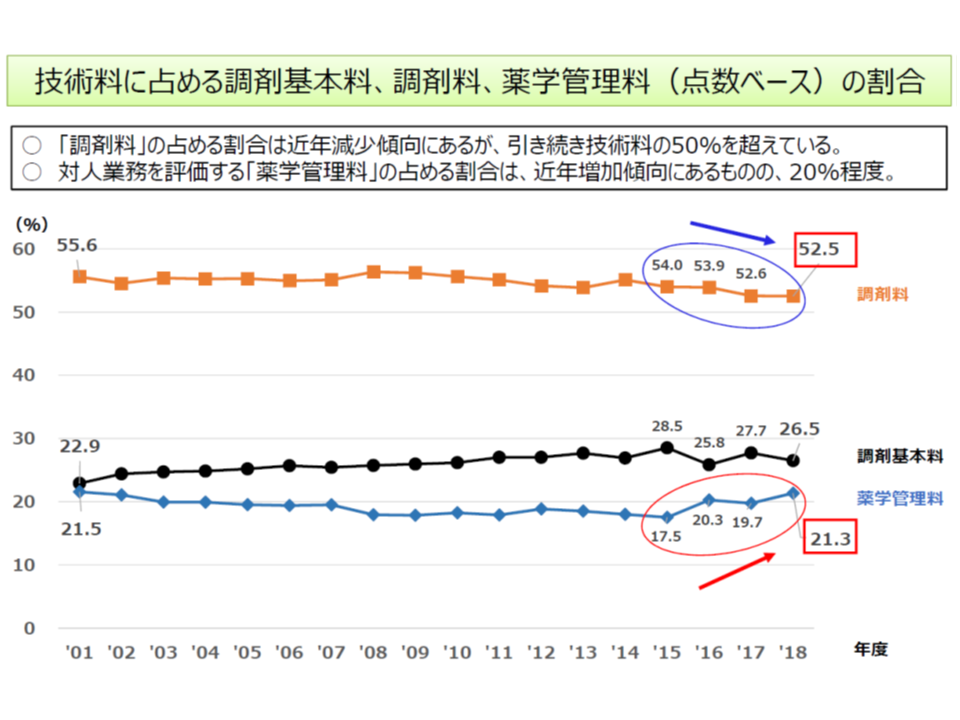
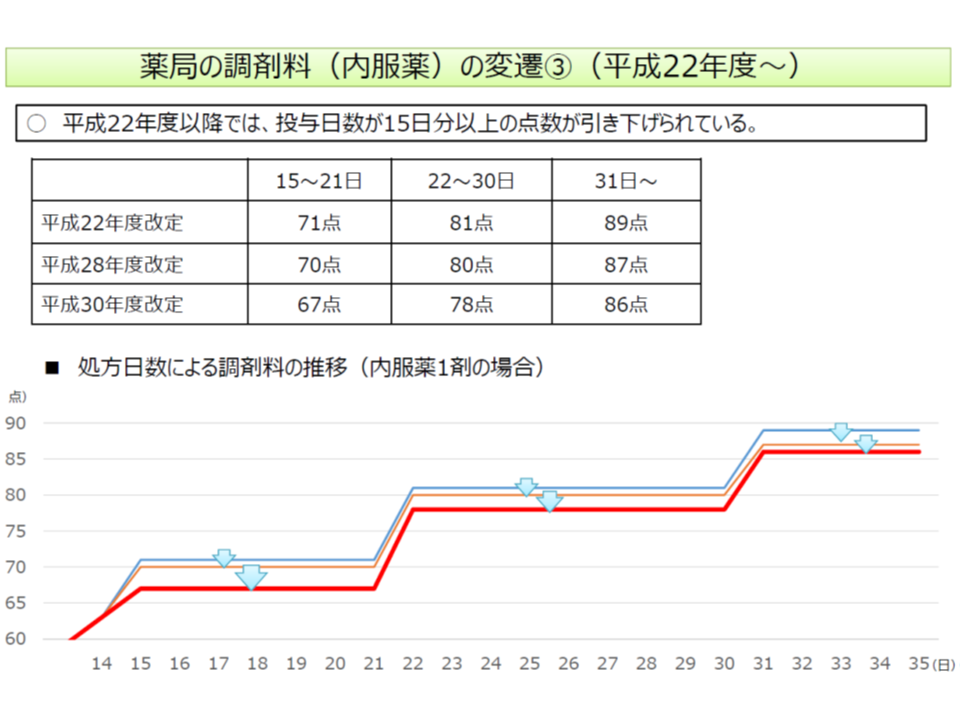
▽2010年度以降、「投与日数15日分以上」の点数を引き下げてきている
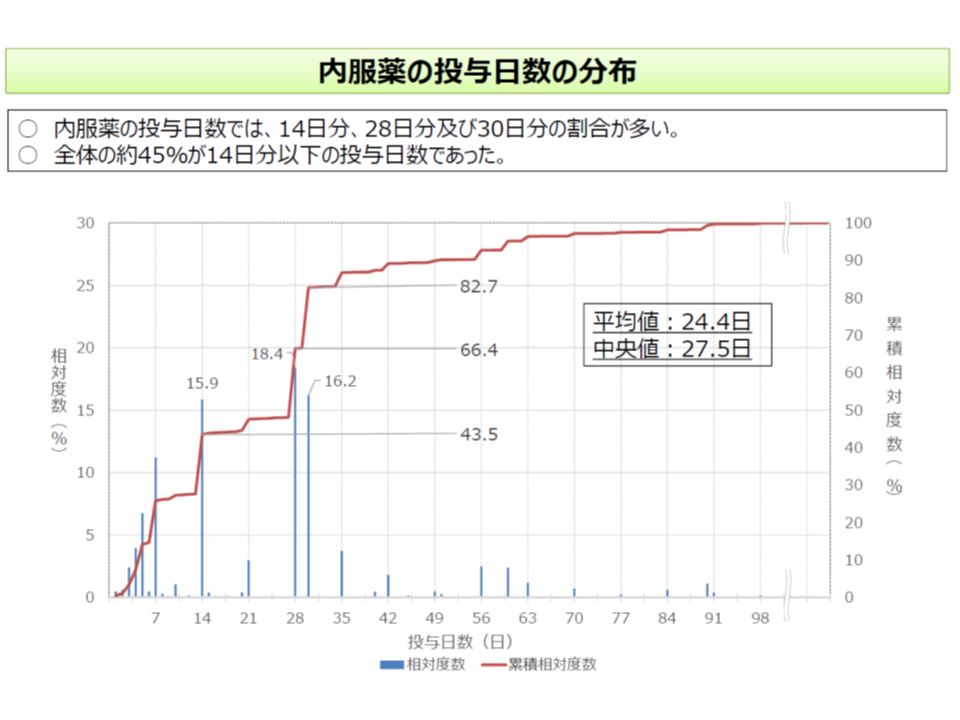
▽内服薬の投与日数は、全体の約45%が「14日分以下」である
厚労省が2015年10月に取りまとめた「患者のための薬局ビジョン」では、「対物業務から対人業務への移行」を前面に打ち出しており、最近の動向もこれに沿うものと言えます。もっとも、言わば対物業務の代表である「調剤料」のシェアが依然として大きい状況に鑑みれば、さらに「調剤料を引き下げ、薬学管理料に振り替えていく」ことが求められるでしょう。
この点、中医協では多くの委員から「調剤料の点数見直し」、とくに「14日以内の調剤料引き下げ」を検討すべきとの意見が複数出ています。これまでに「15日以降の点数引き下げ」が進められてきた点を踏まえた意見と言えます。
もっとも有澤賢二委員(日本薬剤師会常務理事)は「対物業務から対人業務への移行を図るために、14日以内の調剤料について一定程度の見直しはすべき」としたうえで、「急激な見直しは好ましくない」と訴えています。上述のように調剤料のシェアは50%を超えているため、薬学管理料への振り替えが行われたとしても、調剤薬局の経営に大きな影響を与えてしまうためです。
また、診療側の今村聡委員(日本医師会副会長)や支払側の幸野庄司委員(健康保険組合連合会理事)は、「一包化加算について、機械を用いて行う場合と、人が行う場合とでは区分けして評価を行うべきではないか」(機械を用いた場合の評価を引き下げる)と提案しています。ただし、田宮薬剤管理官は「機械を用いて一包化を行った場合でも、ヒト(薬剤師)がセットする薬剤が適正化、適正に一包化されたかなどの確認業務を行っている」と述べ、「機械による一包化=コストの縮小」という単純な構図ではないことを説明しています。
また中医協では調剤報酬に関連して、「院内調剤の評価」と「院外処方の評価」との格差を問題視する声が多数出されました。診療側でも松本吉郎委員(日本医師会常任理事)から「院外処方にインセンティブをつけすぎている」との指摘が、支払側からは吉森俊和委員(全国健康保険協会理事)が「医薬分業、院外処方に患者はメリットを感じていない」との指摘がなされ、猪口雄二委員(全日本病院協会会長)は「院内調剤と院外処方について、現在の評価(点数)の比較を行う必要がある」と提案しています。
新医療機器2件、新臨床検査1件を保険適用
なお、9月25日の中医協総会では、新たな医療機器2件、新たな臨床検査1件の保険適用を了承しています。新医療機器は今年(2019年)12月から、新臨床検査は同じく10月から保険適用されます。
【新たな医療機器の保険適用】(2019年12月に保険適用)
▽皮下の「外科的に作成したポケット」に植え込み、心臓内に留置する電極と接続して使用する植込み型心臓ペースメーカーである「メドトロニック Advisa MRI」(特定保険医療材料価格:79万2000円)
▽象牙細管の封鎖または歯質と修復物、補綴物等との界面の封鎖に用いる「ハイブリッドコートII」(特定保険医療材料としては設定せず、新規技術料(歯科点数表のI001【歯髄保護処置】の「3 間接歯髄保護処置」:30点)で評価)
【新たな臨床検査の保険適用】(2019年4月に保険適用)
▽FGF23関連低リン血症性くる病・骨軟化症の診断を補助するための「FGF23」測定(D007【血液学的検査】の「61 1,25-ジヒドロキシビタミンD3」:388 点と、「62 25-ヒドロキシビタミンD」:400点を合算した点数(788点)で評価する)

【関連記事】
「働き方改革」への診療報酬でのサポート、人員配置要件緩和を進める方向は固まるが・・・―中医協総会(1)
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
2020年度診療報酬改定、院内調剤と院外処方の格差是正し病院薬剤師業務の適切な評価を―日病協
2020年度診療報酬改定「基本方針」論議始まる、病院薬剤師の評価求める声多数―社保審・医療部会
総合入院体制加算、地域医療構想の実現や病床機能分化を阻害していないか?―入院医療分科会(3)
救命救急1・3は救命救急2・4と患者像が全く異なる、看護必要度評価をどう考えるべきか―入院医療分科会(2)
「急性期一般2・3への移行」と「看護必要度IIの義務化」を分離して進めてはどうか―入院医療分科会(1)
【短期滞在手術等基本料3】、下肢静脈瘤手術などは外来実施が相当数を占める―入院医療分科会(4)
診療データ提出を小規模病院にも義務化し、急性期病棟にも要介護情報等提出を求めてはどうか―入院医療分科会(3)
資源投入量が少なく・在院日数も短いDPC病院、DPC制度を歪めている可能性―入院医療分科会(2)
看護必要度の「A1・B3のみ」等、急性期入院医療の評価指標として妥当か―入院医療分科会(1)
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
妊産婦の診療に積極的な医師、適切な要件下で診療報酬での評価に期待―妊産婦保健医療検討会
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
看護必要度II、「一覧に記載された薬剤」の後発品も評価対象―疑義解釈8【2018年度診療報酬改定】
看護必要度II、3月・9月中に切り替える場合は実績期間も前倒し可能―疑義解釈7【2018年度診療報酬改定】
一般の病床が満床で差額ベッドのみ空床の場合、懇切丁寧な説明と同意あれば差額ベッド代徴収は従前通り可能―疑義解釈6【2018年度診療報酬改定】
看護必要度II、一覧に記載された薬剤の「類似薬」も評価対象に―疑義解釈5【2018年度診療報酬改定】
看護必要度II、投薬・注射・手術・麻酔の薬剤のみ評価対象―疑義解釈4【2018年度診療報酬改定】
自院で介護保険訪問看護を実施していれば、地域包括1・3の選択基準満たす―疑義解釈3【2018年度診療報酬改定】
7対1病院が急性期一般1を算定する場合、9月までは特段の届け出不要―疑義解釈2【2018年度診療報酬改定】
保険診療上の【オンライン診療料】、実施指針よりも厳格に運用―疑義解釈1【2018年度診療報酬改定】(3)
医療安全のピアレビュー、抗菌薬の適正使用推進を評価する加算を新設―疑義解釈1【2018年度診療報酬改定】(2)
看護必要度IIの詳細、入院時支援加算における専従・専任看護師の規定など解説―疑義解釈1【2018年度診療報酬改定】(1)
外来から入院、退院後の在宅医療までをマネジメントするPFM、さまざまなメリットが!
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
200床以上で看護必要度II要件を満たさない場合、急性期一般入院料2・3は届出可能か―厚労省
DPCのEF統合ファイル用いる看護必要度II、選択可能な病院の条件を提示―厚労省




