自院で介護保険訪問看護を実施していれば、地域包括1・3の選択基準満たす―疑義解釈3【2018年度診療報酬改定】
2018.4.26.(木)
自院が介護保険のみなし指定を受け、訪問看護などを実施していれば、地域包括ケア病棟入院料1・3などの選択施設基準を満たす。救命救急入院料1・3では遅くとも2018年9月1日から、脳卒中ケアユニット入院医療管理料では遅くとも2018年7月1日から重症度、医療・看護必要度の測定・評価を行う必要がある―。
厚生労働省は4月25日に「疑義解釈資料の送付について(その3)」を公表し、こういった点を明らかにしました(厚労省のサイトはこちら)(関連記事はこちらとこちらとこちらとこちら)。
目次
在宅患者支援病床初期加算、人生の最終段階の医療・ケアガイドラインに沿った支援を
2018年度改定では、地域包括ケア病棟において「自宅等からの急性増悪患者」(いわゆるsub acute患者)の受け入れを促進するために、▼200床未満で自宅等患者の割合が高い場合には基本報酬を引き上げる▼【救急・在宅支援病床初期加算】を【急性期患者支援病床初期加算】と【在宅患者支援病床初期加算】に分け、後者を高く評価する―といった見直しが行われました。後者の加算については、療養病棟においても同様の見直しが行われています(関連記事はこちら)。
ところで、後者の【在宅患者支援病床初期加算】(地域包括ケア病棟)、【在宅患者支援療養病床初期加算】(療養病棟)を算定するためには、厚生労働省の「人生の最終段階における医療・ケアの決定プロセスに関するガイドライン」等の内容を踏まえ、入院時に治療方針に関する患者・家族等の意思決定に対する支援を行うことなどが求められます。
今般の疑義解釈では、この意思決定視点について、個別患者の状況を踏まえて▼人生の最終段階の医療・ケアに関する当該患者の意思決定について、患者が療養生活を支援していた関係機関(介護保険施設や在宅医療機関等)と連携し、情報共有する▼患者本人の意思決定やその支援に関する情報が得られない場合は、ガイドライン等の内容を踏まえ、患者本人や家族等、関係機関の関係者とともに、話し合いを繰り返し行うなどの支援を行う―と言った考え方を示しました。

また前者の「200床未満で自宅等患者の割合が高い」地域包括ケア病棟・病室(地域包括ケア病棟入院料1・3など)では、「同一敷地内に訪問介護・(介護予防)訪問看護・(介護予防)訪問リハビリの提供施設があること」との選択施設基準(訪問診療実績が直近3か月で20回以上などとの選択)が設けられました。
この点、当該病院が、介護保険法による見なし指定を受け訪問看護などを実施していれば、当該選択施設基準を満たすことが明確にされました。
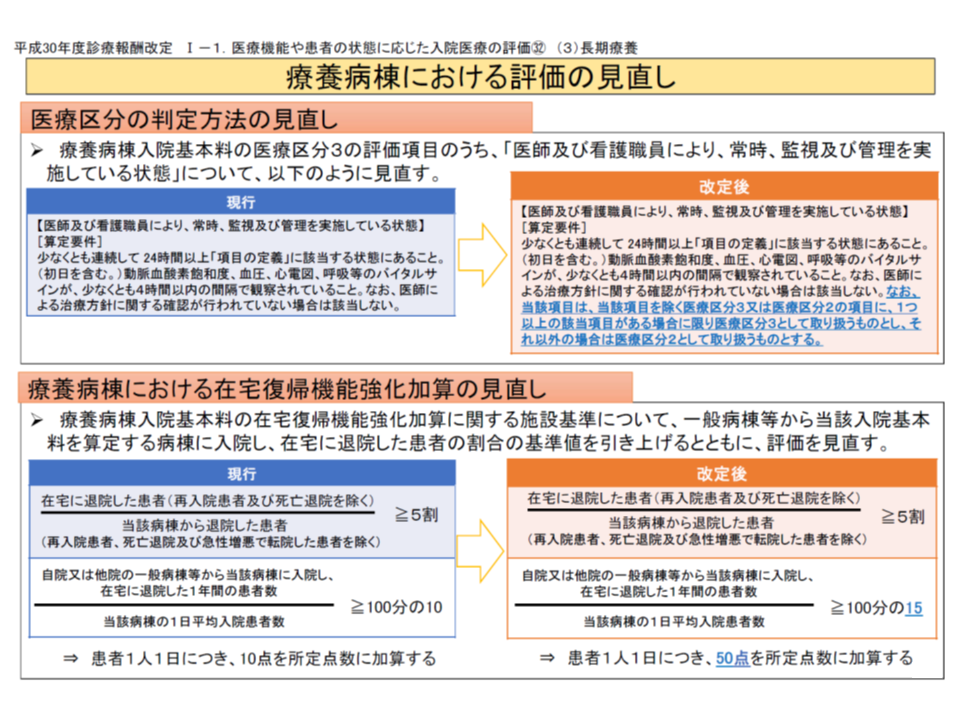
また療養病棟入院基本料1(医療区分2・3患者割合が80%以上)においては、入院患者の在宅復帰実績などを評価する【在宅復帰機能強化加算】が設けられています。この点、「同一入院料の病棟が複数ある場合、加算を届け出るためには、同一入院料の病棟全体で要件を満たす」必要があります。
ただし、この加算については「2018年3月31日時点で算定している病棟では、2018年9月30日までは『要件を満たす』と見做す」との経過措置が設けられています。このため、今般の疑義解釈では「2018年9月30日までは、加算を届け出る病棟と届け出ない病棟があってよい」こと、また「2018年10月1日以降も加算を算定する場合は、同一入院料の病棟全体で要件を満たしている必要があるため、2018年9月30日までに要件を満たしていることについて改めて届け出を行う」ことが示されています。
救命救急1・3の看護必要度の測定、9月30日までは院内研修未受講者でもよい
2018年度改定では、これまで重症度、医療・看護必要度の基準等がなかった【救命救急入院料1・3】【脳卒中ケアユニット入院医療管理料】において、「重症度、医療・看護必要度の測定・評価を行う」ことが施設基準として盛り込まれました。ただし、「2018年3月31日に救命救急入院料1などを届け出ている医療機関については、2018年9月30日までは基準を満たしていると見做す」との経過措置が設けられています。
今般の疑義解釈では、2018年10月以降もこれらの特定入院料を届け出るためには、▼【救命救急入院料1・3】では、重症度、医療・看護必要度の院内研修の受講者が少なくとも2018年9月1日から測定・評価を行う▼【脳卒中ケアユニット入院医療管理料】では、院内研修受講者が少なくとも2018年7月1日から測定・評価を行う―必要があることが示されました。なお、院内研修受講者がいない場合、「9月30日までは院内研修を受講していない者が測定・評価する」ことが認められます。
また【特定集中治療室管理料】では、2018年度改定で患者のADL低下を防ぐために、【早期離床・リハビリテーション加算】が新設されました。
この加算を届け出るためには、▼5年以上の集中治療経験を持つ専任医師▼5年以上の集中治療看護経験があり、集中治療看護に関する研修を修了した専任の常勤看護師▼5年以上急性期医療機関に従事した専任の常勤リハビリ専門職―から構成される早期離床・リハビリテーションに係るチームを設置することなどが求められます。
このチームメンバーについて疑義解釈では、専任医師について「関係学会が行う特定集中治療に係る講習会」を受講していなくてもよい、ことが明確にされています。

特養ホームへの外部医師からの往診等、配置医が「診療の必要性」認めることが必要
2018年度改定では、在宅医療の診療報酬について、▼複数医療機関による訪問診療などを認める▼介護保険施設における看取りを進めるために、訪問診療の規定を整理する―などといった大きな考え方の見直しが行われました(関連記事はこちら)。
このうち後者では、特別養護老人ホームにおいて「患者の傷病が配置医師の専門外にわたるもので、入所者・家族等の求め等を踏まえ、入所者の状態に応じた医学的判断による『配置医師の求めがある』場合」には、外部の医療機関が初・再診料、往診料、検査、処置等に係る診療報酬を算定できることが示されました。
この点について疑義解釈では、「配置医師の求めは、必ずしも文書によらなくてもよく、例えば、入所者本人・家族を通じ、配置医師が当該保険医による診療の必要性を認めていることが確認できればよい」旨が明らかにされています。
また、次のような点も明らかにされました。
▽小規模多機能型居宅介護・複合型サービスを受けている患者(宿泊サービス利用中の患者に限る)について、宿泊サービス利用日の日中に訪問診療を行った場合でも、在宅患者訪問診療料、在宅時医学総合管理料、在宅がん医療総合診療料を算定できる
▽小規模多機能型居宅介護・複合型サービスを受けている患者(末期の悪性腫瘍等患者・急性憎悪等で一時的に頻回の訪問看護が必要な患者で宿泊サービス利用中に限る)について、宿泊サービス利用日の日中に訪問看護を行った場合は、在宅患者訪問看護・指導料、同一建物居住者訪問看護・指導料、精神科訪問看護・指導料、訪問看護療養費を算定できない
療養・就労両立支援指導料の加算、労働者健康安全機構の研修受講が望ましい
このほか、今般の疑義解釈では、次のような点も明確にされています。
▽小児科外来診療料・小児かかりつけ診療料の算定医療機関で、抗菌薬の適正使用に向けた必要な指導等を行うことを評価する【小児抗菌薬適正使用支援加算】について、「急性上気道炎とその他の疾患で受診した患者に対して、軟膏や点眼の抗菌薬を処方した」場合でも算定できる(関連記事はこちら)。
▽新設されたB001の29【乳腺炎重症化予防ケア・指導料】は、施設基準で定められた▼乳腺炎の重症化・再発予防の指導、乳房に係る疾患の診療の経験を有する医師▼5年以上の「乳腺炎の重症化・再発予防、母乳育児に係るケア・指導」経験があり、助産に関する専門の知識・技術を医療関係団体等から認証された専任の助産師—が、入院外の「乳腺炎が原因で母乳育児に困難を来している」患者に対し、包括的なケア・指導を行った場合に算定できる

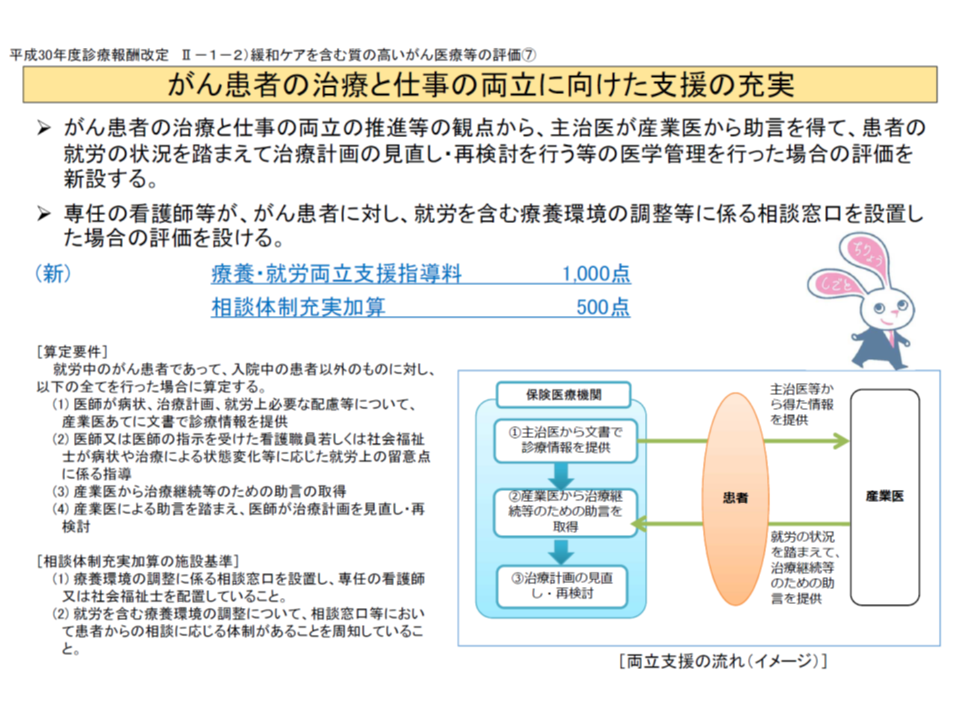
▽がん患者の治療と仕事を両立させるために、主治医と職場の産業医が連携して治療計画の見直しなどを行うことを評価するB001-9【療養・就労両立支援指導料】の、【相談体制充実加算】を取得するためには、▼がん患者の療養環境の調整に係る相談窓口を設置し、専任の看護師又は社会福祉士を配置する▼就労を含むがん患者の療養環境調整について、相談窓口等で患者からの相談に応じる体制があることを院内掲示する―ことが必要である。前者の看護師・社会福祉士は「国・医療関係団体等が実施する研修で、厚労省の定める両立支援コーディネーター養成のための研修カリキュラムに即した研修を修了している」ことが望ましいとされているが、現時点では「労働者健康安全機構の主催する両立支援コーディネーター基礎研修」などがある(関連記事はこちら)。
▽精神疾患の妊産婦に対して、産科・産婦人科の外来における指導を評価するB005-10【ハイリスク妊産婦連携指導料1】を取得するためには「原則として当該医療機関を受診する全妊産婦を対象に、エジンバラ産後うつ病質問票(EPDS)等を参考にしてメンタルヘルスのスクリーニングを適切に実施していることなどが求められる。この点、妊産婦が▼急性外傷等で救急外来を受診した場合▼感冒等で内科外来を受診した場合—など、産科・産婦人科以外の診療科を受診した場合には「原則としてスクリーニング実施は不要」である。また市町村等で妊産婦にスクリーニングが実施されている場合には、必ずしも当該医療機関で重複してスクリーニングを実施する必要はないが、市町村等とスクリーニング結果を情報共有することが望ましい。


【関連記事】
7対1病院が急性期一般1を算定する場合、9月までは特段の届け出不要―疑義解釈2【2018年度診療報酬改定】
保険診療上の【オンライン診療料】、実施指針よりも厳格に運用―疑義解釈1【2018年度診療報酬改定】(3)
医療安全のピアレビュー、抗菌薬の適正使用推進を評価する加算を新設―疑義解釈1【2018年度診療報酬改定】(2)
看護必要度IIの詳細、入院時支援加算における専従・専任看護師の規定など解説―疑義解釈1【2018年度診療報酬改定】(1)
外来から入院、退院後の在宅医療までをマネジメントするPFM、さまざまなメリットが!
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
200床以上で看護必要度II要件を満たさない場合、急性期一般入院料2・3は届出可能か―厚労省
DPCのEF統合ファイル用いる看護必要度II、選択可能な病院の条件を提示―厚労省
2018年度診療報酬改定、答申内容を一部訂正―厚労省
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
抗菌剤の適正使用推進、地域包括診療料などの算定促進を目指す—第375回 中医協総会(2)
オンライン診療等の実施指針案を固まる、技術革新等踏まえて毎年改訂―厚労省検討会
オンライン診療、セキュリティ対策を十分行えばスマホ同士でも可能―厚労省検討会
オンライン診療のルール整備へ議論開始―厚労省検討会
2019年10月から、勤続10年以上の介護職員で8万円の賃金アップ―安倍内閣
2018年度診療報酬改定、効果的・効率的な「対面診療と遠隔診療の組み合わせ」を評価—安倍内閣が閣議決定
遠隔診療、必ず「直接の対面診療」を経てから実施しなければいけないわけではない—厚労省
遠隔診療の取扱い明確化し、2018年度改定でICT活用した生活習慣病管理など評価せよ―規制改革会議
混合介護のルール明確化、支払基金のレセプト審査一元化・支部の集約化を進めよ—規制改革会議
AIを活用したがん治療や、オンライン遠隔診療など「医療・介護革命」を進めよ—自民党
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会



