紹介状なし大病院受診患者への「定額負担」、後期高齢者の窓口負担などの議論続く―社保審・医療保険部会(2)
2020.11.16.(月)
紹介状なしに大病院を受診した外来患者について、定額負担を徴収することが義務付けられている。この徴収義務拡大に向けて、「外来版地域医療構想や外来機能報告制度」の議論が進められているが、例えば「●床以上の病院で定額負担徴収を義務付ける」などの一律の基準を設けることは好ましくない―。
後期高齢者の医療機関等窓口負担について、現在の「1割」から「2割」に拡大する方向で議論が進んでいるが、後期高齢者の所得・収入の状況は多様であり、実態を細かくみて「2割負担の対象者」を設定すべきではないか―。
11月12日に開催された社会保障審議会・医療保険部会では、こういった議論も行われています。

11月12日に開催された「第133回 社会保障審議会 医療保険部会」
外来医療の機能分化論議を待ち、「大病院における紹介状なし患者への定額負担」を議論
医療技術の高度化(脊髄性筋萎縮症の治療薬「ゾルゲンスマ点滴静注」(1億6707万円)、白血病等治療薬「キムリア」(3350万円)の保険適用など)や少子・高齢化の進展などにより、医療保険財政は厳しさを増していきます。
後者については、人口の大きなシェアを占める、いわゆる「団塊の世代」が2022年度から75歳以上の後期高齢者となりはじめ、2025年度にはすべて後期高齢者になります。また、そこから2040年度にかけて、高齢者人口そのものは大きく変わりませんが、高齢者を支える現役世代の人口が急激に減少していきます。このため、今後、医療保険財政が極めて脆くなっていくのです。
そうした中では、「能力に応じた公平な負担」の実現や「医療保険制度の持続可能性確保」が極めて重要となります。これらに向けて、政府の全世代型社会保障検討会議や「新経済・財政再生計画 改革工程表2019」からはさまざまな指示・提言が行われており、医療保険部会では、例えば次のような事項について検討を重ね、年末(2020年末)に意見を取りまとめる方針を固めています。
▽後期高齢者の窓口負担割合の在り方(現行の「原則1割」から「原則2割」へ)
▽大病院への患者集中を防ぎかかりつけ医機能の強化を図るための定額負担の拡大(大病院を紹介状なしに受診した場合の特別負担の拡充)
▽予防・健康づくり
▽金融資産等の保有状況を反映した負担の在り方
▽薬剤自己負担の引上げ
▽医療費について保険給付率と患者負担率のバランス等の定期的に見える化等(いわゆる医療版マクロ経済スライドの前提整備)
▽「現役並み所得」の判断基準の見直し
▽今後の医薬品等の費用対効果評価の活用
▽傷病手当金の見直し
▽任意継続被保険者制度の見直し
11月12日の会合では、「後期高齢者の自己負担割合」や「定額負担」などを議題としました。
後者の「定額負担」は、政府の「全世代型社会保障検討会議」が昨年(2019年)末にまとめた中間報告の中で「紹介状なし外来受診患者」からの特別負担徴収義務を拡大する(徴収義務対象病院を「200床以上の一般病院」に拡大するなど)方向を決定したことに基づく論点です。
ただし医療界、とりわけ病院団体から▼大病院の定義が明らかでなく、意識も異なる▼同じ病床数の病院でも、地域や施設によってその機能は全く異なる▼そもそも外来医療の機能分化について正面からの議論はなされていない—などの指摘が相次ぎ、まず社会保障審議会・医療部会や検討会で「外来医療の機能分化」に向けた議論を進めることとなりました。
厚生労働省は、外来医療の機能分化を進めるにあたり、まず「医療資源を重点的に活用する外来について、医療機関ごとにその機能を明確化し、地域で機能分化・連携を進めていく枠組み」を構築してはどうかと提案しています。具体的には、次のように「外来版の地域医療構想」「外来機能報告制度」を構築するイメージです(関連記事はこちらとこちらとこちらとこちら)。
▽医療機関から「医療資源を重点的に活用する外来」の実施状況について報告を求め、実態を把握する(データ収集を行う)
↓
▽データをもとに地域の医療関係者等で協議し、「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」を明確化する(手上げを原則とする)
「医療資源を重点的に活用する外来」の類型・範囲はこれから明確化されますが、これまでに▼医療資源を重点的に活用する入院の前後の外来(「手術や麻酔を算定する患者が、術前の説明・検査、術後フォローアップを外来で受ける場合」など)▼高額等の医療機器・設備を必要とする外来(「外来化学療法加算や外来放射線治療加算を算定する場合」など)▼紹介患者に対する外来(「診療情報提供料Iを算定後30日以内に別医療機関を受診した場合の、当該『別医療機関』など」―が浮上しています。

医療資源を重点的に活用する外来医療のイメージ(案)(医療計画見直し検討会1 201030)
この仕組み(外来版地域医療構想)とあわせて、「かかりつけ医機能」の整理を行うことで、患者が「まず、かかりつけ医機能を持つ医療機関を受診する」→「そこから、『医療資源を重点的に活用する外来を地域で基幹的に担う医療機関』への紹介を受け、高度・専門的な外来医療を受ける」という流れが地域ごとにできます。これにより、「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」への患者集中を避け、より効率的・効果的な外来医療提供体制が構築できると期待されるのです。
医療保険部会では、こうした仕組みを受けて、例えば「『医療資源を重点的に活用する外来』を地域で基幹的に担う医療機関」を紹介状なしに受診する外来患者には定額負担徴収を義務化することなどを議論していくことになるでしょう。
具体的な仕組みが固まっていない状況の中で開かれた11月12日の医療保険部会では、理念的な議論が中心となり、医療提供サイドの委員は「地域によっては200床を超える規模でもかかりつけ医機能を持つ病院もあり、そこに一律に定額負担徴収義務が課されれば、患者の行き場所がなくなりかねない」(池端幸彦委員:日本慢性期医療協会副会長・福井県医師会長)、「地域医療連携を強化し、再診患者の逆紹介を進めていくことが先決であろう」(松原謙二委員:日本医師会副会長)などの意見が相次ぎました。
また、11月5日に開催された社会保障審議会・医療部会でも「慎重意見」が相次いでおり、出口は明確にはなっていません。
外来版地域医療構想・外来機能報告制度の詳細を議論する「医療計画の見直し等に関する検討会」の動きを当面、見守る必要がありそうです。
後期高齢者の窓口負担、低所得者に配慮したうえで「原則2割」に引き上げるべきか
前者の「後期高齢者の自己負担割合」は、現在「原則1割」(ただし現役並み所得者では3割)であるところ、負担能力の高い人については「2割」負担を求めてはどうかという論点です。
後期高齢者の医療機関窓口負担は、現在、所得に応じて次のように区分されています。
(1)【現役並み所得】(課税所得145万円以上かつ年収約383万円以上等)[後期高齢者の約7パーセント]
3割負担(暦月の自己負担上限は収入に応じて8万100-25万2600円+(医療費-26万7000-84万2000円)×1%、多数回該当:4万4400-14万100円)
(2)【一般】(課税所得145万円未満、年収約155-383万円)[同52%]
1割(同5万7600円、外来上限・月額1万8000円(年14万4000円))
(3)【低所得II】(住民税非課税、年収約80-155万円)[同24%]
1割(同2万4600円、同8000円)
(4)【低所得I】(住民税非課税(所得がない者)、年収約80万円以下)[同17%]
1割(同1万5000円、同8000円)
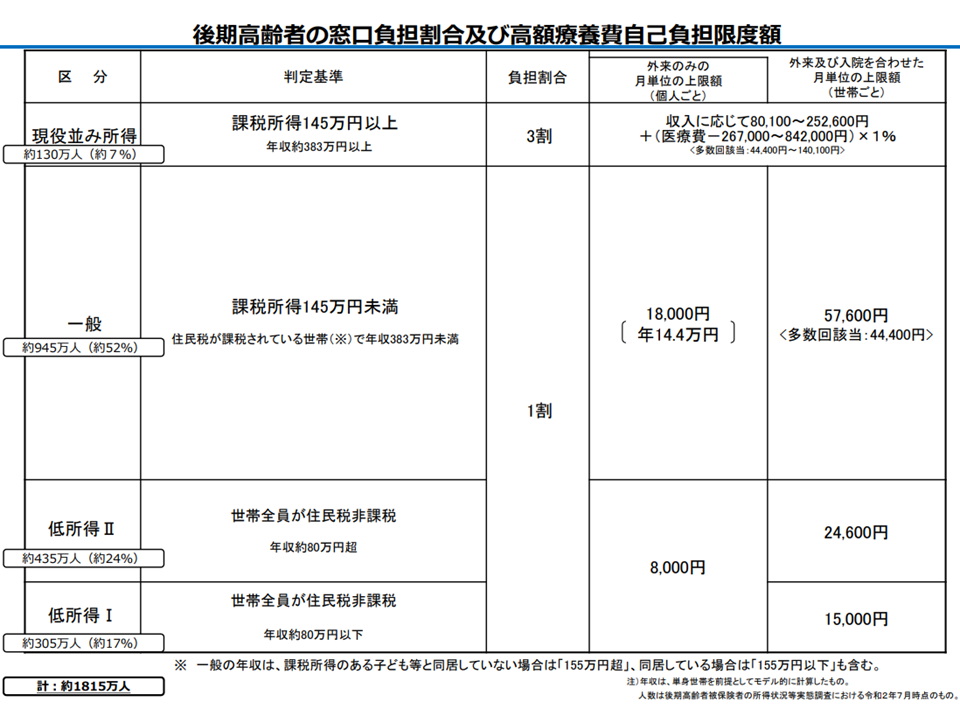
後期高齢者の自己負担割合の概要(医療保険部会(2)3 201112)
このうち(2)の「一般」所得者をメインターゲットに「2割負担」を進めてはどうかという議論が進んでいます。「負担能力のある場合には、後期高齢者であっても相応の負担を行ってもらう」ことで世代間の公平性を確保すべきとの視点に立つ議論です(現役世代は所得に関係なく3割負担である)。
ただし、「一般」所得者の中にも、「現役世代並み所得」に近い人もいれば、「低所得」に近い人もいることなどから、「一般所得を一律2割負担とするのは乱暴ではないか。より細かく見ていく必要がある」との意見が相次いでいます。
例えば、「年金収入だけの高齢者」と「年金を得ながら自営業等で収入のある高齢者」とでは、「収入」は同じであっても、「課税所得」(収入から公的年金等控除を除いたもの)は異なります(一般的に後者が「課税所得」が少なくなる)。上記の「一般」「低所得」などの区分は課税所得がベースとなるため、両者で自己負担割合が変わるケースが出てくる可能性があり、当人にとっては「不公平」と感じられる場面もあると思われます。
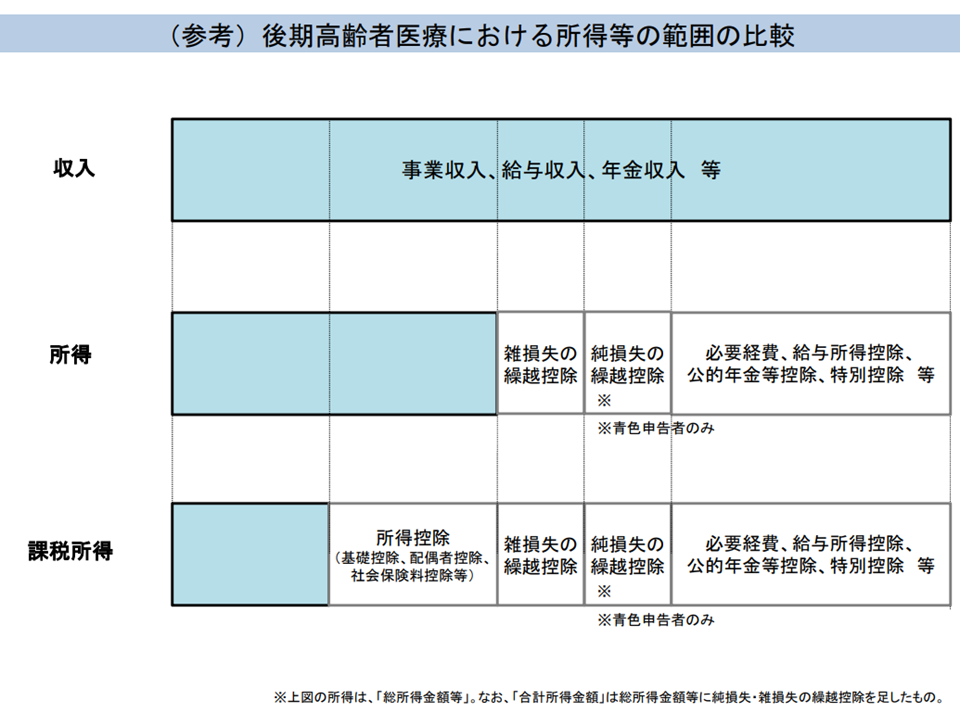
収入と課税所得との関係(医療保険部会(2)2 201112)
菅原琢磨委員(法政大学経済学部教授)らは、こうした点を細かく試算して、「公平な仕組み」を構築することが重要と指摘しています。
ところで、自己負担が「1割」から「2割」となった場合、全員が「2倍の自己負担をしなければならない」わけではありません。上述のように高額療養費制度などがあることから、2割負担となった場合には「自己負担は従前から3.4万円・42%の増加」(1割負担時の平均自己負担額:8万1000円 → 2割負担時の平均自己負担推計額:11万5000円)にとどまることを厚生労働省保険局高齢者医療課の本後健課長は説明しています。
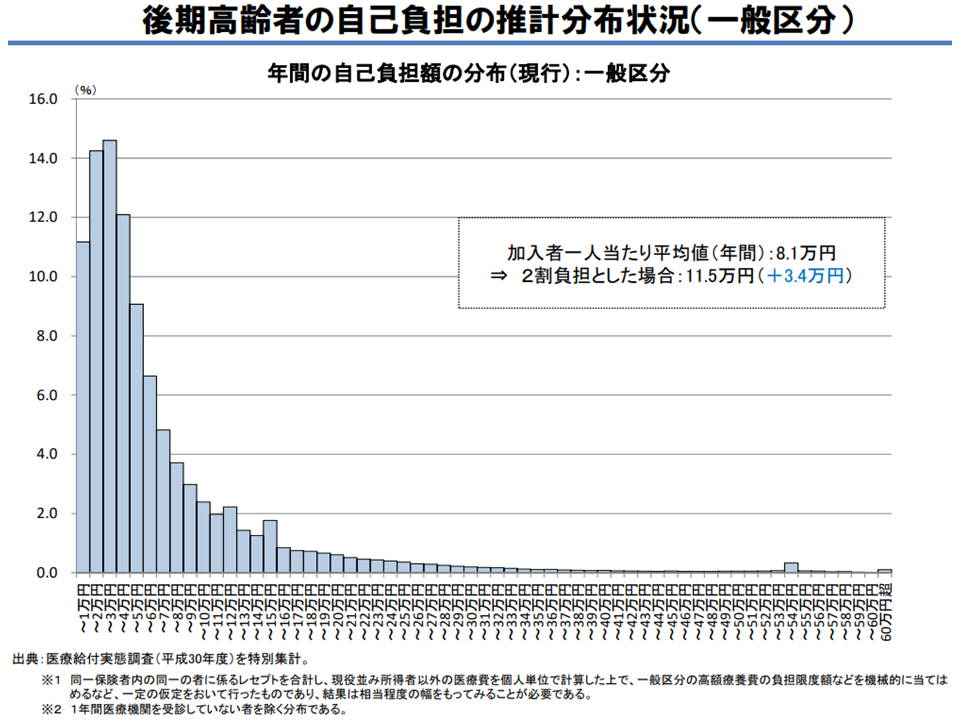
2割負担導入でも、必ずしも「実際の自己負担が2倍になる」わけではない(医療保険部会(2)1 201112)
ただし、松原委員や秋山智弥委員(日本看護協会副会長)らは「平均では2倍にならないが、負担が2倍になる高齢者もいる。現在の自己負担が●円程度の人は、2割負担導入で◆円程度になるという詳細なデータを見て議論すべきである」と提案しています。
なお70-74歳の前期高齢者については、すでに「1割負担→2割負担」という見直しが完了しています。費用負担者代表として参画する佐野雅宏委員(健康保険組合連合会副会長)は「前期高齢者の2割負担導入で健康に悪影響が出ているという話は聞かない」と述べ、「後期高齢者への2割負担導入で医療機関受診が阻害され、重症化を招いてしまう」という論調を牽制しています。
ただし、前期高齢者への2割導入の際には「新たに70歳に到達する人について2割負担とする」こととされ、69歳から70歳になる時点では「3割負担(69歳まで)→2割負担(70歳から)」となり、個々人単位では「負担減」となっていました。
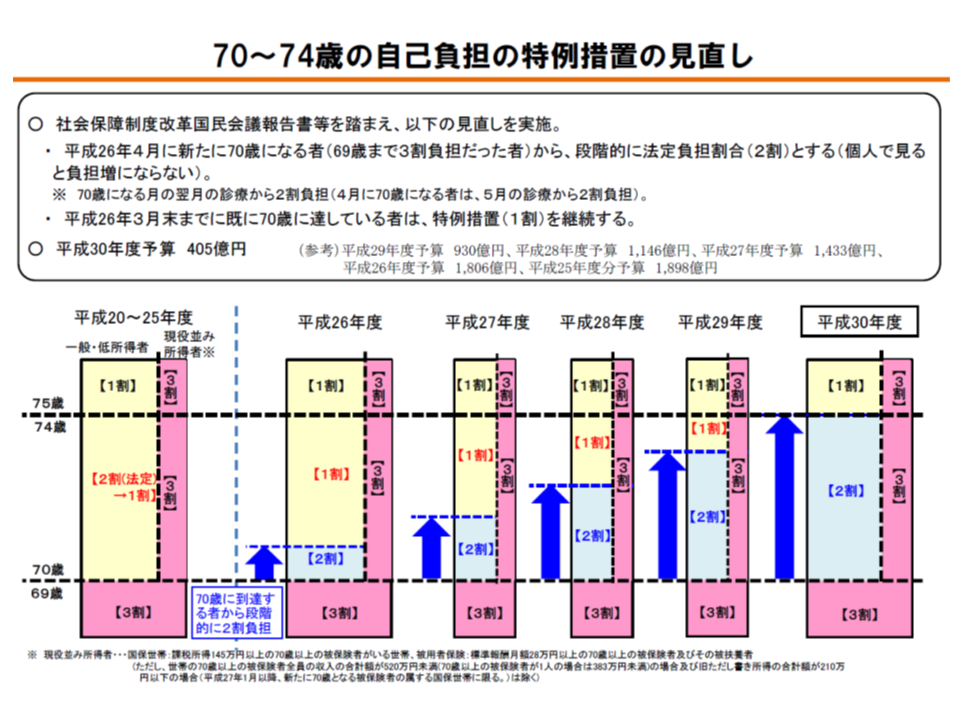
70-74歳の前期高齢者の自己負担割合は、段階的に1割から2割に引き上げられているが、個人単位では「従前1割であったものが2割にアップする」わけではない
現在の後期高齢者への2割負担導入論議では、「すでに75歳に到達している人についても2割負担とすべきではないか」との議論も行われており、前期高齢者とは考え方が異なる点に留意が必要です。
この点に関連して菊池馨実部会長代理(早稲田大学法学学術院教授)は、「十分な経過措置の設定」「期待的利益への配慮(例えば75歳になれば1割負担となる、75歳以上なので1割負担が継続される、という高齢者の期待)」も検討する必要があると指摘しています。
【関連記事】
休日補正を行うと、コロナ禍でも5月→6月→7月と患者数・医療費は増加―社保審・医療保険部会(1)
広範囲の健診データを医療保険者に集約し、効果的な予防・健康づくりを可能とする法的枠組みを整備—社保審・医療保険部会
マイナンバーカードの保険証利用で、患者サイドにもメリット—社保審・医療保険部会(3)
不妊治療、安全性・有効性を確認し「できるだけ早期」に保険適用—社保審・医療保険部会(2)
新型コロナの影響で未就学児の医療機関受診が激減、受診日数はほぼ半減—社保審・医療保険部会(1)
オンライン資格確認で使用可能なカードリーダー、医療機関等が3機種から選択—社保審・医療保険部会
2021年からのオンライン資格確認等システム、支払基金サイトへ登録し情報収集を—社保審・医療保険部会
2021年からのオンライン資格確認、カードリーダー等端末は支払基金が一括購入し医療機関へ配付―社保審・医療保険部会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議





