1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
2021.8.10.(火)
短期滞在手術等基本料2については、極めて算定回数が少ないが、その背景には「診療実態と点数設定がマッチしていない」ことがある(短期滞在手術等基本料2は1泊2日の症例を対象にするが、ほとんどの対象手術・検査は、それよりもはるかに入院日数が長い)。診療実態にマッチした報酬体系へと見直していく必要がある―。
短期滞在手術等基本料3の中でも、一部手術・検査は「ほとんどが外来で実施」されているが、こうした技術については「入院で実施する場合の要件設定」などを考える必要があるのではないか―。
8月6日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(入院医療分科会)では、こういった議論も行われました。

8月6日に開催された「令和3年度 第5回 入院医療等の調査・評価分科」
目次
1泊2日の手術等を評価する短手2、1泊2日症例は稀でほとんど算定されず
2022年度の次期診療報酬改定に向けた議論が「中央社会保険医療協議会」や、その下部組織である「診療報酬調査専門組織」で進んでいます。
◆急性期入院医療に関する記事はこちらとこちら
◆地域包括ケア病棟に関する記事はこちら
◆回復期リハビリテーション病棟に関する記事はこちら
◆慢性期入院医療に関する記事はこちら
◆入退院支援の促進に関する記事はこちら
◆外来医療に関する記事はこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆調剤に関する記事はこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
8月6日の入院医療分科会では、▼短期滞在手術等基本料▼慢性期入院医療▼横断的事項(入退院支援、認知症ケア、治療早期からの回復に向けた取り組み、栄養管理)―の3点を議題としており、本稿では、このうち「短期滞在手術等基本料」に焦点を合わせます。
短期滞在手術等基本料は、日帰りあるいは短期間入院で実施される手術・検査(短期間の入院で治療が完結し、医療資源投入量(つまり治療内容)の標準化が進んでいるもの)について包括点数を設定するもので、次の3種類があります。
(1)短期滞在手術等基本料1:K282【水晶体再建術】などについて「日帰り」で実施する場合、医療機関が【短期滞在手術等基本料1】を算定するか、出来高算定するかを選択する
(2)短期滞在手術等基本料2:K067【関節鼠摘出手術】などについて「1泊2日」で実施する場合、医療機関が【短期滞在手術等基本料2】を算定するか、出来高算定するかを選択する
(3)短期滞在手術等基本料3:K616-4【経皮的シャント拡張術・血栓除去術】などについて、「4泊5日」までに実施する場合、【短期滞在手術等基本料3】を算定する
このうち▼短期滞在手術等基本料1・2については届け出が必要である(短期滞在手術等基本料3は届け出不要)▼短期滞在手術等基本料2・3については「DPC病院で算定できない」―などのルールが定められています。
8月6日の入院医療分科会では、短期滞在手術等基本料2と短期滞在手術等基本料3について、いくつかの課題などが確認されました。
まず1泊2日の手術・検査等について包括評価を行う「短期滞在手術等基本料2」については「算定回数が極めて少ない」ことが確認されています(2020年度改定論議でも、この点が確認されている)。この背景には、「短期滞在手術等基本料2の対象手術症例のうち、1泊2日で実施可能なケースが少ない」ことがあげられます。
例えば、K069-3【関節鏡下半月板縫合術】は、2018年6月審査分のレセプトでは非DPC病院で3364回(DPC病院では9863回)、2020年6月審査分のレセプトでは非DPC病院で4365回(DPC病院では1万262回)算定されていますが、この中で【短期滞在手術等基本料2】を選択したケースは、いずれも「ゼロ回」にとどまっています(本手術以外を見ても、【短期滞在手術等基本料2】の算定ごくわずか)。
さらにK069-3【関節鏡下半月板縫合術】の平均在院日数を見ると、2018年6月審査分のレセプトでは非DPC病院で16.42日(DPC病院では15.82日)、2020年6月審査分のレセプトでは非DPC病院で17.53日(DPC病院では15.98日)となり、短期滞在手術等基本料2の「1泊2日」よりもはるかに長いことが分かります(他の手術についても、平均在院日数は「1泊2日」よりもはるかに長い)。
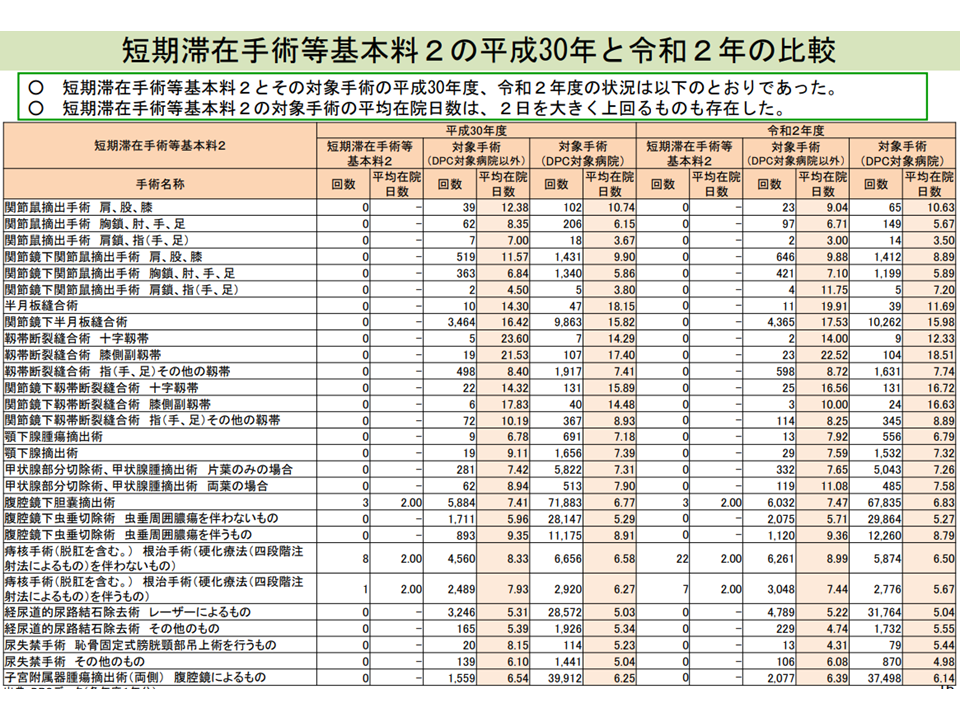
短期滞在手術等基本料2の実施状況(入院医療分科会(3)1 210806)
ここから、「短期滞在手術等基本料2の対象手術のうち、1泊2日で実施可能な症例は極めて限られており、かつ短期滞在手術等基本料2を算定する(出来高を選択しない)ほうが収益が高いケースに限定される」ものと推測されます。
こうした状況を見ると「廃止を含めた見直し」を検討すべきと考えられます。もちろん「算定されないのであるから、放置しておいても問題はない」という考え方もできますが、「診療実態にマッチした、より適切な評価方法への移行」などを検討することがが建設的です。
入院医療分科会でも、こうした考えの下、牧野憲一委員(旭川赤十字病院院長、日本病院会常任理事)や猪口雄二委員(日本医師会副会長)井原裕宣委員(社会保険診療報酬支払基金医科専門役)、中野惠委員(健康保険組合連合会参与)ら、多くの委員から、例えば「必要に応じて短期滞在手術等基本料3へ移行することも含めて、『継続すべきかどうか』(逆に言えば廃止すべきかどうか)を検討する必要がある」との指摘が出されています。今後、より詳しい分析(在院日数の分布など)を経て、見直しに向けた検討が本格化すると見込まれます。
4泊5日までの手術等評価する短手3、一部に「ほとんど外来で実施される」技術も
また4泊5日の手術等を包括評価する短期滞在手術等基本料3については、一部に「ほとんど外来で実施されている技術がある」ことが明らかとなりました。
例えば、D291-2【小児食物アレルギー負荷検査】(1000点)では外来での実施が99.2%、K617【下肢静脈瘤手術】の「2 硬化療法(一連として)」(1720点)では同じく97.9%となっています。短期滞在手術等基本料3の設定点数と、これら手術・検査の点数を比較すると次のようになっており「外来での実施」により、病院の利益は非常に大きくなることが分かります。
D291-2【小児食物アレルギー負荷検査】
→検査点数は「1000点」だが、短期滞在手術等基本料3の点数は「5630点」
K617【下肢静脈瘤手術】の「2 硬化療法(一連として)」
→手術点数は「1720点」だが、短期滞在手術等基本料3の点数は「1万411点」
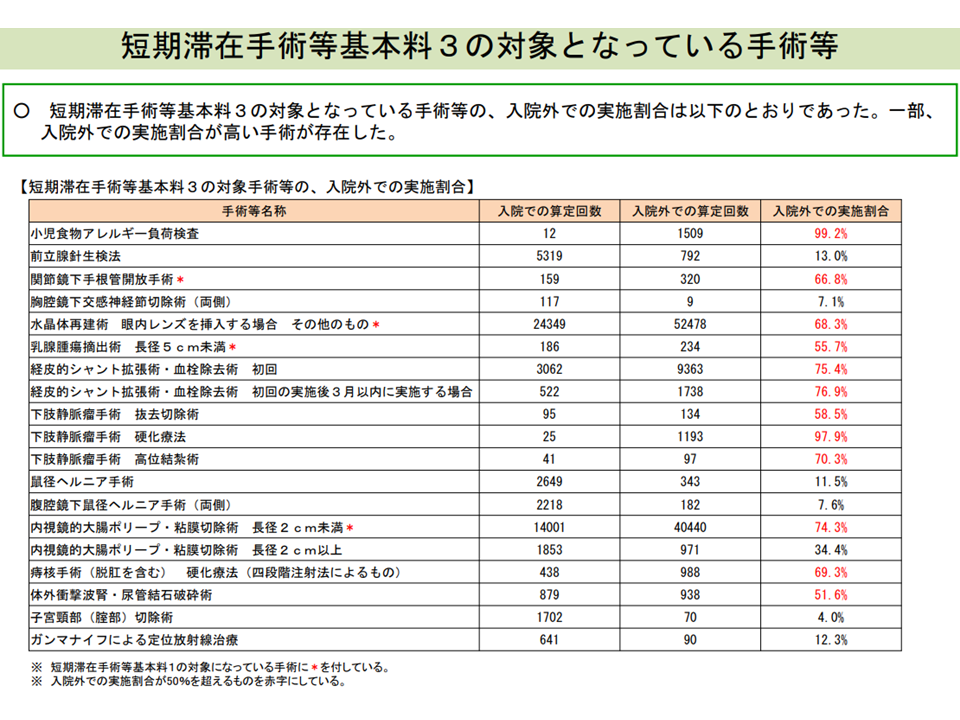
短期滞在手術等基本料3の入院・外来実施割合(入院医療分科会(3)2 210806)
短期滞在手術等基本料3の点数設定を考えるに当たっては、「標準的な資源投入量」がベースとなるため、外来での実施がほとんどであれば「入院料を考慮せずに、低い点数に設定する」ことで、問題を解決できるとも思われます。しかし、ここでも「診療実態にマッチした診療報酬を考えるべき」との視点からは、例えば「短期滞在手術等基本料1での設定も考慮する」「入院で実施する場合には、何らかの要件を課す」などの対応方法が浮上してきます。井原委員をはじめ、多くの委員がこうした指摘を行っています。
また手術・検査によっては「3分の2程度が外来で行われ、3分の1程度が入院で行われている」というもののもあります(K282【水晶体再建術】の「1 眼内レンズを挿入する場合」の「ロ その他のもの」など)。
井原委員は、こうした手術・検査については「一部病院の中に『これら手術・検査は100%近く外来で実施する』というケースがあり、そこに引っ張られている可能性もある」と指摘。これらについて安易に「入院で実施する場合の要件設定」を行えば、「入院医療が必要な患者」のアクセスが阻害される可能性もあります。
そこで「病院ごとの入院・外来実施比率の傾向」などを、より詳しく分析していくこととなっています。
関連して中野委員は「在院日数が短縮している(つまり医療資源投入量が少なくなっている)手術・検査がある(例えば、K617【下肢静脈瘤手術】の「3 高位結紮術」では 3,130点。これらについては、2018年度の平均在院日数(短期滞在手術等基本料3算定症例)は2.52日ですが、2020年度には1.89日となり、0.63日の短縮)。診療実態を踏まえた見直し(例えば点数引き下げ)を検討する必要がある」と提案しています。
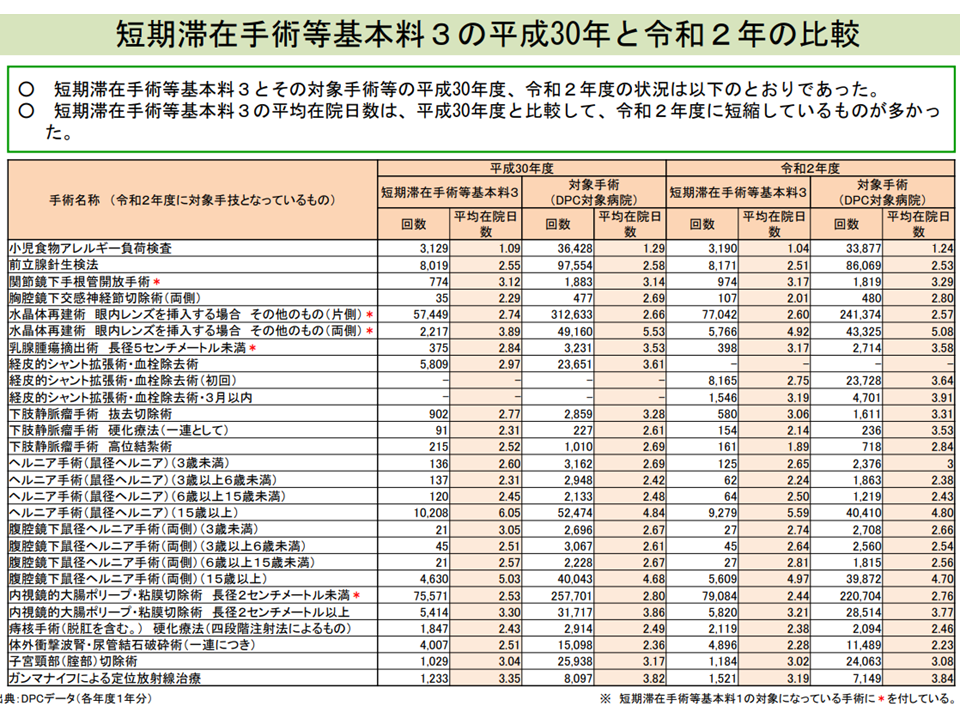
短期滞在手術等基本料3の在院日数を見ると、2018年度から20年度にかけて変化している技術もある(入院医療分科会(3)3 210806)
新たな「短手3」の候補も登場、医療資源投入量のバラつきなども含めて検討
あわせて厚労省は、現在、短期滞在手術等基本料3の対象となっていない手術・検査・放射線治療技術などのうち、「年間の実施が100例以上」「在院日数平均+1SD(標準偏差)が5日以内、または7日以内」のものをピックアップ。
例えば、▼D237【終夜睡眠ポリグラフィー】の「3 1及び2以外」の「ロ その他」▼K617-4【下肢静脈瘤血管内焼灼術】▼K861【子宮内膜掻爬術】▼K048【骨内異物(挿入物を含む)除去術】の3「前腕」―などが、これらに該当しています。
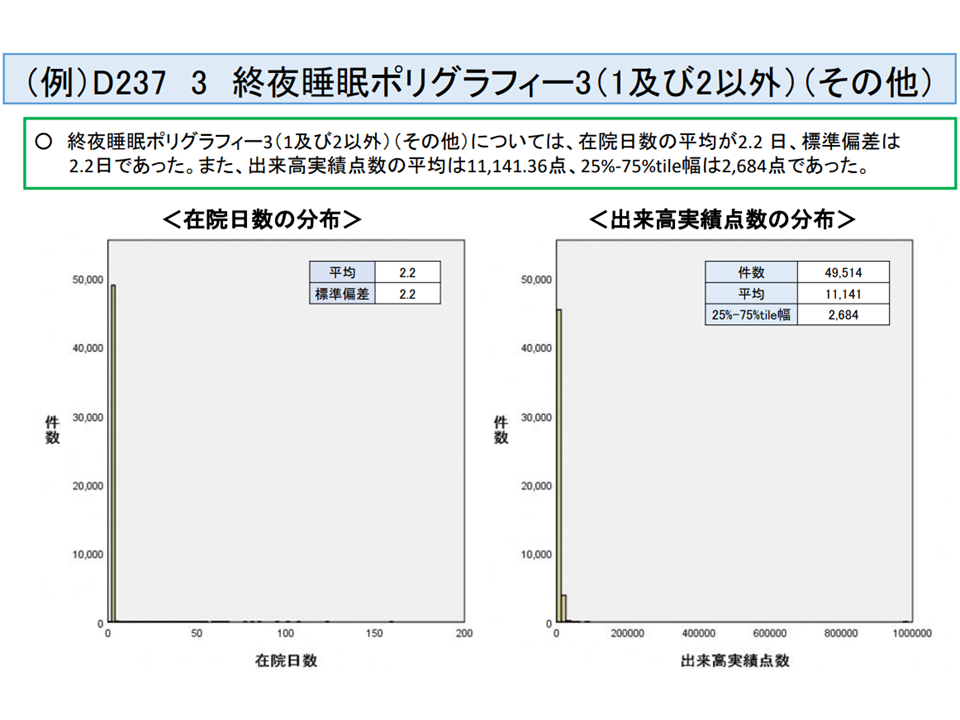
短期滞在手術等基本料3の新候補1「その他の終夜睡眠ポリグラフィー検査」(入院医療分科会(3)4 210806)
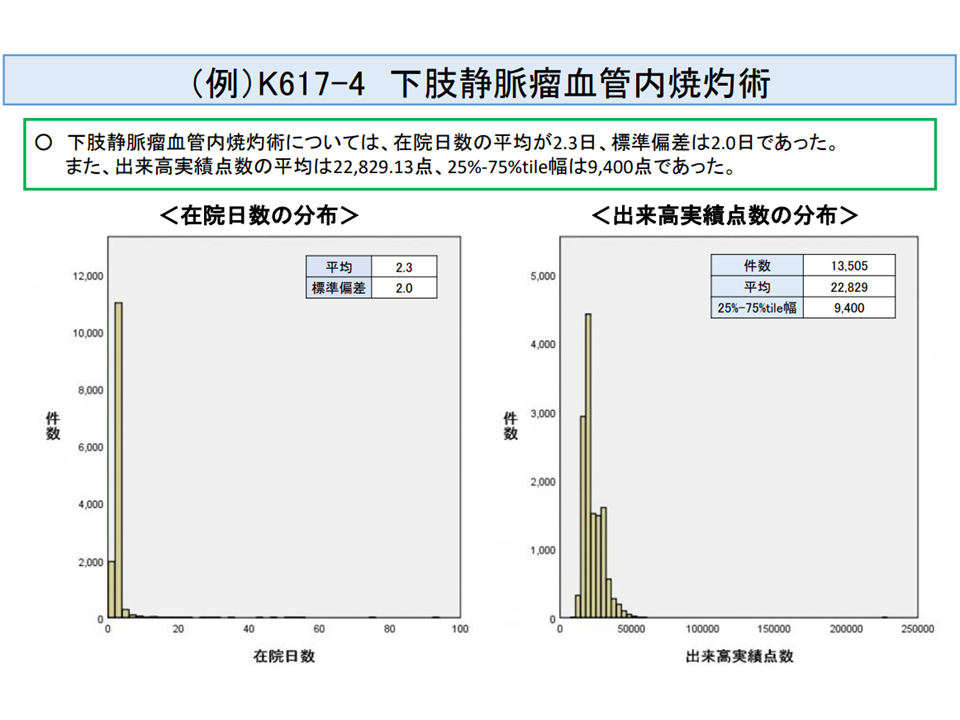
短期滞在手術等基本料3の新候補3「下肢静脈瘤血管内焼灼術」(入院医療分科会(3)5 210806)
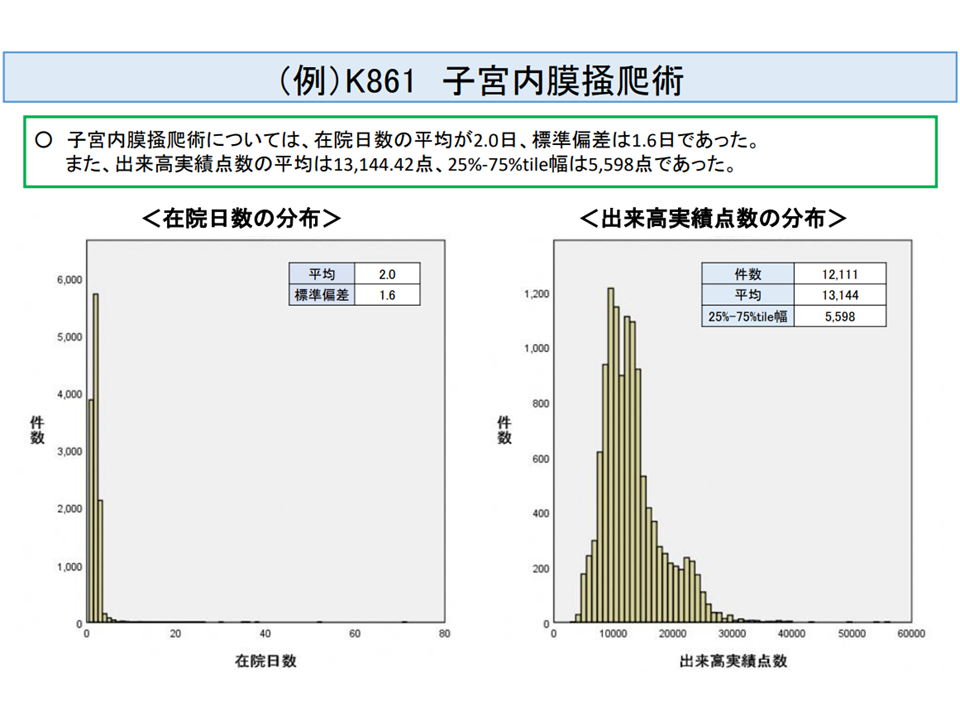
短期滞在手術等基本料3の新候補3「子宮内膜掻爬術」(入院医療分科会(3)6 210806)
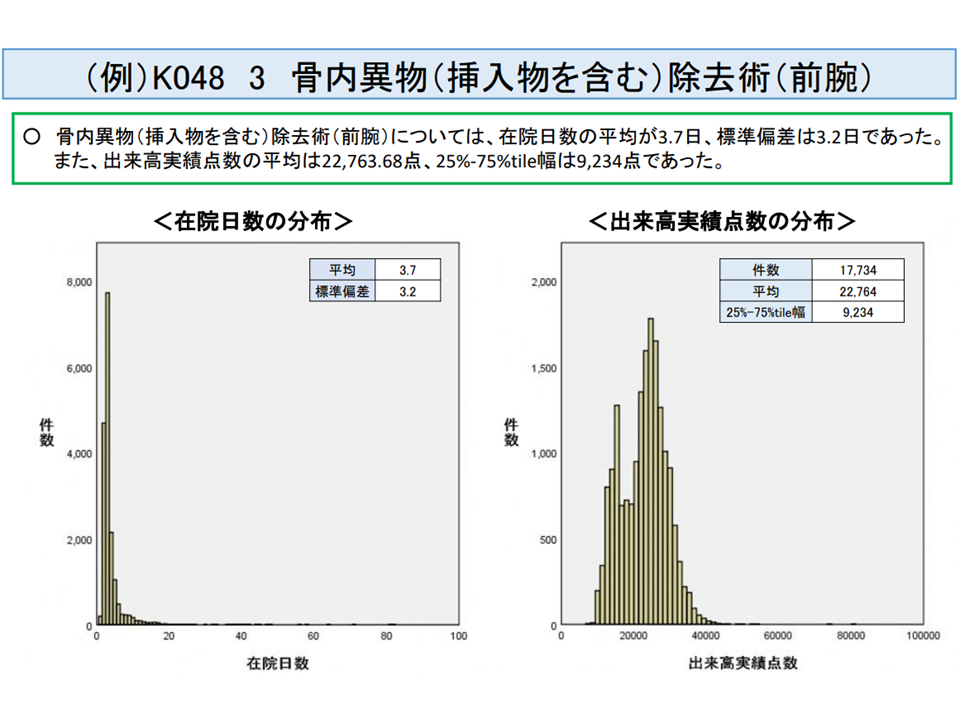
短期滞在手術等基本料3の新候補4「前腕の骨内異物除去術」(入院医療分科会(3)7 210806)
言わば「新たな短期滞在手術等基本料3の候補」と言えますが、前2者(終夜睡眠ポリグラフィー、下肢静脈瘤血管内焼灼術)と後2者(子宮内膜掻爬術、前腕の骨内異物除去術)とでは、医療資源投入量のバラつきに差があることが牧野委員らから指摘されました。
医療資源投入量にバラつきがあるとは「診療内容が症例ごとに異なっている」ことを意味し、包括点数設定が難しいとも考えられます。こうした点も踏まえて、「短期滞在手術等基本料3の対象手術・検査などの拡大」を検討していくことになります。
ところで、骨太方針2021(経済財政運営と改革の基本方針2021)では、「医療提供体制改革を進めるために、さらなる包括払いの在り方を検討する」ことなどを打ち出しています。
例えば、米国などで導入されるDRG/PPSに代表される「1入院当たり包括支払い方式」を推進すれば、次のように医療機関の再編・統合が進みます。
▼包括報酬の中で利益を最大化するために、各医療機関が入院日数をさらに短縮させる
↓
▼病床利用率を維持するために、診療エリアを拡大する(より遠方からの入院患者獲得に動く)
↓
▼地域で患者獲得競争が激化し、病院の言わば「勝ち負け」が明確となったり、「連携協定」が結ばれる
↓
▼医療機関の再編・統合が進む
短期滞在手術等基本料も「1入院当たり包括支払い方式」ですが、上述のように「DPCでは短期滞在手術等基本料2・3が適用されない」など、その適用範囲は限定的です。上記の医療提供体制に資する包括支払いは、例えば「DPCにおけるD方式」(入院初日に、ほとんどの包括報酬を支払う仕組む)の拡大などが中心になると思われ、今後、入院医療分科会でそうした議論がどこまで進むのか注目する必要があります。
認知症ケア加算、より市取得が進むべき療養病棟などで取得が遅れているが・・・
このほか、横断的事項のうち「認知症ケア」や「栄養管理」などについて、委員から次のような意見が出ています。
▽認知症ケア加算について、「より取得・算定を進めるべき」療養病棟などで取得が遅れており、対応を考慮すべき(菅原琢磨委員:法政大学経済学部教授)
→ただし「要件緩和を検討すべき」(井川誠一郎委員(日本慢性期医療協会常任理事)との指摘に対し、中野委員は「慎重に対応すべき」と反論している
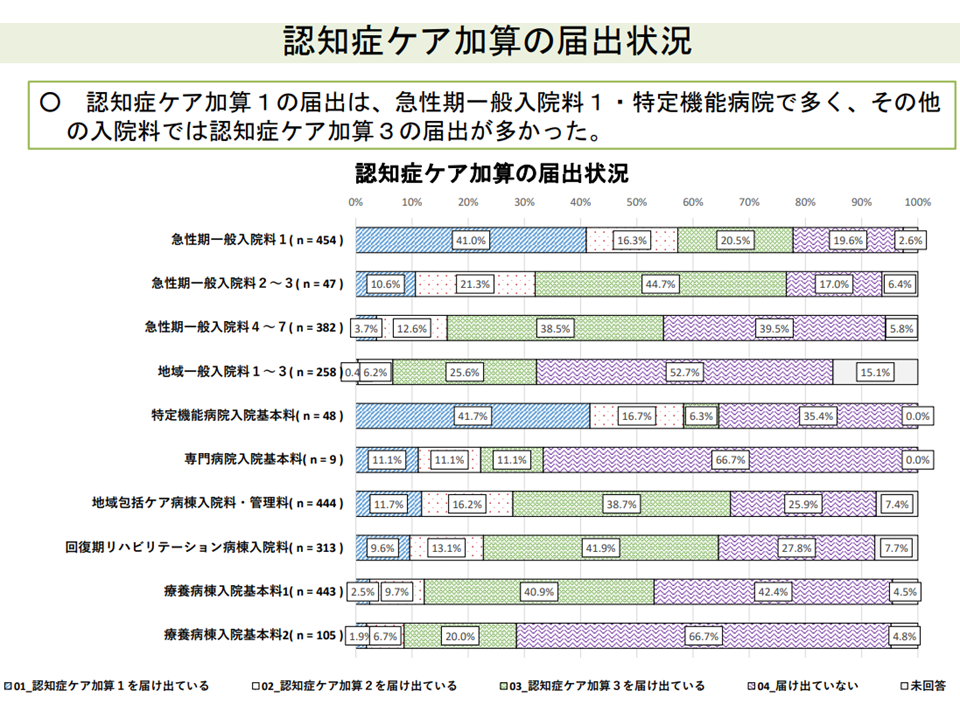
認知症ケア加算は療養病棟や地域一般入院料(旧13対1・15対1一般病棟)で取得が遅れている(入院医療分科会(3)8 210806)
▽ICU(特定集中治療室管理料を算定するユニット)において早期リハビリの推進(早期離床・リハビリテーション加算】)、早期栄養介入の実施(早期栄養介入管理加算)が診療報酬で評価され、その効果についての研究も進んでいる。ハイケアユニット(HCU)などへの拡大も検討すべき(井原委員)
▽回復期リハビリ病棟において「管理栄養士の配置・介入」が「ADL改善に効果的である」とのデータが示されているが、背後には「他のスタッフ(リハビリ専門職など)の配置」なども関係している可能性があり、そうした面での分析も必要である(管理栄養士を専従・専任で配置できる病棟では、リハビリ専門職をより手厚く配置し、後者の効果が高いとも思われる)(菅原委員)
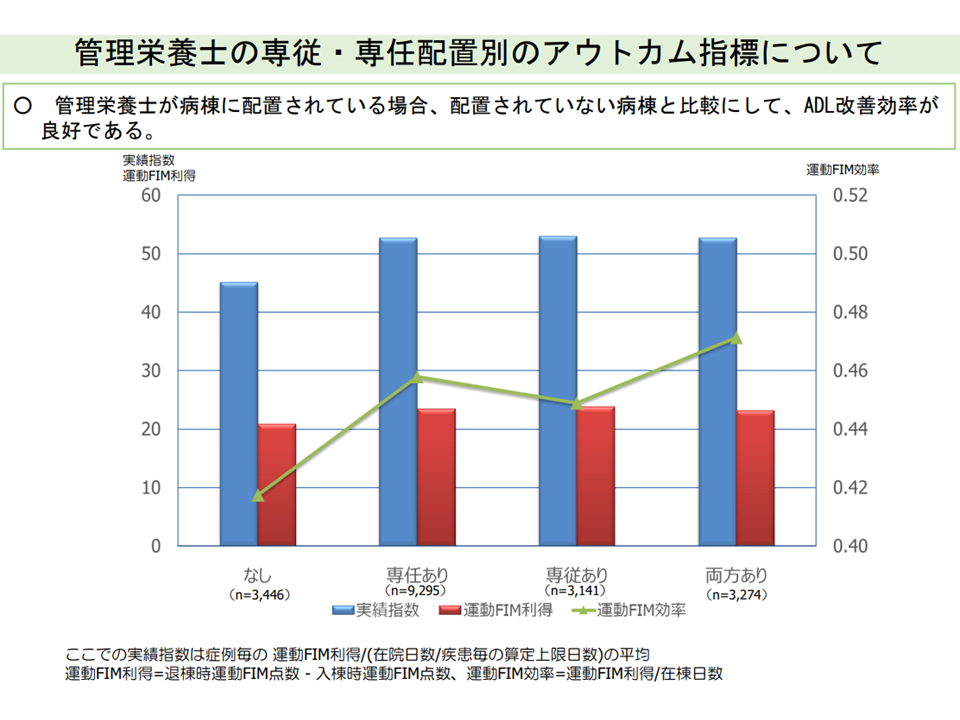
管理栄養士の配置とADL改善効果には関係があるとのデータがあるが・・・(入院医療分科会(3)9 210806)
【関連記事】
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)





