在宅医療の推進、医療機関・医師会・行政・学会・国民が協働することが重要―全国在宅医療会議ワーキング
2017.2.17.(金)
在宅医療に関するエビデンス構築や、医療連携の推進、普及啓発については、医師会などの関係団体・行政・学会や研究機関、さらに国民が協働して推進していく必要がある。今後、各関係団体などがどのような取り組みをしてくかを具体的に検討していく―。
16日に開かれた全国在宅医療会議ワーキンググループでは、こういった方向に意見がまとまりつつあります。3月1日開催予定の次回会合で意見をまとめ、親組織である全国在宅医療会議に報告する予定です。
目次
在宅医療のエビデンスを集積するとともに、医療連携のモデルを収集・整理
2025年に向けて地域包括ケアシステムの構築が急がれており、その中心となる在宅医療提供体制の整備が重要課題となっています。しかし、在宅医療については▽エビデンスに基づいた「在宅医療のメリット(QOLの向上など)」が明確に示されていない(つまり国民がメリットを感じていない)▽医療者側には「在宅医療の推進は医療費削減にある」という誤解がある▽在宅医療は小規模な組織体制で提供されており、さまざまな考え方や手法が存在する(標準化されていない)▽国民の多くは自宅で最期を迎えたいとの希望を持つが、家族の負担を考慮し、実際の入院から在宅への移行は多くない―といった課題が指摘されます。
そこで厚生労働省は昨年(2016年)7月に「全国在宅医療会議」を立ち上げ、比較的長期のスパンでこういった課題に対する解答を準備し、質の高い在宅医療提供体制を構築することを決めました。もっとも、すべての課題に一時に答えを出すことは難しく、下部組織であるワーキンググループで「重点分野」を定めることにしています(関連記事はこちら)。
厚労省地域医療計画課在宅医療推進室の伯野春彦室長は、全国在宅医療会議やワーキングの議論を踏まえ、在宅医療に関する(1)エビデンスの蓄積(2)医療連携・普及啓発モデルの構築―の2点を提示。(1)では、国民が在宅医療のメリット・デメリットを理解し、医療の選択肢の1つとして自主的に選択できる環境を整備するため、▼疾病の進行や治療など、患者がたどるプロセスなど▼在宅医療に適した患者の状態、環境条件など▼在宅医療サービスの有効性、手法の標準化―などに関する研究を行うことを提案。また(2)では、医療機関間の連携モデルや構築に至るプロセスなどを整理収集する考えを示しています。
なお、後述するように(2)の医療連携(医療提供体制の一部分)については、地域の資源やニーズが異なるため、「標準化」ではなく好事例(モデル)の収集と体制構築プロセスを整理することになります。「標準化」は(1)のエビデンスに基づき、「在宅医療に多い疾患」「在宅医療で特に留意すべき点」などを意味する点には留意が必要です。
在宅医療を推進するには、関係団体・行政・学会・国民のすべてが協働すべき
さらに厚労省は、こうしたエビデンス構築や医療連携などを進めるために、▼学会▼研究機関▼関係団体▼行政▼国民—が、それぞれどのような役割を果たすべきかも示しています。例えば、学会(日本在宅医学会や日本老年医学会など)には「エビデンスに基づく在宅医療における手法の標準化」を、研究機関(特に東京大学や国立長寿医療研究センターなど)には「関係者に情報発信するプラットフォーム構築」を、医師会などの関係団体には「行政と『車の両輪』となって、データ集積やエビデンスに基づく在宅医療の実践への環境整備」を担ってほしいと求めています。
これに対し、鈴木邦彦構成員(日本医師会常任理事)は「在宅医療手法の標準化などは、一部の医師のみが参画している学会のみで構築するのではなく、学術団体でもある医師会と連携して進めるべきである。プラットフォーム構築に関しても同様であろう」と指摘。この点、学会代表の立場である平原佐斗司構成員(日本在宅医学会服副代表理事)も鈴木構成員の見解に賛同し、「国民→医療提供を担当する関係団体や自治体→学会という順で、役割を考えるべきであろう。また学会と研究機関は明確に区別できずまとめて役割を考えたほうがよい」との考えを示しています。なお平原構成員は「現在、在宅医療を受けている世代やさらに若い世代では、自宅での看取りに不安がある(例えば、どのような状況になったら入院が必要かなどの判断ができない)。在宅医療の推進には、国民に対する教育も重要である」との考えも述べています。
このように、構成員の見解は「重点分野にとどまらず、在宅医療の推進には、医療機関や関係団体(医師会や看護協会など)、行政、学会や研究機関、さらに国民のすべてが協働して進めていく必要がある」という点では一致していると見ることができます。今後、厚労省は関係団体に対して「重点分野の推進に向けて、現在どのような取り組みを行っているのか、今後、どのような取り組みを行っていく考えなのか」を問いかけ、返答を踏まえてワーキングとしての意見とりまとめを行う考えです。
在宅医療の好事例、三重県と福井県から代表者が発表
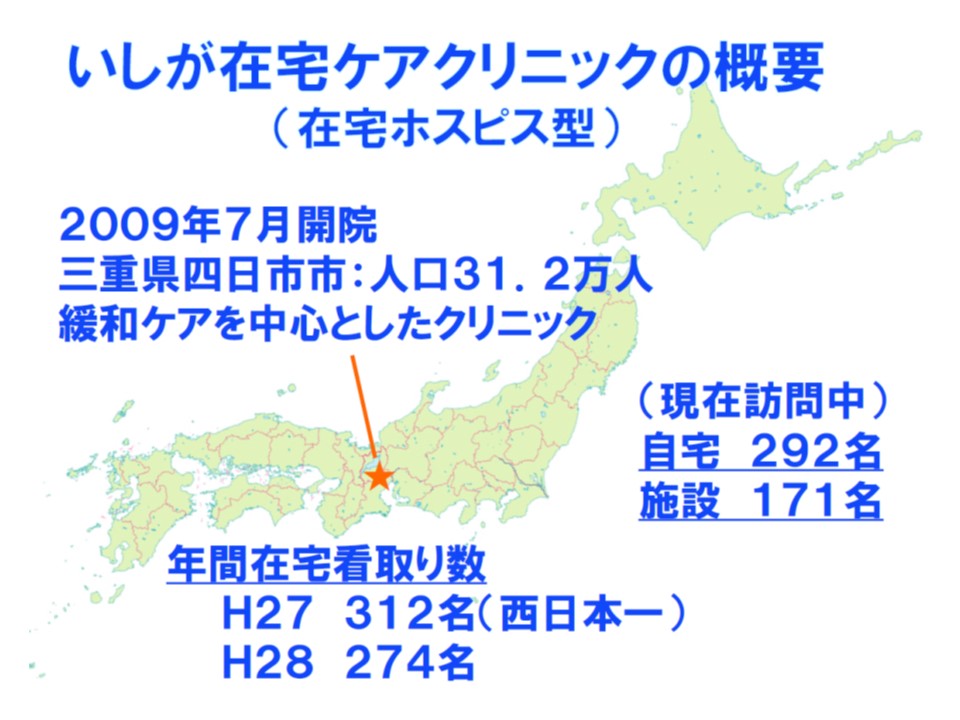
16日のワーキングには、在宅医療に積極的に取り組んでいる石賀丈士参考人(医療法人SIRIUSいしが在宅ケアクリニック理事長、三重県四日市市)と紅谷浩之参考人(オレンジホームケアクリニック代表、福井県福井市)が出席し、地域での取り組みについて発表しました。
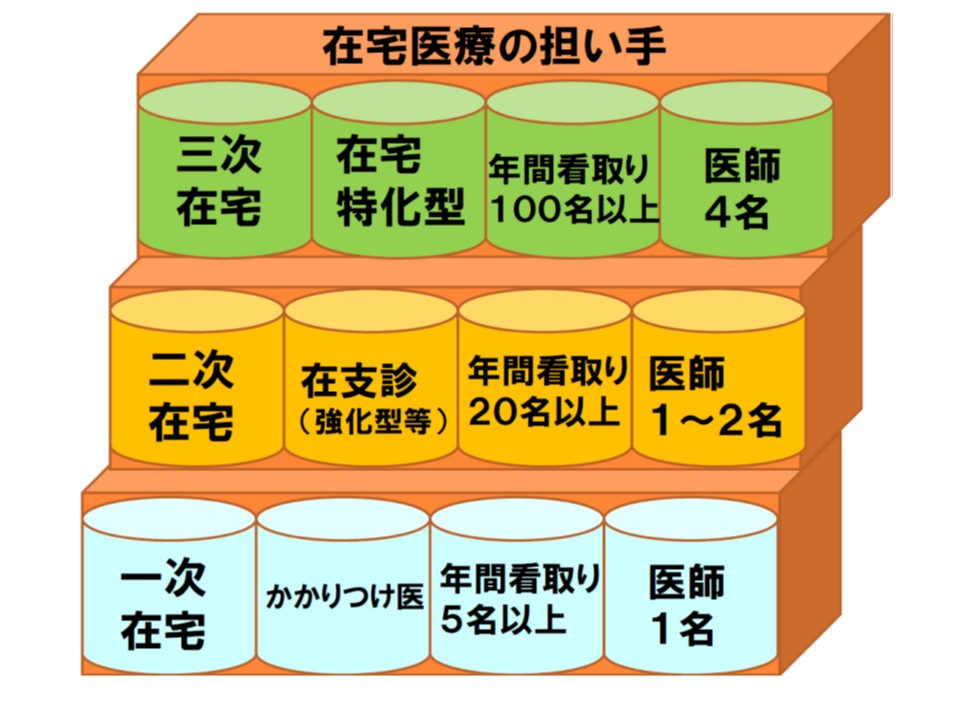
石賀参考人は、地域の医師会やかかりつけ医と共同し、四日市市で「在宅看取り率30%」を目標に掲げ、▼1次在宅(年間の看取り患者数5名程度のかかりつけ医などが担う)▼2次在宅(看取り数20名程度の機能強化型在宅療養支援診療所などが担う)▼3次在宅(看取り数100名以上の在宅特化型クリニックが担う)―という在宅医療提供体制を構築していることを報告(四日市モデル)。2015年には、自宅(持ち家やマンションなど)での看取りつが18.7%、施設での看取り率が11.7%という実績を上げています。24時間の在宅医療提供体制における負担を考慮し、石賀参考人は「24時間対応を行うには最低でも4-5名の医師でチームを組む必要がある」と提言。そのため、いしが在宅ケアクリニックでは「夜間・休日の当番日以外では、定時に帰ることが可能」となっているといいます。
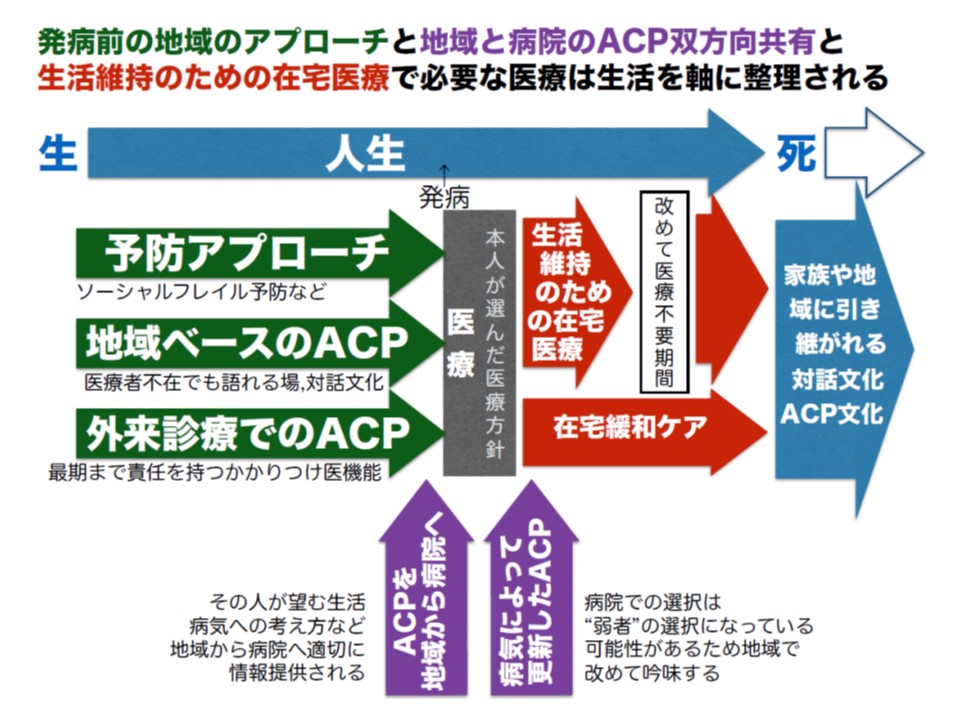
また紅谷参考人は、在宅医療における「アドバンスケアプランニング」(ACP)の重要性を強調。59歳で進行性胃がんが見つかった女性患者について、「術前化学療法」の前、「手術」の前、「手術」のあとに介入し、患者・家族とともに「人生の最終段階」について緊密な相談を行うなどして信頼関係を構築。2年3か月後に再発・骨転移が見つかった後には「在宅緩和ケア」を実施して、看取りを行ったといいます。
また、「病院での入院治療、看取り」を希望していても、緊密な相談を行うことで「在宅での看取り」に希望が変わる患者が少なくないことも報告されました。
さらに紅谷参考人は「小児在宅医療」も積極的に展開。小児科医師が在宅に参入するよりも、在宅医師が小児科を担うほうが効率的かつ効果的である(小児科のかかりつけ医は多忙で、最新の医療機器などの扱いに不慣れなケースも多い)、と提言しています。
諸外国の在宅医療では、24時間対応は訪問看護師が担う
もちろん、こうした事例を「我が国の在宅医療の模範」とするのではなく、あくまで「成功している一事例」です。この点、鈴木構成員は「在宅医療には多様性・柔軟性が必要である。また『入院医療と在宅医療』『在宅医とかかりつけ医』という対立構造でなく、入院・在宅を包括的に考えた在宅医療提供体制を構築する必要がある」と強調。城博俊構成員(横浜市医療局長)は「地域の特性を考慮する必要があり、基礎自治体(市町村)の役割・機能が発揮できるようすべき」と訴えました。
また西澤寛俊構成員(全日本病院協会会長)は、会議終了後に記者団に対し「地域ごとに状況は異なる。地域(中学校区程度)の入院医療を担う中小病院をハブとして、そこにクリニックが連携して在宅医療ネットワークを構築することも考えられる」との考えを示しています。
なお、鈴木構成員は「日本では、医師が積極的に24時間対応を行っているが、諸外国では24時間対応は訪問看護に委ねている」ことを紹介し、在宅医療の在り方を今一度整理する必要があると問題提起しました。さらに、「在宅医療に積極的な医療機関が求める訪問看護とは」との齋藤訓子構成員(日本看護協会常任理事)の問いかけに対し、石賀参考人は「訪問看護ステーションの能力に応じて患者を振り分けている」と、紅谷参考人は「24時間対応を行ってほしい」と答えています。
【関連記事】
在宅医療の推進、市区町村と地域医師会との連携が第一歩―全国在宅医療会議ワーキング
在宅医療の臨床指標を構築し、国民に「在宅医療のメリット」などを周知―厚労省・全国在宅医療会議
市町村も在宅医療の提供体制に目を向け、都道府県がより広域的な対応を―厚労省・神田医政局長
在宅医療・介護連携の推進、市町村と医師会との連携が不可欠―社保審・介護保険部会
在宅医療・介護連携、地域住民へ情報提供の市区町村4割未満―東京都調査
5疾病・5事業は第7次医療計画でも維持、肺炎は脳卒中対策などの中で勘案―厚労省・医療計画検討会(2)
2次医療圏、5疾病・5事業それぞれの特性も踏まえた設定を―厚労省・医療計画検討会(1)
人工呼吸器の装着や、喀痰吸引・経管栄養が必要な障害児、必要な支援を受けられるような体制整備を―厚労省・内閣府・文科省
高度急性期や急性期の患者数推計の計算式示される、リハの扱いに注意を―地域医療構想策定の関係省令
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定