2024年度介護報酬改定、小規模事業所のBCP策定や老健の高額薬剤使用等もポイント、認知症研修は極めて有用―介護給付費分科会・研究委員会
2023.9.22.(金)
小規模介護事業所、訪問・通所系事業所ではBCP策定が遅れ気味である。高額薬剤を使用する者は、老健施設から医療機関に移るケースが少なくない—。
認知症高齢者グループホームの夜間人員配置緩和は、利用状況が極めて低調であり、さらに研究を継続して影響・効果を見る必要がある—。
認知症研修について受講者の多くが「他のスタッフにも薦めたい、他の研修設けたい」と答えており、有益であることが伺える—。
9月21日に開催された、社会保障審議会・介護給付費分科会の「介護報酬改定検証・研究委員会」(以下、検証・研究委員会)で、こういった調査結果報告が行われました。順次、親組織である介護給付費分科会に報告され、2024年度の次期介護報酬改定論議の中で活かされていきます。
目次
小規模介護事業所、訪問・通所系事業所ではBCP策定が遅れ気味
2024年度の介護報酬改定論議が精力的に進められています。ところで、介護報酬には「介護現場の課題を解決し、介護の質を向上させる」という重要な役割があります。このため「改定を行う」にとどまらず、「改定によって『課題解決が進んでいるのか』を常に検証」し、その結果を次の改定に活かしていくことが求められます。もっとも、改定の効果・影響がすぐに出る項目と、比較的時間がかかる項目があるため、調査は▼改定年度(2021年度改定に関しては2021年度)▼改定翌年度(同2022年度)▼改定翌々年度(同2023年度)―に分けて行われます。改定年度には「すぐに効果の現れる」項目を、時間のかかる項目については「翌年度、翌々年度」という具合に分担するイメージです(2021年度調査結果に関する記事はこちらとこちら)。
9月21日の検証・研究委員会には、2023年度の調査結果速報値が報告されました。
(1)介護サービス事業者における業務継続に向けた取組状況、ICTの活用状況
(2)介護老人保健施設・介護医療院におけるサービス提供実態等
(3)個室ユニット型施設の整備・運営状況
(4)LIFEの活用状況、ADL維持等加算の拡充の影響
(5)認知症グループホームの例外的な夜勤職員体制の取扱いの施行後の状況把握
(6)認知症介護基礎研修受講義務付けの効果
調査結果は膨大であり、また今後の介護給付費分科会論議でも詳細な分析・議論が行われるため、本稿では結果のポイントと、それを踏まえた委員間論議を眺めてみます。
まず(1)は、2021年度の前回改定で義務付けられた「業務継続計画」(BCP)の作成・実施に向けた状況を見ており、例えば▼感染症BCPは「策定完了」29.3%・「策定中」54.6%・「未策定(未着手)」15.6%、自然災害BCPは「策定完了」26.8%・「策定中」・54.9%・「未策定(未着 手)」17.1%で、策定が徐々に進んでいる▼感染症BCP、自然災害BCPのいずれも、策定後の経過期間が長いほど「関係者への周知」「研修」「訓練」「BCP見直し」「自治体への報告・共有」が進んでおり、早期策定が期待される▼小規模事業所や訪問・通所事業所ではBCP策定が遅れている—ことなどが明らかになりました(厚労省サイトはこちら)。
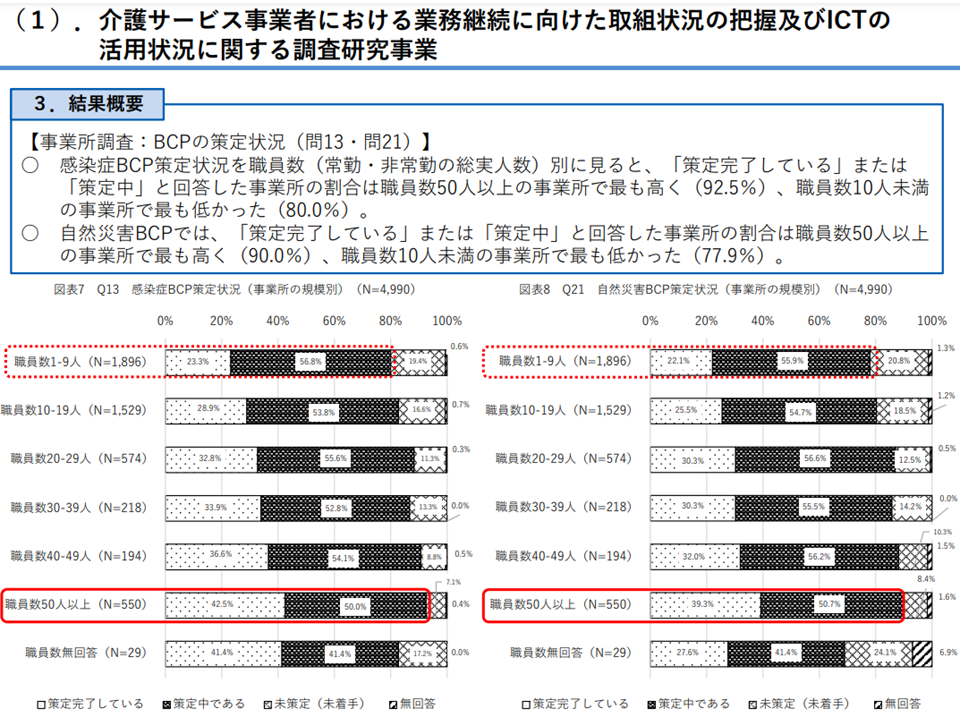
BCP策定について1(介護給付費分科会・研究委員会1 230921)

BCP策定について2(介護給付費分科会・研究委員会2 230921)
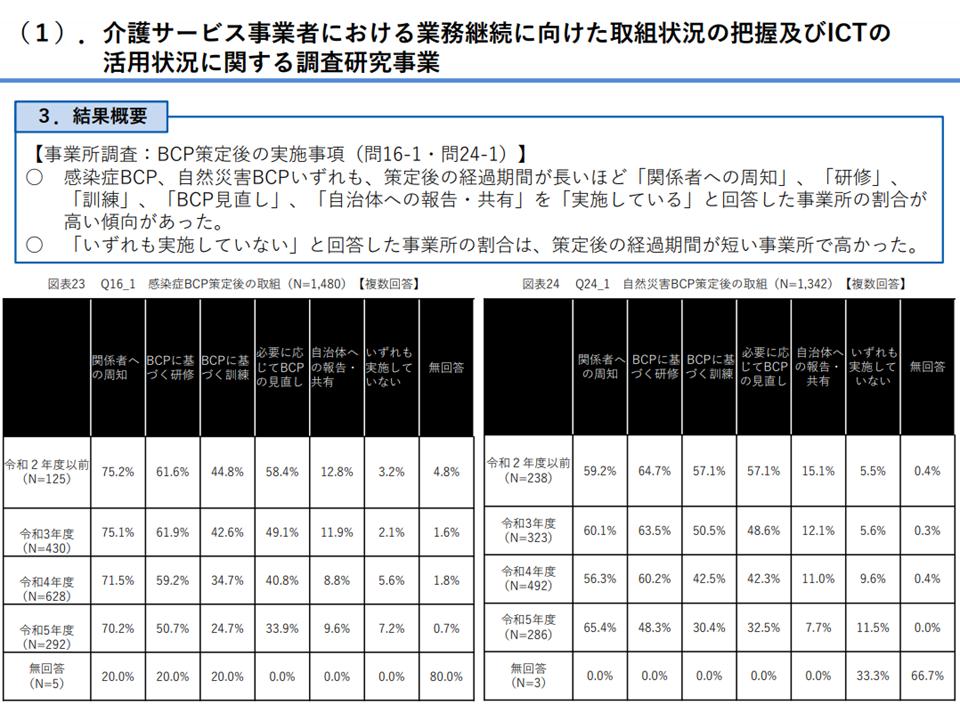
BCP策定について3(介護給付費分科会・研究委員会3 230921)
こうした状況について、「小規模事業所や訪問・通所系事業所に向けたBCP作成支援が必要なことが明らかになった。また地域性もあると予想される。過去に大規模災害に遭遇した地域の事業所等ではBCP作成に積極的なのではないかと想像される。そうした分析も進めてほしい」(粟田主一委員:東京都健康長寿医療センター研究所副所長)、「事業所単位にとどまらず、『地域単位でのBCP』が求められる。また計画作成に終わるのではなく、実践・地域連携を実際に進めることこそが重要である」(小坂健委員:東北大学大学院歯学研究科研究科長、松田晋哉委員長:産業医科大学教授)などの指摘がなされています。
高額薬剤使用者では老健から医療機関への転院が多くなる傾向
また(2)は医療提供施設でもある老健施設・介護医療院におけるサービス提供実態を見ており、例えば次のような状況が浮かび上がってきています(厚労省サイトはこちら)。
【老健施設】
▼実施している居宅サービスは、通所リハビリ:89.1%、訪問リハビリ:43.1%、短期入所療養介護:95.2%など
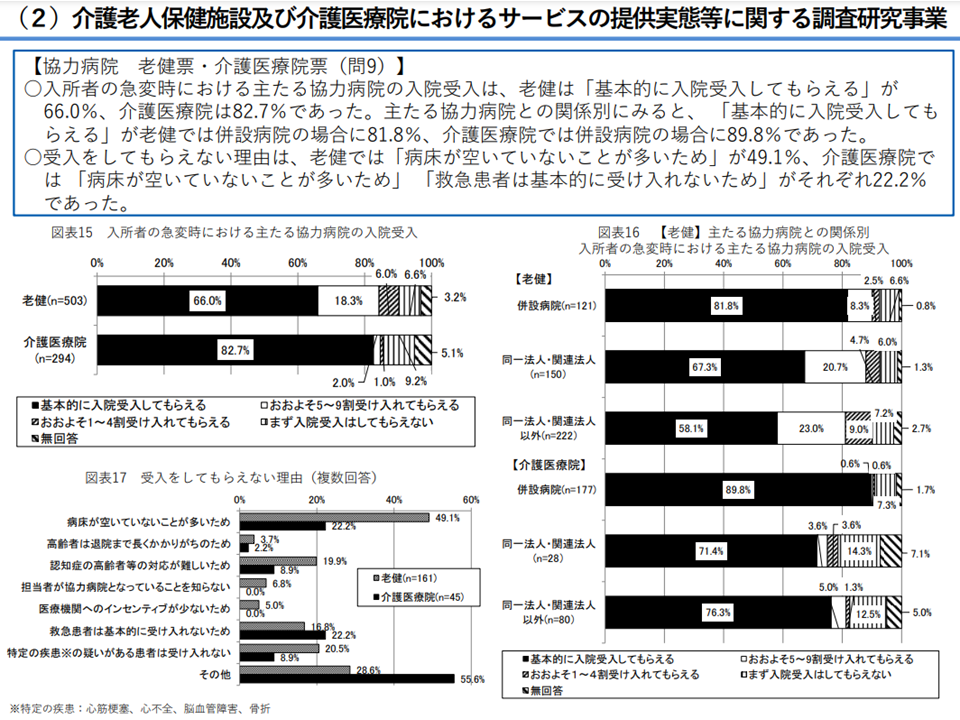
▼入所者の急変時における主たる協力病院の外来対応は、平日日中では「受けてくれる」が86.7%、夜間休日では59.8%。併設病院の場合は、夜間休日に「受診を迷った際に電話等による相談を受けてくれる」が70.2%
▼入所者の急変時における主たる協力病院の入院受入は、「基本的に受けてもらえる」66.0%、(併設病院の場合に81.8%)
▼入所後に新たに発症した疾患(2023年4月~6月)は、尿路感染症:73.0%、肺炎:59.4%。医療機関への転院は、心不全(慢性心不全の増悪等):71.0%、肺炎49.5%など
【介護医療院】
▼実施している居宅サービスは、通所リハビリ:16.7%、訪問リハビリ:10.2%、短期入所療養介護:46.3%など
▼入所者の急変時における主たる協力病院の外来対応は、平日日中は57.8%、夜間休日で「受診を迷った際に電話等による相談を受けてくれる」48.3%。併設病院の場合は、夜間休日に「往診に来てくれる」が62.1%。
▼入所者の急変時における主たる協力病院の入院受入は82.7%(併設病院の場合は89.8%)
▼入所後に新たに発症した疾患(2023年4月~6月)は、肺炎:70.7%、尿路感染症:64.6%。、医療機関への転院は、肺炎30.8%が多い
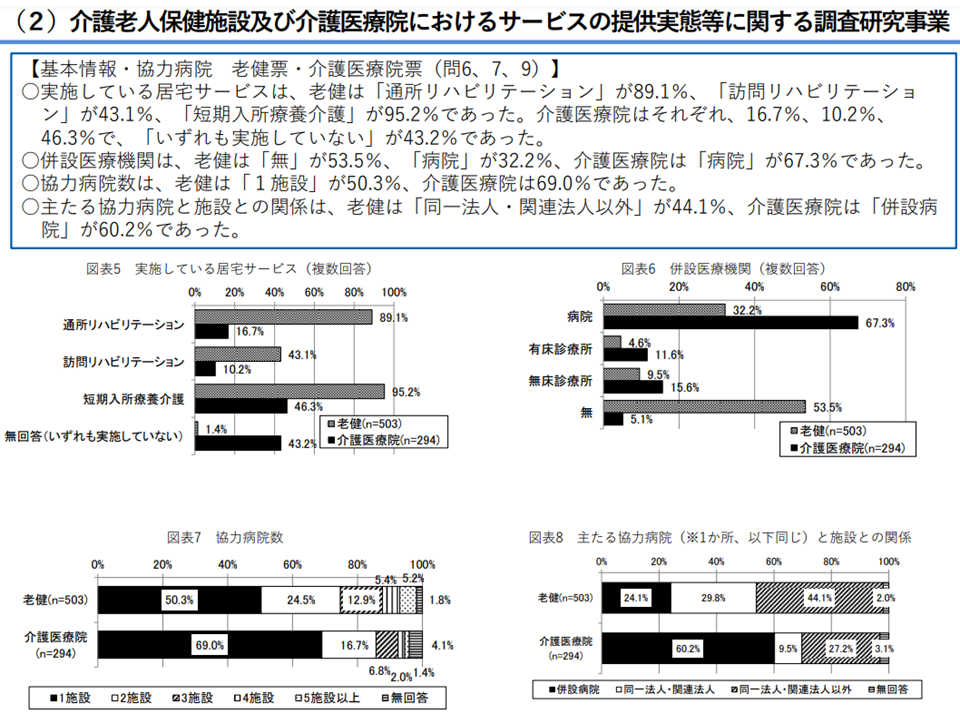
老健施設・介護医療院のサービスについて1(介護給付費分科会・研究委員会4 230921)
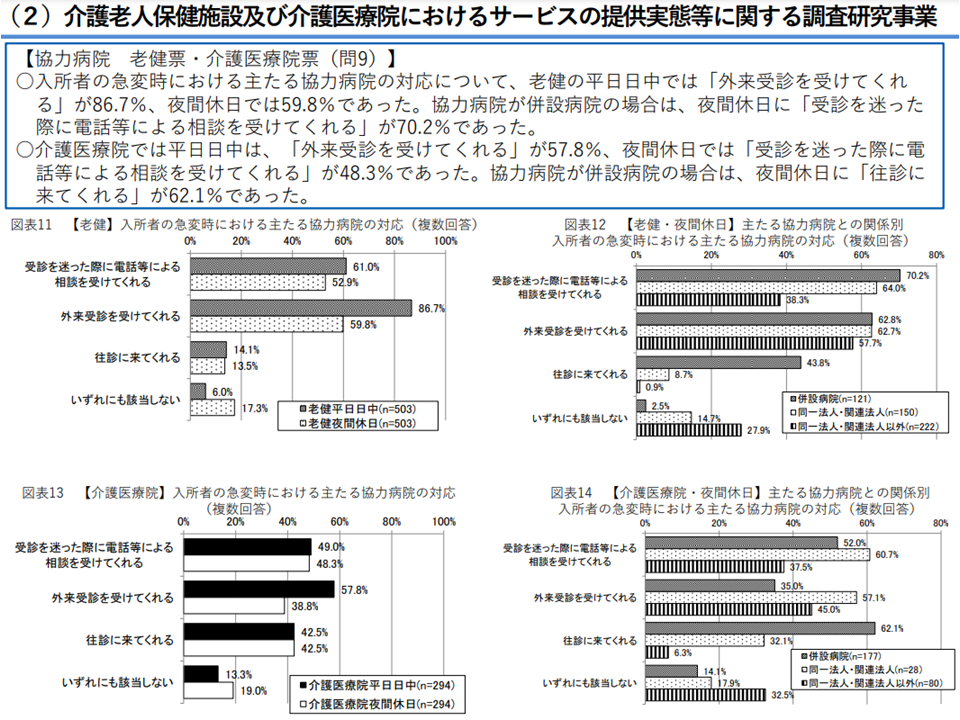
老健施設・介護医療院のサービスについて2(介護給付費分科会・研究委員会5 230921)
老健施設・介護医療院のサービスについて3(介護給付費分科会・研究委員会6 230921)

老健施設・介護医療院のサービスについて4(介護給付費分科会・研究委員会7 230921)
こうした状況に対し検証・研究委員会では、「ACPについて、介護医療院に入所時点では相当数の入所者で『意思確認不能』な事態に陥っている、入所前施設と連携したACP実施が重要ではないか」(今村知明委員:奈良県立医科大学教授、「老健施設では心不全患者の医療機関転院が多いが、そこには『薬剤が高額で、老健施設の包括報酬で賄えない』部分も少なくなく、対応検討が必要ではないか」(近藤和泉委員:国立長寿医療研究センター病院長)、「協力病院が併設か否かなどで、受け入れ対応に大きな違いがある点に注目すべきでないか」(木下彩栄委員:京都大学大学院医学研究科人間健康科学系在宅医療看護学教授)、「配置医師・看護師の状況、施設の規模、併設病院の特性などに応じた細かな分析も必要ではないか」(福井小紀子委員:東京医科歯科大学大学院保健衛生学研究科在宅ケア看護学教授)などの声が出ています。
2024年度は介護報酬・診療報酬の同時改定が行われ、「介護保険施設等での適切な医療提供実施」なども重要な論点になるため、今後の更なる分析にも注目する必要があります(関連記事はこちらとこちら)。
個室ユニット定員緩和の影響は慎重な見極めを、LIFE活用が徐々に進む
他方、(3)では、2021年度改定で実施された「個室ユニット型施設の1ユニット定員を『原則として概ね10人以下とし15人を超えないもの』に緩和し、従来型とユニット型を併設する場合に『入所者の処遇に支障がない場合、介護・看護職員の兼務を可能』とする」などの見直しが行われ、これらの効果を見ています。検証調査結果からは、▼定員数11人以上のユニット設置は特養ホーム:10.3%、老健施設:17.6%▼定員数10人以下と、11人以上ユニットで、ケア内容や職員間の連携などは「変わらない」との割合が最も高い—などの状況が明らかとなりました(厚労省サイトはこちら)。
見直しの背景には「深刻化する介護人材不足と、増加する介護ニーズ」があります。一定範囲で定員拡大を認め「限られた介護人材で、増加する介護ニーズに応えよう」とするものですが、今回の結果からは「定員拡大に大きな問題はない」ようにも見えます。
しかし検証・研究委員会では、「スタッフ負担が増加したとの声も相当数ある点などに留意すべき」(田宮菜奈子委員:筑波大学医学医療系教授)、「もともと多忙な介護スタッフは、さらに多忙になっても『忙しさは変わらない』と答えがちな点に留意しなければならない」(松田委員長)との声が出ています。「定員増」は慎重に検討することが求められそうです。
なお、田宮委員は「プライバシー確保が期待される個室ユニット型施設への移行は好ましいが、一方で利用者負担が増加してしまう点にも配慮が必要である。施設整備費補助でも同様の配慮が求められる」とも使役しています。
また(4)のLIFE(介護サービス内容と効果に関するデータベース、関連記事はこちら)やADL維持等加算(利用者・入所者のADL維持・改善を評価する加算、関連記事はこちら)に関しては、例えば▼LIFEフィードバック結果の活用が徐々に進んできているが、「利用者の状態の評価方法が統一されていない」点に課題を感じている声や、「自事業所・施設と同じ地域との比較」「自事業所・施設と平均要介護度が同程度の事業所・施設との比較」を求める声も少なくない▼ADL維持等加算で、利用者状況の定期評価が進むなどの効果が出る一方で、「算定要件が複雑で分かりにくい」などの改善を求める声もある—ことなどが明らかになりました(厚労省サイトはこちら)。
完璧な仕組みではありませんが、松田委員長は「他施設等とのベンチマークをし、同規模・同機能の施設等と比べて自施設がどのような点を改善すればよいのかを考える、という具合にPDCAサイクルを回すことが重要で、改善に取り組み始めた事業所も増えてきている」と今後に期待を寄せています。厚労省担当者も「項目見直しや入力負担軽減策、さらに『現場のケアに直接役立つ仕組み』に向けた改善などを進めていきたい」と抱負を語っています。
認知症グループホームの夜勤緩和は利用低調、認知症研修義務化には大きな効果あり
さらに(5)は、一定の要件(3ユニットで各ユニットが同一階に隣接、職員が円滑に利用者の状況把握を行い、速やかな対応が可能な構造で、安全対策(マニュアルの策定、訓練の実施)をとっている)を満たす認知症グループホームで「夜間の人員配置を緩和する」ものです(介護人材不足への対応の一環)。しかし、緩和基準の利用は極めて低調であり、また利用している事業所でも「夜間スタッフの負担が増えた」「夜勤負担が偏ってしまう」などのネガティブな声が出されています(厚労省サイトはこちら)。
こうした状況に対し検証・研究委員会では、「ICT技術などで夜勤負担をどのようにカバーし、『限られた人材での夜勤』に対応していくかを、研究を継続して考える必要がある」(粟田委員)、「老健施設ではICT活用による夜勤負担軽減の効果も出ている。認知症グループホームでは限られた事業所のみが活用しており、統計的な解析よりも、1つ1つの声に耳を傾けて今後を考える必要がある」(松田委員長)などの声が出ています。上述のように「ネガティブな声」が出されていますが、これは限られた施設での結果であり、すぐさま「夜勤の人員基準緩和は許されない」と判断することも困難です。松田委員長の指摘するように「個々のスタッフの声」を見ながら、「どのような点に気を付ければ夜間人員配置基準の緩和が可能なのか」などを継続研究をしながら考えていくことが重要と考えられそうです。
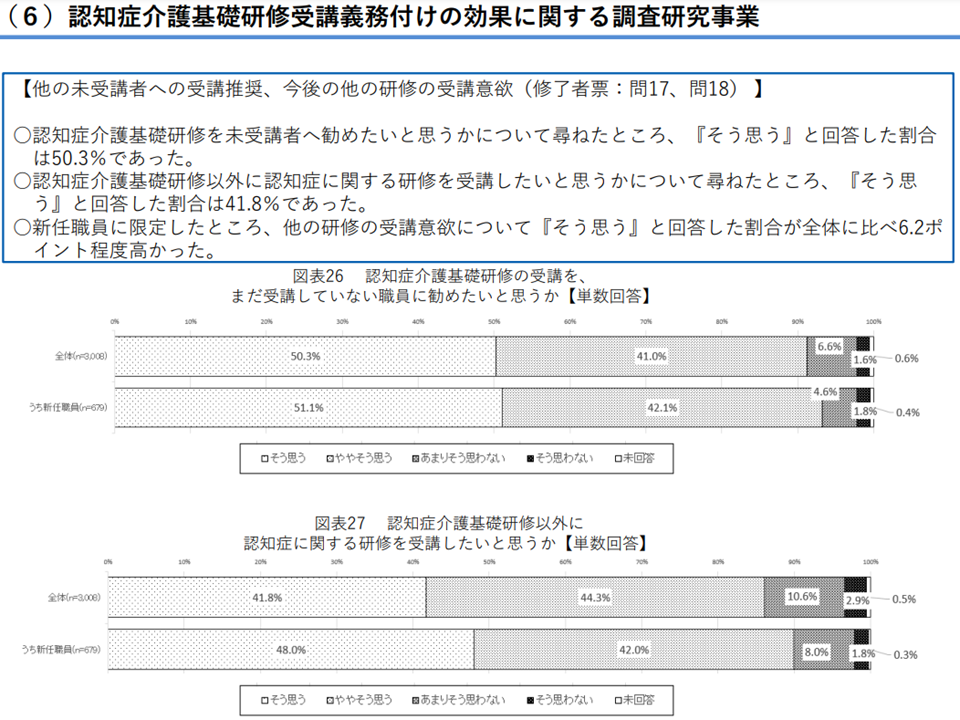
また(6)は、2021年度の前回介護報酬改定で義務付けられた「介護に直接携わる職員のうち医療・福祉関係の資格を有さない者に対する認知症介護基礎研修受講」(事業所・施設管理者の義務)の効果を見るものです。「研修が重要であり、ケアの質向上に効果がある」こと、受講者の多くが「他のスタッフにも研修を進めたい。別の研修も受講したい」と前向きに受け止めていることが分かりましたが、▼業務時間外に研修を受けいているケースも少なからずある▼代休付与が十分になされていない—などの課題も見えています(厚労省サイトはこちら)。

認知症研修義務化について1(介護給付費分科会・研究委員会8 230921)
認知症研修義務化について2(介護給付費分科会・研究委員会9 230921)
この点について、「認知症制度は進化してきており、過去の研修受講者も定期的に研修を受けるような仕組みを検討したほうがよい」(川越雅弘委員:埼玉県立大学大学院保健医療福祉学研究科 兼研究開発センター教授)、「今後、国の認知症施策などに関する研修項目も盛り込んでいくとよい。また受講しやすい環境の整備も進める必要がある」(木下委員)等の提案が出ています。
調査結果は、順次、親組織である介護給付費分科会に報告され、2024年度の次期介護報酬改定論議の中で活かされていきます。
【関連記事】
介護職員の加算、算定率の高いものは基本報酬に組み入れ、著しく低いものは背景を踏まえ廃止も含めた検討進める—社保審・介護給付費分科会
介護職員の処遇改善、ICT・介護助手活用による生産性向上、サービスの質を確保した上での人員基準柔軟化など検討—社保審・介護給付費分科会
認知症対策、介護サービスの質向上目指すLIFE、医療介護連携、とりわけ医療・介護間の情報連携等を強力に推進—社保審・介護給付費分科会
特定施設入居者生活介護の医療対応力・看取り対応力強化のために、どのような方策が考えられるのか—社保審・介護給付費分科会(5)
一部の特養ホームで「緊急時はすべて救急搬送する」事態も、特養入所者への医療提供をどう確保していくべきか—社保審・介護給付費分科会(4)
老健施設の「在宅復帰・在宅療養支援機能の更なる強化」を2024年度介護報酬改定でも目指す—社保審・介護給付費分科会(3)
介護医療院は医療施設だが「肺炎による医療機関転院」も生じている、さらなる医療・介護力強化が重要課題を—社保審・介護給付費分科会(2)
要介護者に適切な医療提供が行え、医療サイドに生活情報が伝わるよう、中身のある医療・介護連携推進を—社保審・介護給付費分科会(1)
介護保険の要となる「ケアマネの確保、ケアマネ事業所の安定経営」、訪問介護人材の確保にどう対応すべきか—社保審・介護給付費分科会(2)
訪問看護と訪問リハビリの役割分担を明確化、リハビリ専門職による訪問看護をさらに適正化—社保審・介護給付費分科会(1)
介護保険リハビリのアウトカム評価をどう考えていくか、高齢者は「リハビリ効果出にくい」点考慮を—社保審・介護給付費分科会(2)
通所サービスの介護報酬大規模減算は「事業所等の大規模化」方針に逆行、一般通所介護でも認知症対応力向上—社保審・介護給付費分科会(1)
認知症グループホームでの「医療ニーズ対応」力強化をどう図るか、定期巡回と夜間訪問との統合は2027年度目指す—社保審・介護給付費分科会
2024年度介護報酬改定論議スタート、地域包括ケアシステム深化・介護人材確保などがサービス共通の重要論点—社保審・介護給付費分科会
介護ロボット・助手等導入で「質を下げずに介護従事者の負担軽減」が可能、人員配置基準緩和は慎重に—社保審・介護給付費分科会(2)
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換





