急性期病院の集約化・重点化、「病院経営の維持、医療の質の確保」等に加え「医師の診療科偏在の是正」も期待できる—医師偏在対策等検討会
2024.10.31.(木)
医師の地域偏在だけでなく、「診療科偏在」、とりわけ「外科医の確保、増員」が大きな課題となっている。その背景の1つとして「急性期病院が多く、外科医が散在してしまい、1施設当たりの外科医が少なく、結果、個々の外科医の負担が過重になっている」ことがあげられる—。
そこで、急性期病院の集約化・重点化を進めることで「1施設当たりの外科医の増員→個々の外科医の負担軽減」を図ることが重要ではないか。急性期病院の集約化・重点化は「病院経営の維持」「医療の質の確保・向上」面から議論されているが、さらに「外科医の確保、医師の診療科偏在の是正」効果も期待できる—。
10月30日に開催された「医師養成過程を通じた医師の偏在対策等に関する検討会」(以下、偏在対策検討会)で、こうした議論が行われました。【急性期病院の集約化】論議は「新たな地域医療構想等に関する検討会」を中心に行われており、今回の偏在対策検討会の議論等も報告されます。

10月30日に開催された「第7回 医師養成過程を通じた医師の偏在対策等に関する検討会」
外科医の確保、外科医の負担軽減等のためにも急性期機能の集約化・重点化が必要
Gem Medでも報じているとおり、医師偏在解消に向けた総合的な対策のパッケージの策定論議が進んでいます。
厚生労働省は、8月30日に「近未来健康活躍社会戦略」の中で「医師偏在対策総合パッケージの骨子案」を提示。9月5日には「厚生労働省医師偏在対策推進本部」で総合パッケージに向けた論点を整理しました(関連記事はこちら)。
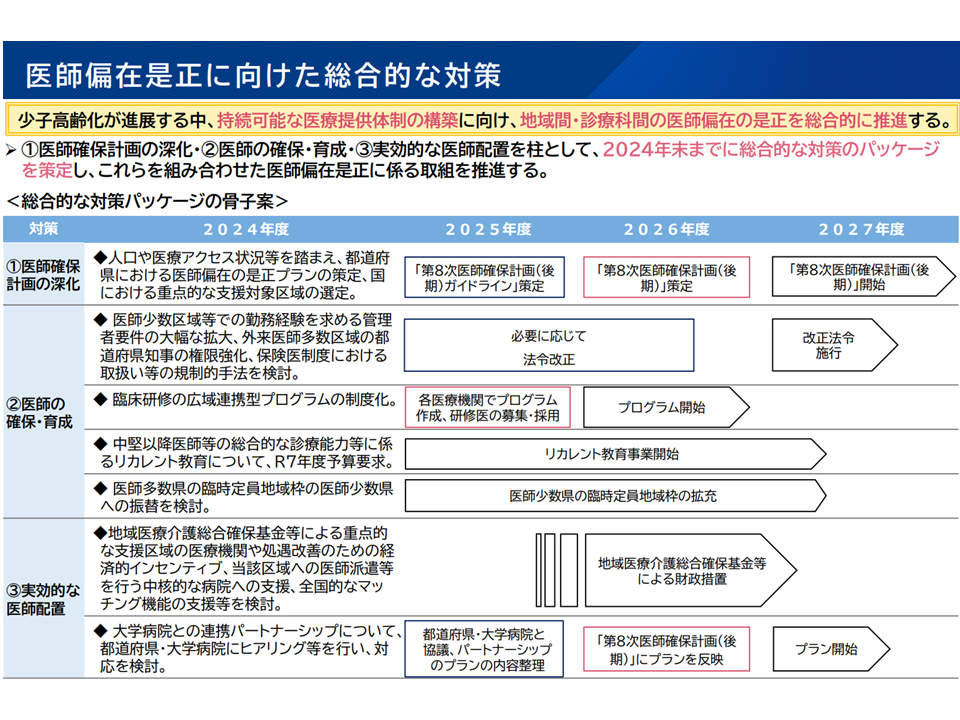
医師偏在対策(近未来健康活躍社会戦略2 240830)
また、「社会保障審議会・医療保険部会」でも医療保険制度で可能な対応の検討が始まっています。
さらに、偏在対策検討会では、「医学入学定員の在り方」(医師多数県で減員→医師少数県へ振り替え)や、「総合診療能力を持つ医師の養成」(総合診療専門医の養成、ベテラン医師へのリカレント教育など)を検討しています。
ところで、医師の偏在は「地域間の偏在」が注目されますが、偏在対策検討会では「診療科間の偏在」も重要検討テーマの1つに据えています(関連記事はこちら)。
この「医師の診療科間偏在」の中で最も注目を集めるのは「外科医不足、外科医が増えていない」という点でしょう。
下図のとおり、外科医は他科医師に比べて増加が芳しくありません(全国ベースでも横ばい)。
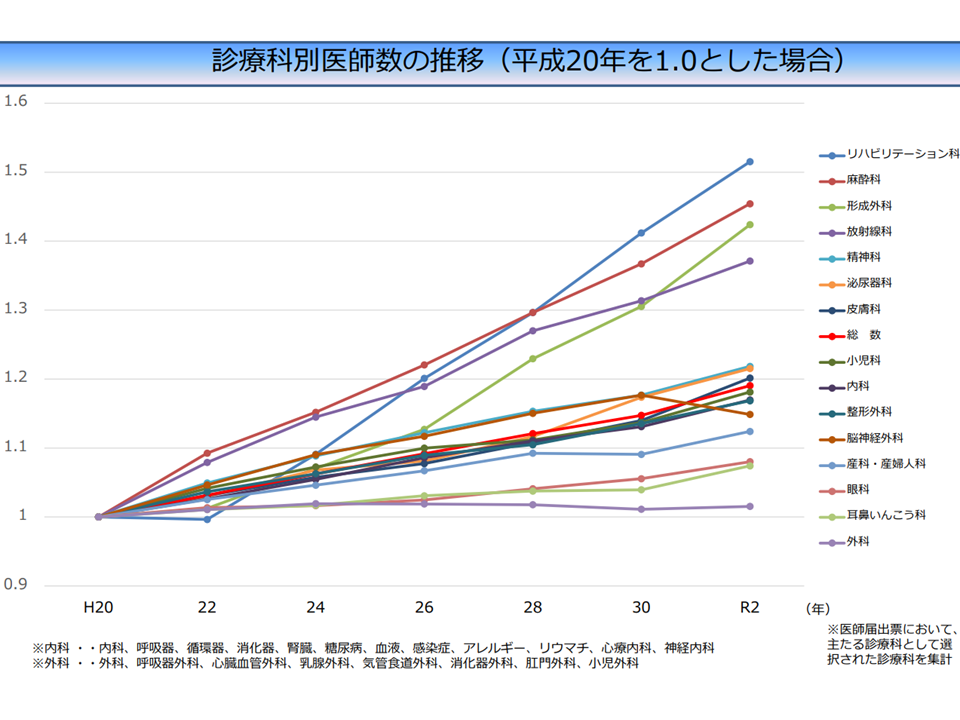
診療科別の医師数の状況(医師偏在対策検討会4 240327)
また日本専門医機構が行った現場医師アンケート等から探ると、この背景には、外科では▼やりがいを感じる▼手技が多い▼生命に直結する—という魅力がある一方で、▼ワークライフバランスの確保が難しい▼将来的に専門性を維持しづらい▼医師が不足しており過酷なイメージがある▼出産、育児、子供の教育に協力的でない—などの理由で「外科を専攻しない」という面があるようです。

基本領域を選択した理由(日本専門医機構調査)(医師偏在対策検討会5 240920)

希望していた基本領域を選択しなかった理由(日本専門医機構調査)(医師偏在対策検討会6 240920)
「外科は激務である」ために医学生や若手医師が敬遠する傾向が伺えますが、この点をさらに掘り下げると「外科医が多くの急性期病院に散在してしまい、結果、1人1人の外科医の負担が大きくなっている」点がありそうです。翻って外科医の負担軽減策を考えると、▼1施設当たりの外科医数を多く確保する必要がある→▼「急性期医療を提供する機能、急性期病院」を集約化・重点化していく必要がある—ことにつながると言えそうです。
この「急性期病院の集約化・重点化」方向は、既に「新たな地域医療構想等に関する検討会」で議論が進んでおり、集約化・重点化によって▼病院経営の維持・向上▼医療の質向上—などの効果も期待できると考えられます。
10月30日の偏在対策検討会には、日本消化器外科学会の調憲理事長(群馬大学大学院医学系研究科総合外科学講座肝胆膵外科教授)と、日本脳神経外科学会の齊藤延人理事長(東京大学医学部脳神経外科教授)が参考人と意見陳述し、外科関連学会サイドも、こうした「急性期病院の集約化・重点化」の必要性・重要性を強く認識していることが明らかになりました。
まず消化器外科学会からは、▼高度な消化器がん手術の成績は症例数と相関している▼ハイボリュームセンター(大腸がん手術件数が年間50件以上など)の方が、それ以外の手術よりも術後成績が良い—ことなどを踏まえて、「日本消化器外科学会、日本内視鏡外科学会技術認定医、日本肝胆膵外科学会高度技能専門医の修練医を多く配置することで、高度な手術経験を短期間で積ませることができ、高度な技術を有する消化器外科医の早期育成を目指す」、つまり「積極的に重点化を目指す」方向が明示されました。
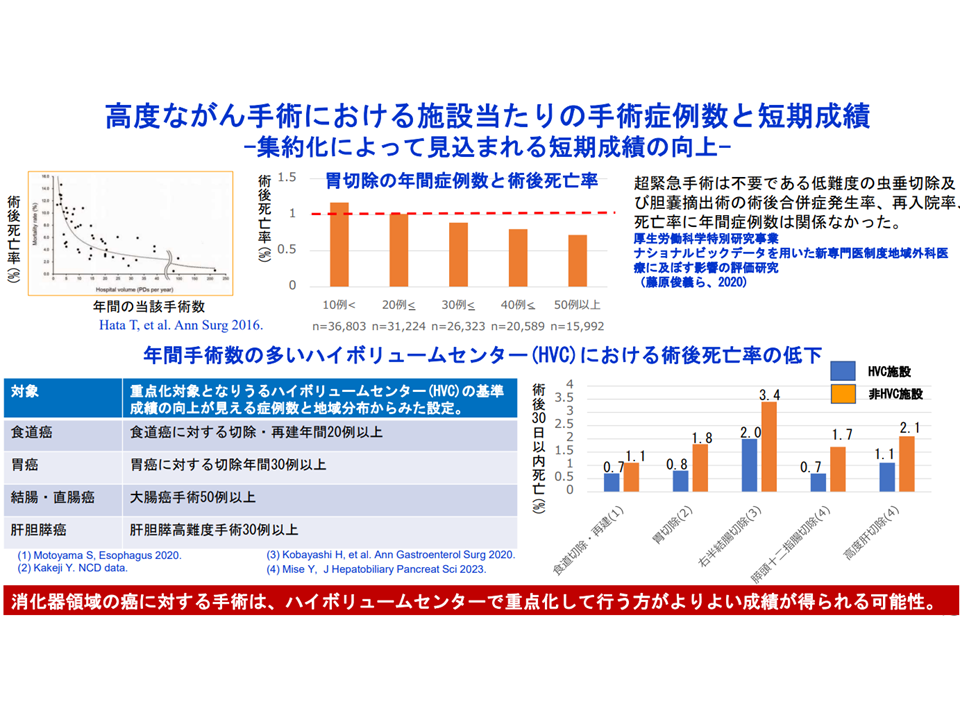
症例数が多いほど(集約化が進むほど)高度な消化器がんの治療成績が良くなる

消化器外科では「高度手術の集約化・重点化」を積極的に進める方針
また、脳神経外科学会からは、「時間との勝負が求められる脳卒中や頭部外傷等の救急対応のために、2次医療圏での脳神経外科医療の均てん化に取り組む」一方で、「膠芽腫やグリオーマなどの脳腫瘍治療においては、症例の基幹施設への集約化によって治療成績の向上が期待できる」とのデータ・考えが示されています。
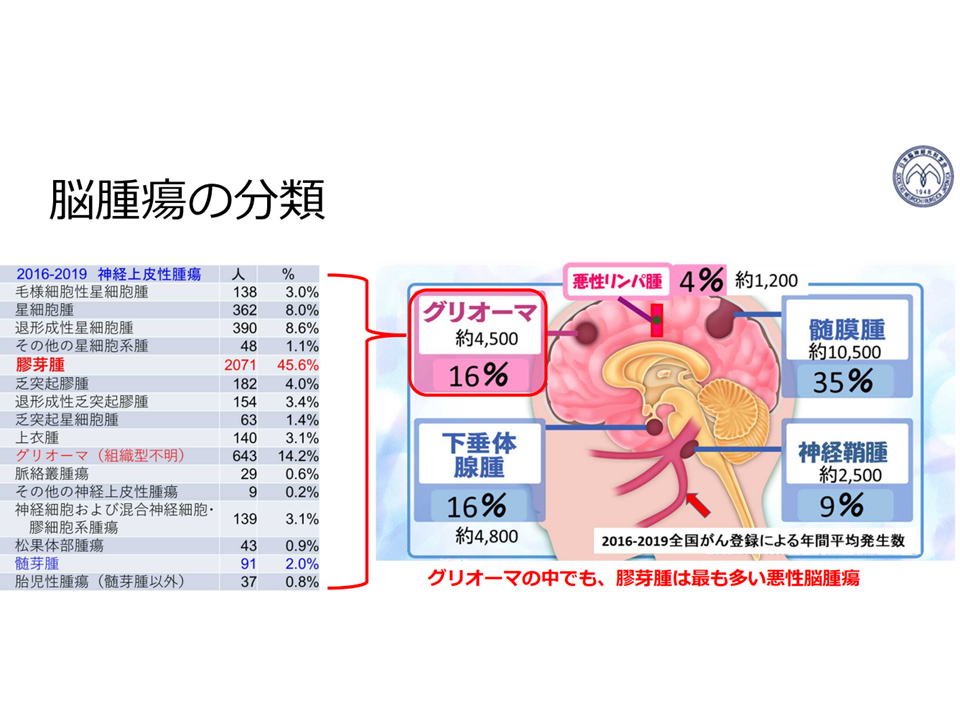
脳腫瘍の分類
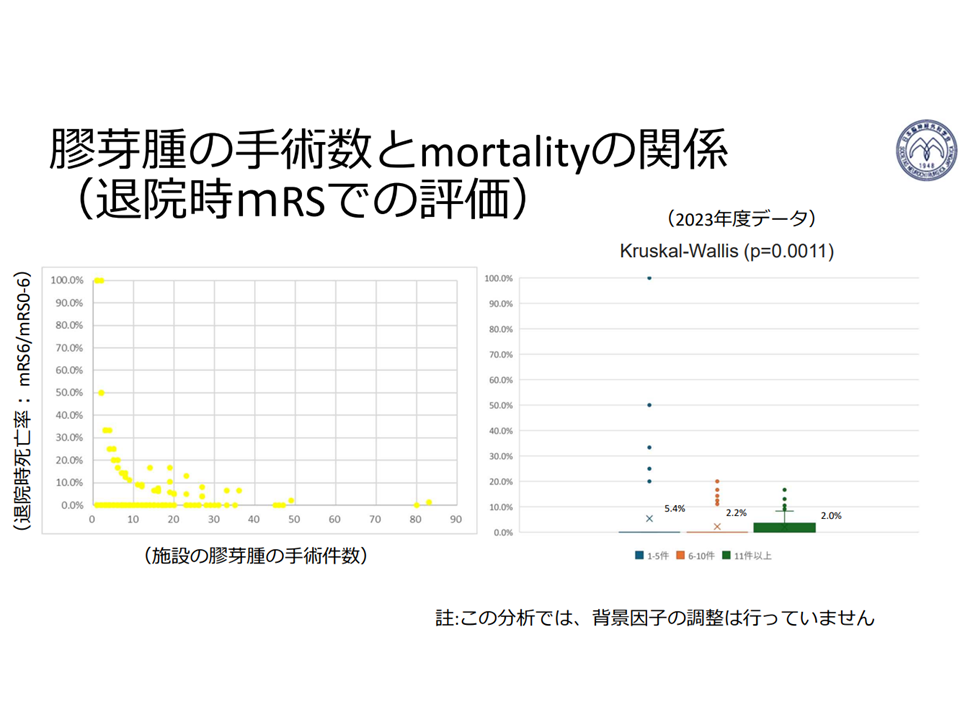
症例数が多いほど(集約化が進むほど)膠芽腫の治療成績が良くなる1
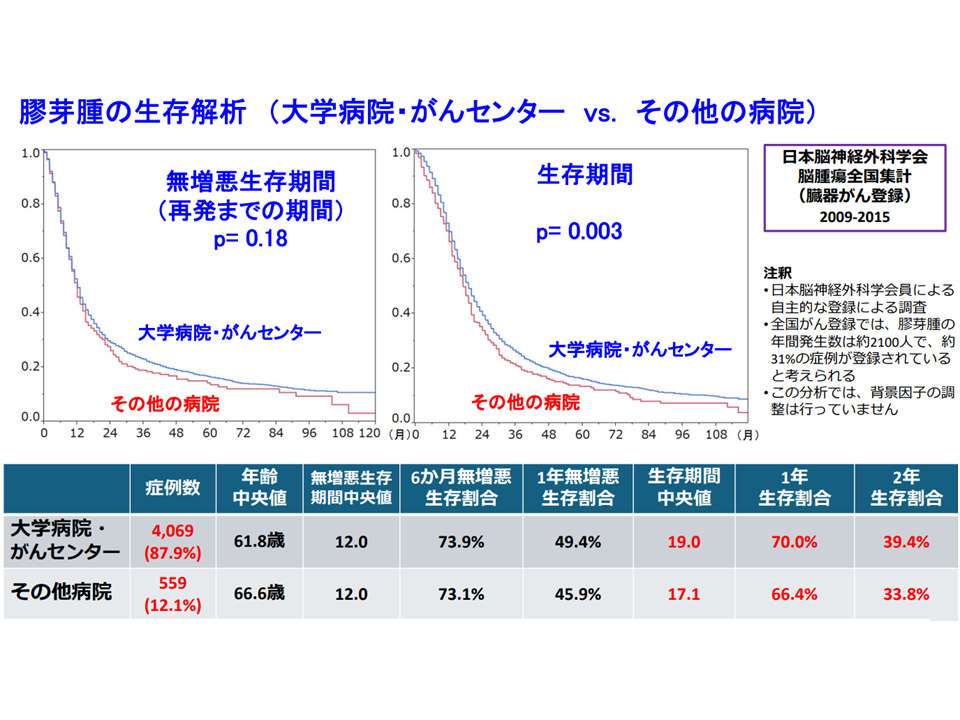
症例数が多いほど(集約化が進むほど)膠芽腫の治療成績が良くなる2
両学会の見解からは、「単純に急性期病院の集約化・重点化を進める」のではなく、例えば▼「脳卒中など、時間との勝負が求める領域」ではアクセスの確保・均てん化が求められる▼がんなど「待てる領域」では集約化・重点化を進めて医療の質を上げる—などの区分けが重要であることが伺えます。さらに、前者の「時間との勝負が求められる領域」では、地域の交通事情なども大きく関係するため、「地域ごとに、どういった集約化・重点化を進めるのかを関係者が慎重に議論していく」ことが重要であると考えられます。
参考人と構成員との討議では、▼外科医が高齢になり「メスを置いた後のキャリア」デザインを明確化することも、外科を志す医師の増加に向けて重要であろう(神野正博構成員:四病院団体協議会(公益社団法人全日本病院協会副会長))▼集約化・重点化を進める手段の1つとして、例えば「ハイボリュームセンターの経済的評価」なども考えられるのではないか(脳神経外科学会・齊藤参考人)▼個別領域だけで考えず、例えば消化器外科と消化器内科が連携し、タスクシフト・シェアすることなども考えていくべき(國土典宏座長代理:国立国際医療研究センター理事長)▼脳卒中治療体制については、t-PA治療などを24時間365日行える「一次脳卒中センター(PSC)」、血栓回収治療などを24時間365日行える「一次脳卒中センターコア施設(PSCコア)」などの役割分担をプロフェッショナルオートノミーで進めているが、それなりの規模が必要で、全領域で進めることは難しい(小笠原邦昭構成員:日本私立医科大学協会)▼急性期機能の集約化・重点化は重要であるが、「それどころではない」という地域もあろう。地域の人口構成や医療資源などを踏まえて丁寧に検討していく必要がある。2004年からの新医師臨床研修制度で大学病院の医師は激減している。これをどう考えるのか(大学に医師を戻す仕組みを考えるのか、別の仕組みを考えるのか)、待ったなしの検討テーマである(横手幸太郎構成員:国立大学病院長会議特任委員)―などの意見が出されました。
他方、自治体サイドからは「急性期病院の集約化・重点化、そのための基準作りは重要であるが、都会と地方を一律に考えた基準設定は好ましくない。地域における専門医育成の必要性なども考慮すべき」との声も出ています。
いずれも非常に重要で、頷けるところの多い意見・見解と言えます。厚労省は、こうした議論を、【急性期病院の集約化】を検討している「新たな地域医療構想等に関する検討会」に報告。そこでの議論も踏まえて、改めて「診療科偏在の解消」論議を発展させていくことになります。
また、両学会ともに「医師の働き方改革」「女性医師の活躍」「外科の評価充実」「医師へのインセンティブ」(業務量などに見合った給与の確保等)などを進めていることも強調。これらが複合的に組み合わさることで「外科医のイメージアップ→外科医の増員→日本国民の健康・生命維持」が可能になると期待されます。
この点については、例えば▼手術点数は引き上げられてきているが、それが現場医師の給与にまでは反映されてこない。報酬以外のインセンティブも検討すべき(消化器学会・調参考人)▼2024年度診療報酬改定で「処置・手術の【休日加算1】、【時間外加算1】、【深夜加算1】について、『交代勤務制+時間外等の手当等支給』または『チーム制導入+時間外等の手当等支給』のいずれか実施」が要件化された(2026年5月末までの経過措置あり)。消化器学会でも、加算増収分を医師の給与等に反映させることを求めているが、病院運営の経費などに回ってしまうことが多いようだ。「加算増収分を医師の給与等に反映させる」べきことを厚労省からも強くメッセージを出してほしい(消化器外科学会)▼給与水準だけでなく、女性医師には「執刀させてもらえない」「周辺業務を押し付けられる」などの不満・不安もあるのではないか。そうした点も細かく見ていくべき(木戸道子構成員:日本赤十字社医療センター第一産婦人科部長)—などの声が出ており、別の検討の場(中央社会保険医療協議会、医師働き方改革の推進に関する検討会など)にも伝達されることになるでしょう。
2026年度も「医師多数県の医学部定員を減じ、医師少数県の医学部に振り向ける」方針
10月30日の偏在対策検討会では、「2026年度の医学部入学定員」も議題としています。
日本全体で見れば、現在の医学部入学定員を維持すれば2029年頃から医師『過剰』になる」ことが明らかになっており、「臨時定員枠を徐々に縮小していく」方向が確認されています(関連記事はこちら)。一方、「医師の地域偏在が解消していない」点、「急激な定員減は地域医療提供体制や大学医学部・病院、医学部入学を志す高等学校生等に大きな影響を及ぼしてしまう」ため、来年度(2025年度)には、次のように医学部入学定員(うち臨時定員枠)を見直すことが決定しています(関連記事はこちら)。
(1)医師多数県での対応方針
→原則として2024年度の臨時定員地域枠に0.8を乗じたうえで、必要に応じて(3)の対応を行う(つまり2割減(1)+α(3)とする)
(2)医師少数県での対応方針
→教育・研修体制が維持される範囲内で、医師多数県から削減等した定員数分((1))を活用して、原則として2024年度よりも増員の意向がある場合には、その意向に沿った配分を行う(増員を認める)
(3)残余臨時定員の調整
→上記(1)(2)の対応を行った結果、「2025年度の臨時定員総数」<「2024年度の臨時定員総数」となる場合には、「2025年度の臨時定員総数=2024年度の臨時定員総数」となる範囲内で、「恒久定員100名あたり、恒久定員内地域枠を4名以上設置している」など、更なる県内の偏在是正が必要な都道府県について次の調整を行う
▼医師多数県では、例えば2024年度臨時定員地域枠の1割など「一部の意向」を復元する(上述(1)の+α)
▼医師少数区域のある医師中程度県では、2024年度からの増員意向がある場合、「医師少数区域等に従事する枠となっているか」など、地域枠の趣旨の範囲内で配分を行う
▼臨時定員研究医枠について、2024年度からの増員意向がある場合には、その趣旨の範囲内で配分を行う
今後、2026年度の医学部入学定員(臨時定員枠)を詰めていきますが、厚労省は次のような検討方針案を提示しました。
▽2026年度の医学部定員は、今年度(2024年度)の医学部総定員数を上限とし、2025年度の臨時定員の枠組み(上記)を暫定的に維持する
▽その上で2026年度の臨時定員では、「医師確保計画策定ガイドライン」で示されている方針を踏まえ、次の対応を行った上で「地域における医師の確保に真に必要な範囲で臨時定員の設置」を認める
▼国は各都道府県に対し、安定した医師確保のため積極的に恒久定員内への地域枠・地元出身者枠の設置についての大学との調整を促す
▼国は都道府県に対し、確保すべき医師数(例えば臨床研修や臨床研修修了後の時点で確保するべき人数等)を検討した上で、当該都道府県に所在する大学の「地域枠入学でない医師」が臨床研修や臨床研修修了後に当該都道府県で勤務する割合等も踏まえ、真に必要な地域枠数の検討を促す
▼国で「臨時定員全体の必要性」、「当該都道府県の医師確保計画の進捗状況や地域枠医師の配置・運用状況、医師養成過程における教育・研修環境の体制、医学部定員の欠員状況」などを慎重かつ丁寧に精査する。
▼必要に応じ、臨時定員を希望する都道府県・大学に対し、臨時定員の必要性について有識者も含めた検討の場でヒアリング等を実施する
▽2026年度の医学部臨時定員の配分については、医師の地域間、診療科間、病院・診療所間の偏在是正を図るため、「医師偏在対策総合パッケージ」に関する具体的な議論や内容を注視しながら、医師偏在対策検討会で引き続き議論を行う
この大方針案に対しては「医師偏在対策を優先すべきである、医師偏在対策が策定・実行されない中で医学部入学定員を見直す(減じる)べきではない」(神野構成員)との注文もついており、遠藤久夫座長(学習院大学長)が「座長預かりとし、大方針案を再度議論するかを調整したい」とコメントしています。もっとも、上記大方針案は「医学部定員減」には直結しないため、概ね、この大方針案に沿って「具体的な臨時定員枠設定の考え方」、上記の「2025年度の考え方」の進化・修正(医師多数県の定員をより減らし、医師少数県へより多く配分するのか、など)を検討していくことになりそうです。
【関連記事】
新たな地域医療構想、病院機能を【急性期病院】と報告できる病院を医療内容や病院数等で絞り込み、集約化促す—新地域医療構想検討会(1)
医師偏在是正に向けた「規制的手法」に賛否両論、外来医師多数区域での新規開業をより強く制限すべきか—新地域医療構想検討会(1)
医師偏在是正に向け、「医師多数県の医学部定員減→医師少数県へ振り替え」「総合診療能力を持つ医師養成」など進めよ—医師偏在対策等検討会
「医療保険制度での医師偏在対策」論議スタート、「保険料を保険給付『以外』に支弁する」ことに異論も—社保審・医療保険部会
医師偏在対策の総合パッケージ策定に向け、「インセンティブ」と「規制的手法」との組み合わせを検討—社保審・医療部会(1)





