2023年度以降の医学部入学定員、「地域枠の恒久定員への組み込み」を含めて検討―医師需給分科会(1)
2020.9.1.(火)
現在の高等学校2年生が主な対象者となる「2022年度の医学部入学定員」について、現在の水準・考え方を維持する―。
2023年度以降の医学部入学定員については、将来の「医師過剰」(早ければ2029年、遅くとも2032年以降に医師過剰となる)を踏まえて、「臨時定員増の縮小・廃止方向」を考えていくが、医師の地域偏在是正を進めるために、併せて「地域枠の恒久定員への組み込み」とセットで議論していく―。
8月31日に開催された「医師需給分科会」(「医療従事者の需給に関する検討会」の下部組織)で、こういった方針が固められました。
なお、「地域枠・地元枠の定義」「地域枠からの離脱」に関する議論も行われており、これらは別稿でお伝えします。

8月31日に開催された、「第35回 医療従事者の需給に関する検討会 医師需給分科会」(新型コロナウイルス感染症の影響を踏まえ、委員の多くはオンライン参加)
目次
2022年度の入学定員は、現在の水準・考え方を維持
医師需給分科会は、名称どおり「医師の需要と供給について科学的な分析を行い、医師の養成数を考える」検討会です。医師の養成数が少なすぎれば、国民に十分な医療提供を行うことができず、逆に多すぎれば、「医療費が高騰しかねない」「医師の生活確保が困難となりかねない」といった問題が生じることになります。
このため、医療需要が将来どのように変化するのか(人口減で医療需要が少なくなれば、医師の必要数も少なくなる)、医師の労働環境はどのように変化するのか(医師の働き方改革が求められれば、医師の必要数は多くなる)などを科学的に推計し、ニーズに対し過不足なく医療サービスが提供されるように医師養成数(つまり医学部入学定員)を調整していく必要があるのです。
医学部入学定員の考え方について、我が国の人口が減少していくことを踏まえ「将来的には抑制していく」方向が固まりつつありますが、2021年度の入学者分までは「地域偏在を是正するための臨時増を各都道府県について認める」こととなっています。その後(つまり2022年度の入学者以降)については未確定で、2022年度の医学部入学を目指す人(現在の高等学校2年生)の進路決定に資するよう「今春(2020年春)までに2022年度の医学部入学定員の在り方」を決める必要がありましたが、新型コロナウイルス感染症の影響で医師需給分科会の議論がストップしてしまいました(関連記事はこちらとこちらとこちら)。
この点について医師需給分科会は、2022年度の医学部入学定員は「2020・21年度と同様の方法」(つまり、地域偏在を是正するための臨時増を各都道府県について認める)とすることを決定しました。今から議論をした場合、大学受験を間近に控えた高等学校3年生になってから、「急遽、医学部の入学定員を大幅削減することになりました」と伝えなければならない可能性があり、これは受験生にとって余りに酷であるためです(競争率が急騰する可能性あり)。
あわせて、後述するように来春(2021年春)に向けて「2023年度以降の医学部入学定員の在り方を検討していく」方針も固めています。
最新データを踏まえ医師需給を推計、早ければ2029年、遅くとも32年以降に医師過剰に
上述のとおり、「将来的には抑制していく」方向が固まりつつあります。これは、人口減少社会に入っている我が国では、将来的に「医療需要が減少」し、「医師過剰」になることが分かっているためです。
8月31日の医師需給分科会には、この根拠となる「医師の需給推計」の最新版が提示されています。そこでは、次のような状況が分かり、現在の医学部入学定員を続ければ「早晩、医師過剰になる」ことが再確認されています。
▼医師の時間外労働を年間960時間以下(医師働き方改革のA水準)程度にした場合には、2029年頃に約36万人で医師の需要と供給が均衡し、その後は医師過剰となる(従前の推計に比べて均衡および医師過剰となる事態の発生が1年遅れる)
▼医師の時間外労働を年間720時間以下(一般労働者と同水準)程度にした場合には、2032年頃に約36.6万人で医師の需要と供給が均衡し、その後は医師過剰となる(同1年早まる)
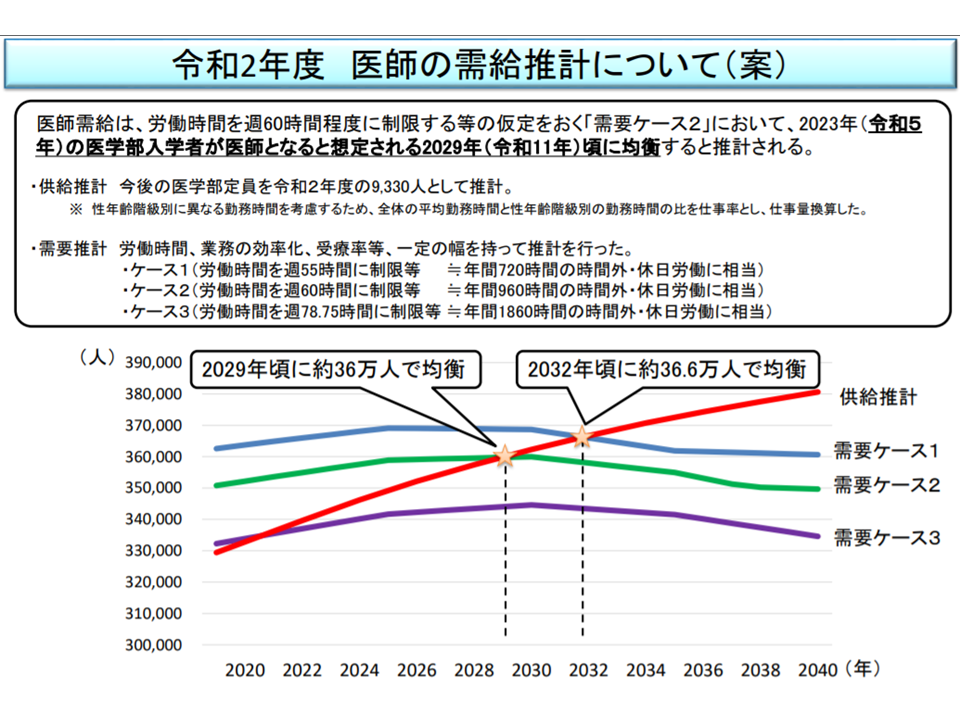
医師需給の最新推計によれば、早ければ2029年、遅くとも2032年に医師の需要と供給が均衡し、以後「医師過剰」となる(医師需給分科会(1)3 200831)
医師需給は、「医師の供給数」と「医師の需要数」とを日本全国ベースで推計されます。供給数については、▼我が国の医学部(2020年度の定員9330人を維持すると仮定)を卒業し、医師国家試験に合格する者の数▼海外の医学部を卒業し、我が国の医師国家試験に合格する者の数―をもとに「就業率」などを考慮して推計します。
需要数については、臨床に従事する医師、研究に従事する医師などの必要数を、人口動態や傷病の罹患率などを勘案して推計します。ここで重要となるのが「医師の働き方改革」です。
2024年から勤務医の時間外労働が「原則、960時間以内」に制限されます(いわゆるA水準)。現在の医療提供体制は、勤務医の超過重労働によって支えられていますが、医師の健康・生命を確保する必要があるためです。もっとも、救急医療などを担う病院(B水準)、高度な医療技術獲得を目指す医師が所属する病院(C水準)では、例外的に「1860時間以内」までの時間外労働が可能となります(関連記事はこちらとこちら)。こうした「医師の働き方改革」は、「現在よりも医師の労働時間を短くする」ことを目指すもので、現在と同程度の医療提供体制を確保するためには「より多くの医師」が必要となります。
厚労省は、この点を勘案して次の3つのケースを設定しています。医師の働き方改革を進め労働時間が短くなる順(ケース3→ケース2→ケース1の順)に「より多くの医師が必要」となります。
▼ケース1:医師の時間外労働上限を一般労働者と同じく年間720時間以下とする(週55時間労働に相当)
▼ケース2:医師の時間外労働上限をA水準の960時間以下とする(週60時間労働に相当)
▼ケース3:医師の時間外労働上限をB・C水準の1860時間以下とする(週78.75時間労働に相当)

医師需給の最新推計においては、医師の働き方改革を加味している(医師需給分科会(1)2 200831)
なお、医師の実際の労働時間については「若手の男性医師でやや減少、40代・50代医師でやや増加、女性医師でやや増加」しており、平準化・均てん化が進んでいることも分かりました。多くの病院で、「医師の働き方改革」(タスクシフト・シェアなど)が一部進んでいると伺えます。
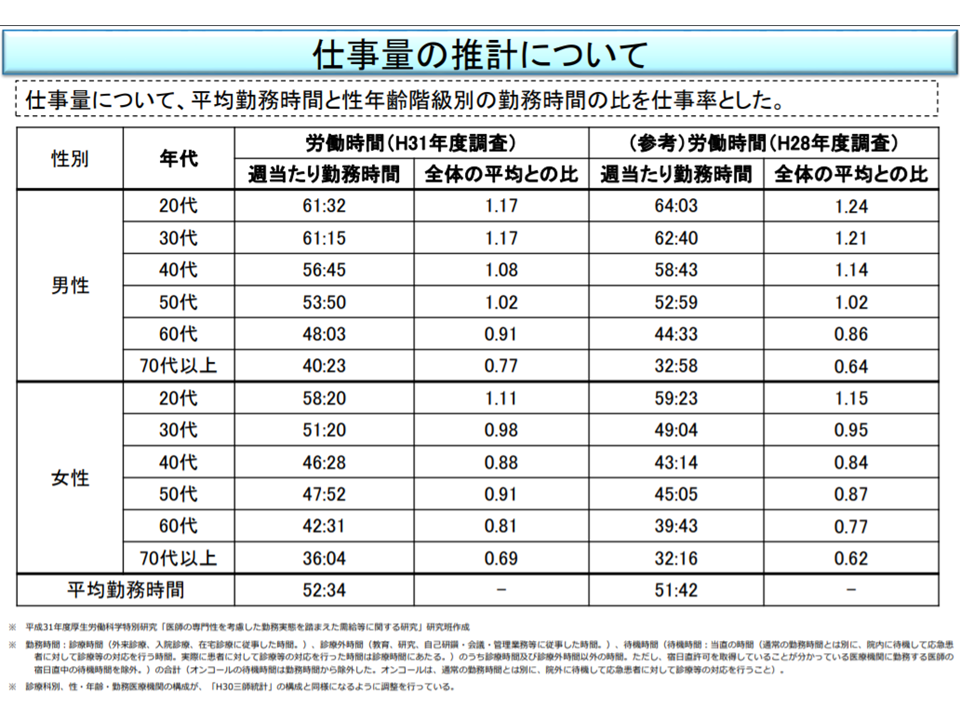
医師需給の最新推計の過程で、医師の労働時間の平準化・均てん化が進んでいることが分かった(医師需給分科会(1)1 200831)
「臨時定員の縮小・廃止」と「地域枠の恒久定員への組み込み」をセットで検討
このように、早ければ2029年、遅くとも2032年には医師の需要と供給が均衡し、その後「医師過剰」になっていくことが明らかなため、医師の養成数(=医学部入学定員)は抑制していく必要があります。将来を無視して、多くの医師養成を続ければ、「苦労して医師になったが、生活がなりたたない」事態が多発してしまう可能性が高いためです。
ところで医学部の入学定員は、▼恒久定員(下図の青色の部分)▼臨時定員(医師確保が必要な地域・診療科のための「暫定増」(下図の黄色の部分)・地域枠などを設定するための「追加増」(下図の赤色の部分))—に分けられます。
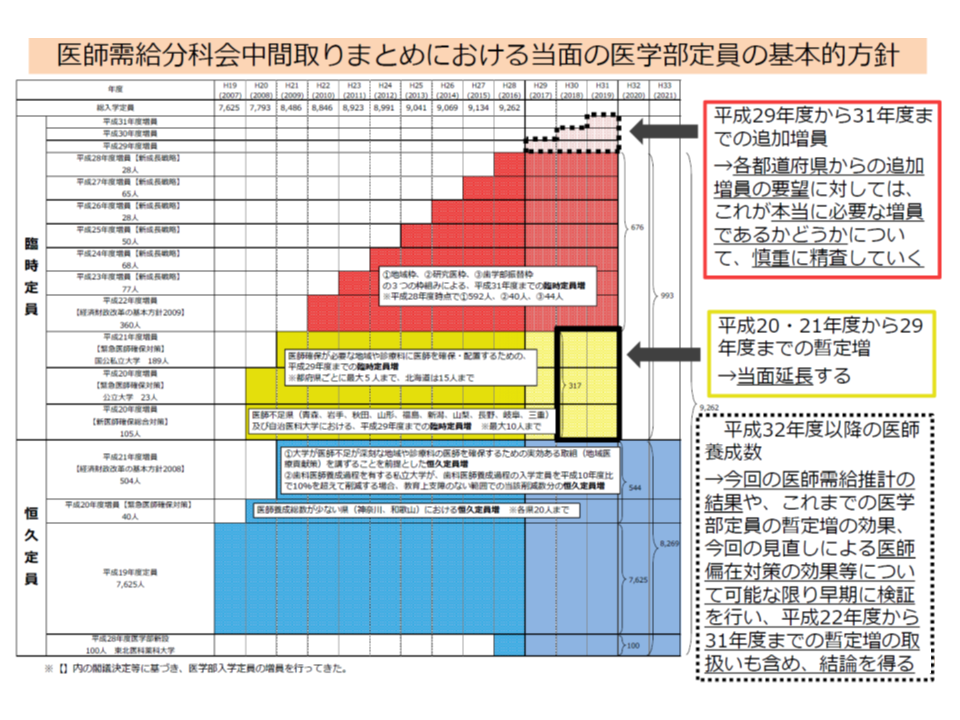
当面の医学部入学定員
2021年度まで、さらに今般の決定(上述)により、2022年度までは、この「恒久定員+臨時定員」の形・水準を維持していくことになっています。医師の地域偏在が大きな問題となり、その是正に向けて「一定程度、医師の養成数を拡大する必要がある」と考えられているためです。
将来の「医師養成数の養成」を考えたとき、臨時定員を縮小してくことが考えられ、これまでに「一度、臨時定員をリセットし、その必要性を改めて考えていく」ことが決まっています。上述した「2023年度以降の医学部入学定員の在り方の検討」は、「2023年度以降に臨時定員をどう考えるか」ということを意味し、縮小や廃止を探っていくことになるでしょう。
ただし、臨時定員の単純な縮小・廃止は、「地域枠が縮小・廃止され、医師の地域偏在が難しくなる」ことにもつながりかねません。上述したように臨時定員は地域枠などを設定するために認められているものだからです。
そこで医師需給分科会では、「2020年度以降、地域の状況を踏まえて、地域枠などを恒久定員の中に組み込んでいく」方向を検討しています(すでに恒久定員に組み込まれている地域枠等もある)。もっとも、一律に「現在の地域枠などを恒久定員に移行する」ものではなく、大学医学部と都道府県とで、「将来、この地域では〇名程度の医師確保が必要であり、そのために地域枠を●名程度設定することが妥当ではないか」という協議を行うことが求められます。
8月31日の医師需給分科会では、新井一構成員(全国医学部長病院長会議元会長、順天堂大学学長)や小川彰構成員(岩手医科大学理事長)らから、「2023年度以降の医学部入学定員・臨時定員の在り方」と「2022年度からの、地域枠の恒久定員への組み込み」とをセットで議論していくべきとの考えが強調され、片峰茂座長(長崎市民病院機構理事長)も了承しています(両者は密接に関連し、切り離した議論はできない)。
なお、医師需給分科会では「地域枠・地元枠等の定義」について新たな考えをまとめており、それは別稿でお伝えします。現在、同じ「地域枠」であっても大学医学部によってまちまちの設定となっており(特定都道府県での従事者要件はどの程度か、奨学金の貸与はあるのかなど)、医学部受験生に分かりやすくする必要があるためです。
ところで、新型コロナウイルス感染症により、医療提供体制にも様々な影響が出ています。例えば、新型コロナウイルス感染症の治療等にかかる医師(感染症専門医)では、労働時間が突発的に長くなっており、仮にこうした状況が長引けば「より多くの医師を確保し、労働の均てん化・標準化を図る」必要があります。
一方、衛生面の向上(手洗いの励行やマスクの着用など)によりその他の感染症(季節性インフルエンザやウイルス性腸炎など)が激減し、また軽症患者の受診が適正化(例えば軽微な症状での救急搬送要請を控えるなど)が生じるなどの「患者の受療行動の変化」、端的に医療ニーズの縮小も生じています。こうした医療機関受診の適正化が継続すれば、「より少ない医師でカバーできる」ことになります。
厚労省では、こうした「新型コロナウイルス感染症が医療提供体制に及ぼす影響」について調査・研究を進め、「今後の医師需給にも影響するのか、影響はしないのか」を判断する考えも示しました。ただし、患者の受療行動の変化には、さまざまな要素が含まれています。前述したような「感染症等の患者減」「受療行動の適正化」がある一方で、「重病のサインであるのに必要な受診を控え、予後が悪化する」ケースもあると考えられるのです。このため精緻かつ定量的な調査・研究は難しく、前述のとおり「医師需給の推計をしなおすべきか」の判断要素を提示するにとどまる見込みです。


【関連記事】
2022年度以降の医学部入学定員、5月までに「地域枠等の在り方」も整理して決定―医師需給分科会
総合診療医の養成・確保で「地域に必要な領域別専門医」数を抑制可能、医師需給分科会で総合診療医の在り方等を議論
2022年度以降の医師養成数論議開始、「海外医学部出身者」も医師供給数にカウント―医師需給分科会
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
医師偏在是正に向け、「若手医師時代に一定期間、中山間地域での勤務を義務付ける」仕組みを検討へ―国と地方の協議の場
医師労働時間短縮計画、兼業・副業先の状況も踏まえて作成を―医師働き方改革推進検討会
医師働き方改革の実現に関し大学病院は「医師引き上げ」せず、地域医療機関の機能分化推進が鍵―厚労省
2018年の【緊急的な取り組み】で超長時間労働の医師はやや減少、残業1920時間以上は8.5%に―厚労省
長時間勤務医の健康確保の代償休息、「予定された休日の確実な確保」でも良しとすべきか―医師働き方改革推進検討会
B・C水準指定の枠組みほぼ固まるが、医療現場の不安など踏まえ「年内決着」を延期―医師働き方改革推進検討会
医師の兼業・副業で労働時間は当然「通算」、面接指導等の健康確保措置は主務病院が担当―医師働き方改革推進検討会
B・C指定に向け、医師労働時間短縮状況を「社労士と医師等」チームが書面・訪問で審査―医師働き方改革推進検討会
高度技能習得や研修医等向けのC水準、「技能獲得のため長時間労働認めよ」との医師の希望が起点―医師働き方改革推進検討会(2)
地域医療確保に必要なB水準病院、機能や時短計画、健康確保措置など7要件クリアで都道府県が指定―医師働き方改革推進検討会(1)
2021年度中に医療機関で「医師労働時間短縮計画」を作成、2022年度から審査―医師働き方改革推進検討会(2)
長時間勤務で疲弊した医師を科学的手法で抽出、産業医面接・就業上の措置につなげる―医師働き方改革推進検討会(1)
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省



