認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2017.7.26.(水)
増加する認知症患者に、適切なBPSD対応や身体合併症の治療を提供するため、急性期病棟である【認知症治療病棟】においてどのような評価の見直しを行うべきか—。
26日に開催された中央社会保険医療協議会の総会では、こういったテーマで議論を行いました(関連記事はこちら)。今後、「認知症」という切り口で、外来や入院などを総合した検討も行われる模様です。

7月26日に開催された、「第357回 中央社会保険医療協議会 総会」
認知症治療病棟、急性期対応を行うが、9割の患者は在院日数61日以上
高齢化の進展に伴い認知症患者が今後も急激に増加していく中では、▼鑑別診断(認知症なのか否か、原因疾患は何か)▼急性期対応(BPSD:精神・行動障害、身体合併症などへの対応)▼慢性期対応(専ら介護保険サービスで対応)―のいずれもが重要となります。例えば、早期の鑑別診断によって適切な治療・ケア方針を立てることが可能となり、BPSDについては急性期の集中的な対応により一定のコントロールが可能になるためです。
この「急性期対応」のうち入院医療を提供するのが【認知症治療病棟】です。診療報酬上、「主に急性期の集中的な治療を要する認知症患者」を入院させる精神病棟と定義され、▽看護(夜間を含めて)▽作業療法士(OT)▽精神保健福祉士(PSW)―といった人員配置の手厚さに応じて、▼認知症治療病棟入院料1(1809-1203点)▼認知症治療病棟入院料2(1316-987点)―のいずれかを届出・算定できます。
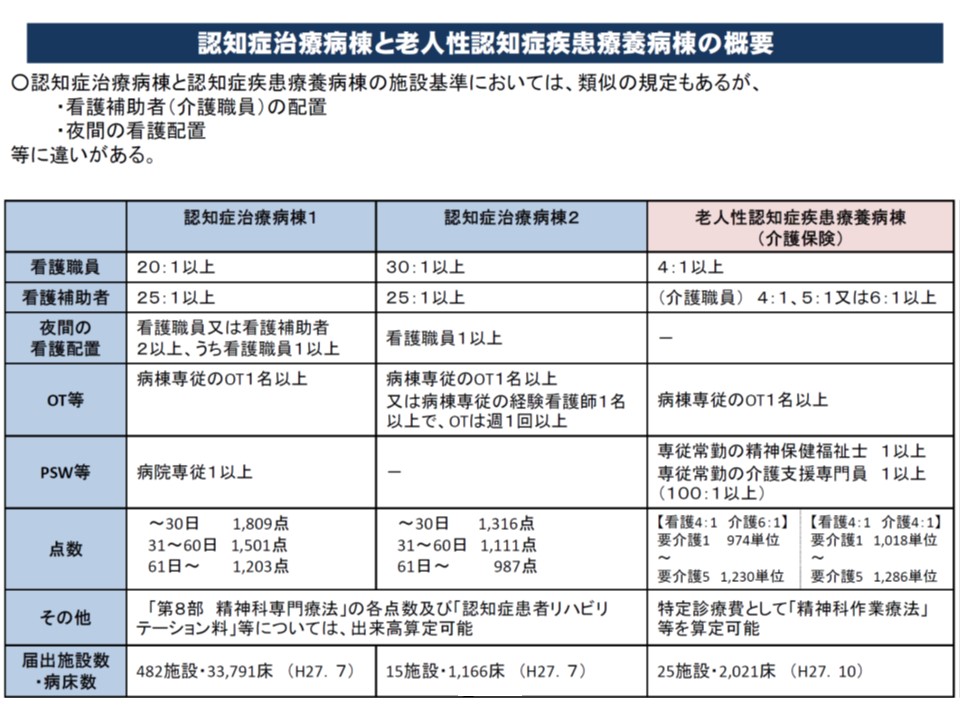
認知症治療病棟(医療保険)と、老人性認知症疾患療養病棟(介護保険)の人員配置など
現在、【認知症治療病棟】でどのような治療・ケアが実施されているのかについて、厚労省保険局医療課の迫井正深課長は、例えば▼精神科専門療法は74.8%のレセプトに出現しており、うち96%がI001『入院精神療法』とI007『精神科作業療法』で占められている▼リハビリテーションが出現するレセプトは2.3%にとどまり、その4割はH007-3『認知症患者リハビリ料』となっている—ことを紹介しました。
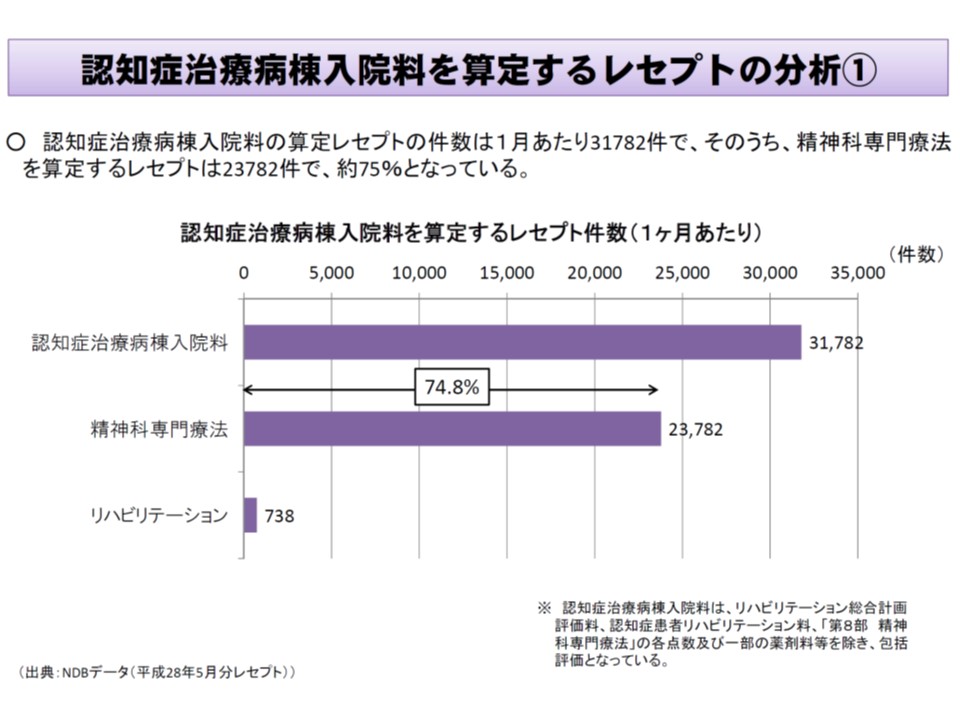
認知症治療病棟の入院患者の75%に精神科専門療法が提供されている
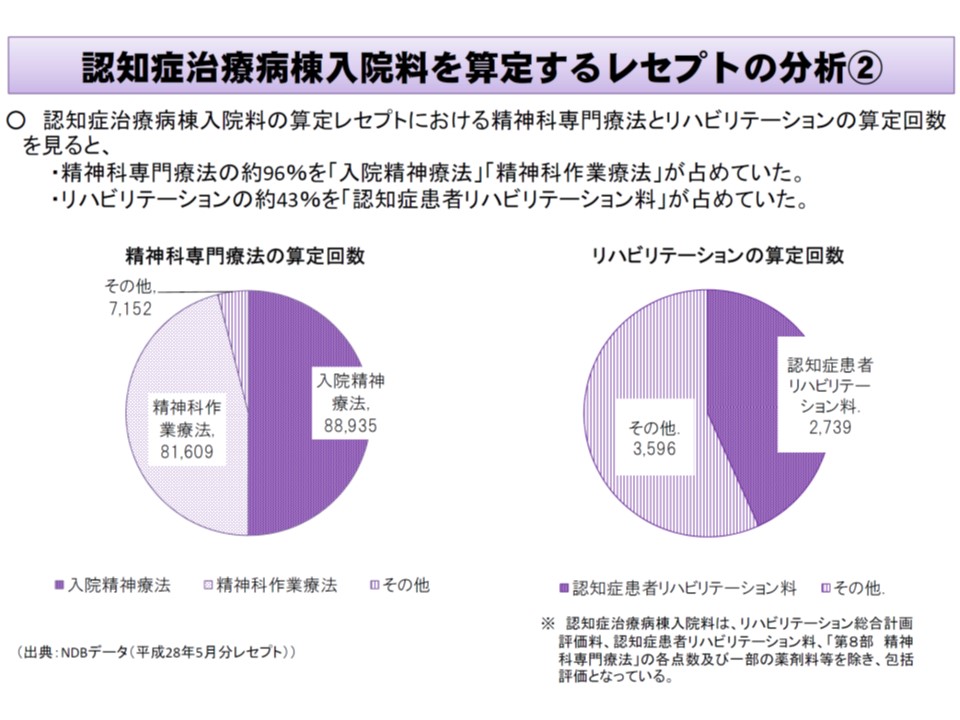
認知症治療病棟の入院患者に対する精神科専門療法、リハビリの提供状況
もっとも認知症治療病棟入院料では、▽精神科専門療法(I001-I016)▽認知症患者リハビリ料▽リハビリ総合計画評価料▽薬剤総合評価調整加算▽人工腎臓―など、一部の診療報酬項目を除き、「包括評価」とされているため、「他の疾患別リハビリなどを実施していない」というわけではない点に留意が必要です。また、包括範囲が広いために、出来高項目を加えた1日当たりの総平均点数(1315点)は、認知症治療病棟入院料のみの平均点数(1242点)と近くなっています。
また入院日数を見ると61日以上が9割を占めており、「早期の集中的な治療」という趣旨に合致しているか、疑問も生じます。

認知症治療病棟の入院患者に対する精神科専門療法、リハビリの提供状況
認知症患者が増加していく中で、【認知症治療病棟】でこれまで以上に効果的な急性期入院医療を提供することが求められます。中医協では、このために2018年度の次期診療報酬改定でどのような対応を行うべきかを議論していきますが、26日の総会には、厚労省から次のような「分析の視点」が示されました。今後、より詳しい調査資料などをもとに具体的な対応方針を検討していくことになります。
▼BPSDや身体合併症を有する認知症患者への対応の在り方
▼入院日数などの実態を踏まえた入退院支援の在り方
▼介護サービスとの円滑な連携の推進
例えば、より詳しい診療内容から「BPSD対応などが十分に行われているのか」、入院日数のより詳しい分析を行い「急性期治療病棟の役割を十分に果たしているのか」などを探っていきます。前者で仮に「十分な対応が行われておらず、その主な原因が広範な包括評価にある」ことなどが明らかになれば、例えば「包括範囲の見直し(一部項目の出来高算定)」や「加算の創設」などが、後者で「入院期間が非常に長く、慢性期病棟などに近くなってしまっている」ことなどが分かれば、例えば「退院支援のインセンティブ(加算など)付与」などが検討の俎上に上がってくる可能性があります。
この点について診療側の猪口雄二委員(全日本病院協会会長)は、「BPSD対策をしっかり行うためにも、61日以降の点数増や、患者の状態に応じた加算などを検討すべき」と要望。同じ診療側の万代恭嗣委員(日本病院会副会長)は、「BPSDの薬剤種類別の治療実績や、身体合併症対応とBPSD対応との関係などを見ることで、例えば『身体合併症を有する認知症高齢者』を一般病棟と精神病棟(認知症治療病棟)のいずれで対応すべきかの判断基準などを検討できる」と提案しています。
また支払側の幸野庄司委員(健康保険組合連合会理事)は、▼認知症治療病棟入院料1(20対1看護)▼認知症治療病棟入院料2(30対1)▼老人性認知症疾患療養病棟(介護保険適用、慢性期の治療・ケアを担う)―のそれぞれについて、どのような患者が入院しているのかを見た上で、現在の施設基準や上記視点を検討する必要がある、とコメントしました。上記の「介護サービスとの連携」にも関連する指摘と言えます。
【老人性認知症疾患療養病棟】は介護療養病棟の1類型という位置づけで、次のような状況が明らかになっています。
▼平均在院日数500日未満が30.4%、500日以上1000日未満が34.8%、1000日以上2000日未満が26.1%、2000日以上が8.7%(500日超が7割)
▼在院日数6か月未満の入院患者は21.0%、6か月以上1年未満が16.4%、1年以上が62.6%
▼49.2%の患者でBPSDに対する薬物療法が必要であり、59.6%の患者で身体合併症がある

老人性認知症疾患療養病棟では、BPSDの薬物治療などが必要な患者が、極めて長期間入院している
▼64歳未満の患者は1.5%、65-74歳が11.9%、75-84歳が34.5%、85歳以上が52.1%
▼要介護1が2.6%、要介護2が6.4%、要介護3が16.9%、要介護4が30.3%、要介護5が43.5%(要介護4以上が7割超)
▼認知症高齢者の日常生活自立度で、自立が0.1%、I・IIa・IIb(誰かが注意すれば自立など)が3.4%、IIIa(主に日中に介護が必要)が22.4%、IIIb(夜間にも介護が必要)が8.1%、IV(常に介護が必要)が31.1%、M(専門医療が必要)が35.0%
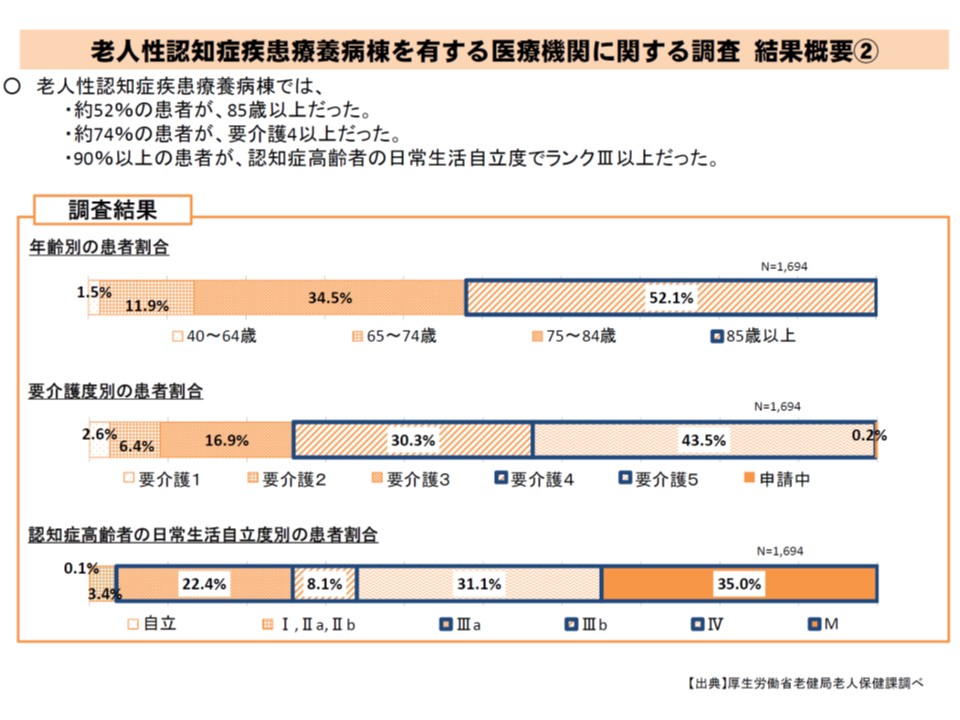
老人性認知症疾患療養病棟には、要介護度が高く、重度の認知症患者が多く入院している
なお、介護療養病棟は今後、段階的に(2018年度から6年間)「介護医療院」などへ転換することが求められますが、【老人性認知症疾患療養病棟】については、一般の介護療養と機能が異なるため、「認知症高齢者に引き続き精神科専門医療が提供できるよう配慮すべき」との意見が、療養病床の在り方等に関する特別部会でまとまっています。転換に関する議論は社会保障審議会・介護給付費分科会で行われますが、猪口委員からは「専門的な認知症医療を提供できる体制を確保しなければいけない」との要望が上がっています。
急性心不全患者に対する体循環補助ポンプを保険収載
26日の中医協総会では、次の医療機器に関する保険収載を承認したほか、先進医療3件が報告されました。
【新規医療機器(2017年9月保険収載予定)】
▼心原性ショックなどの薬物療法抵抗性の急性心不全に対し、体循環を補助する『IMPELLA補助循環用ポンプカテーテル』(259万円)
【先進医療】
▼子宮体がんに対する腹腔鏡下傍大動脈リンパ節郭清術(大阪医科大学附属病院)
▼局所限局性前立腺がん中リスク症例に対する陽子線療法(筑波大学附属病院)
▼高リスク群神経芽腫に131I-MIBGを用いた内照射療法(金沢大学附属病院)
【関連記事】
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会
【16年度改定答申・速報1】7対1の重症患者割合は25%で決着、病棟群単位は18年3月まで―中医協総会
【16年度改定答申・速報2】専従の退院支援職員配置など評価する「退院支援加算1」、一般600点、療養1200点―中医協総会





