地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
2017.5.17.(水)
7対1入院基本料を算定している病院と、そうでない病院とで、地域包括ケア病棟への入棟患者の状況を比較すると、7対1のない病院では「他院からの転院患者」が9割以上となっている病院が多く、地域における医療連携が進んでいると考えられる—。
17日に開かれた中央社会保険医療協議会の総会では、このように読める資料が厚生労働省から提示されました。7対1のない病院は中小規模病院に多いことから、こうした点を踏まえ診療側委員は「中小規模の病院で地域包括ケア病棟を設置することが望ましく、点数を有利に設定すべき」旨の見解も示しています。
目次
7対1を持たない中小病院では、地域包括ケア病棟を地域医療連携に活用
17日の中医協総会では、2018年度診療報酬改定に向けて▼地域包括ケア病棟入院料(入院医療管理料含む、以下同じ)▼回復期リハビリテーション病棟入院料―を議題にしました。入院医療については4回の議論を行っており、「入院についての論議第1ラウンド」が終了した格好です(関連記事はこちら(入院医療3)とこちら(入院医療2)とこちら(入院医療1))。
地域包括ケア病棟は、2014年度診療報酬改定で(1)急性期からの受け入れ(2)在宅・生活復帰支援(3)緊急時の受け入れ―の3機能を持つ病棟として新設されました。従前の亜急性期病床から発展してきたものです(関連記事はこちら)。
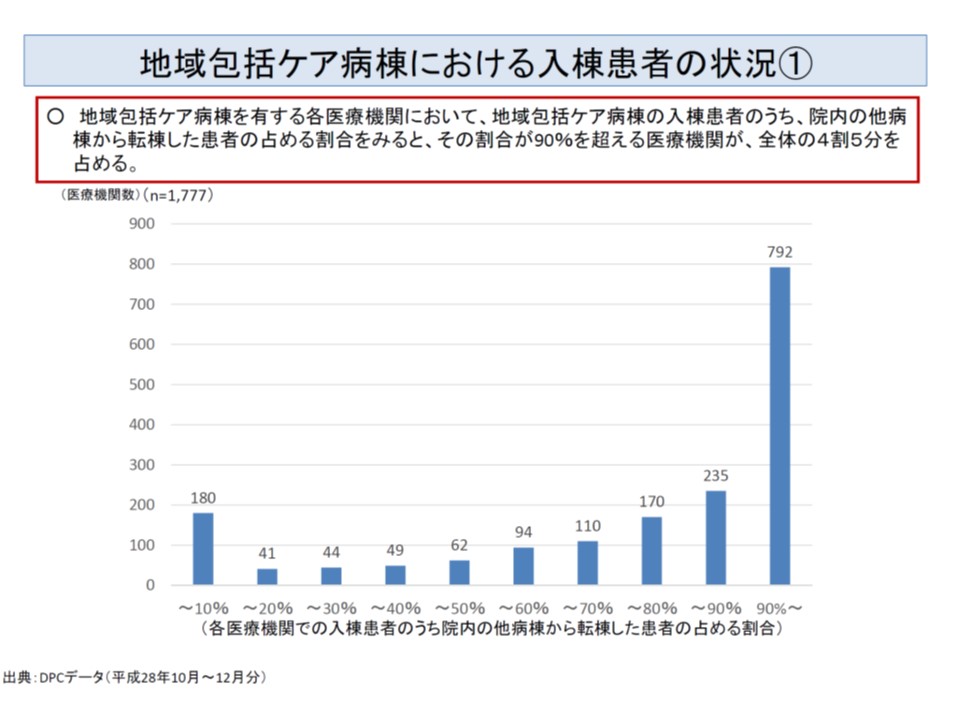
厚生労働省保険局医療課の迫井正深課長は、地域包括ケア病棟の入棟元(どこから入院してきたのか)を分析したところ、「半数弱(44.6%)の病院では9割の患者が『自院の他病棟から』(つまり転棟患者)である」一方、「一部の病院では、転棟患者が1割以下(他病院からの転院が9割以上)である」ことが分かったと報告しました。
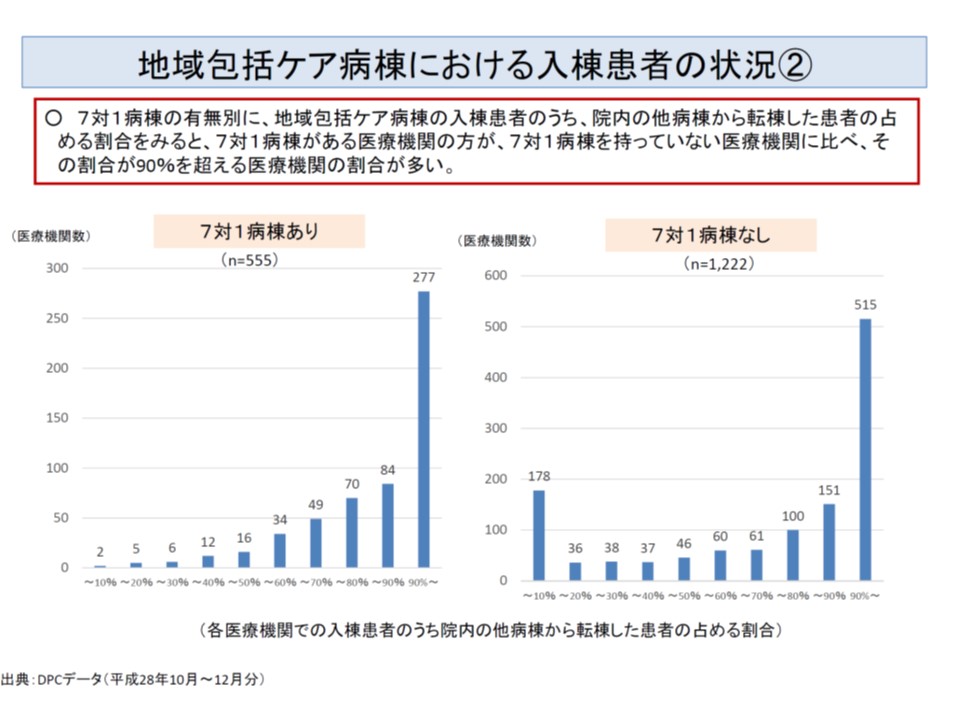
これを【7対1病棟のある病院】と【7対1病棟のない病院】とで比較してみると、「転倒患者が1割以下(他病院からの転院が9割以上)の病院は、ほぼ【7対1病棟のない病院】である」ことが明確になっています。
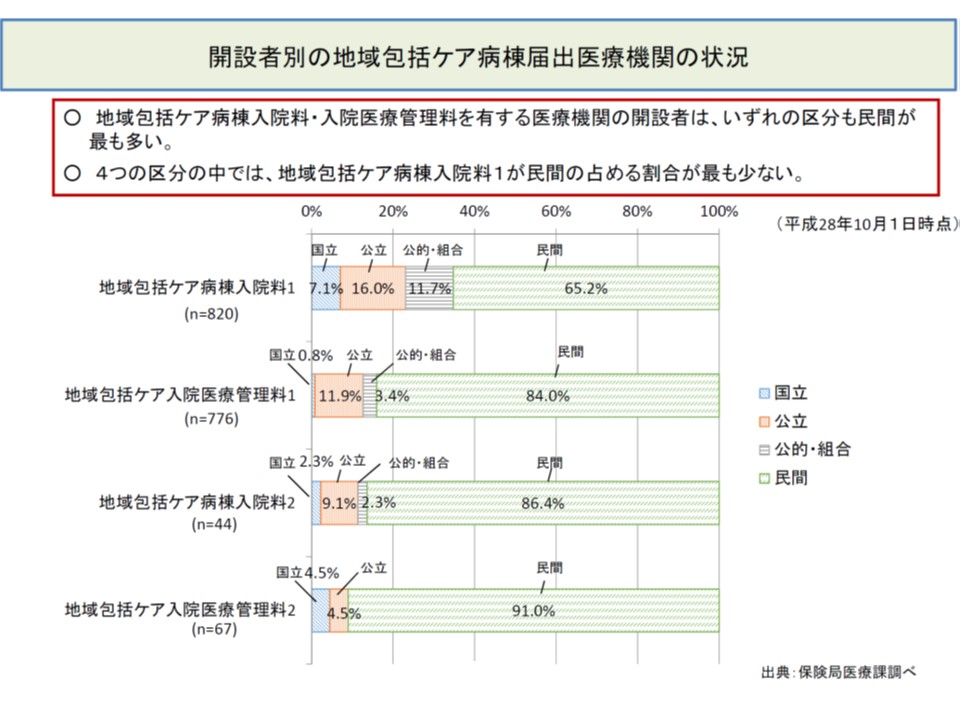
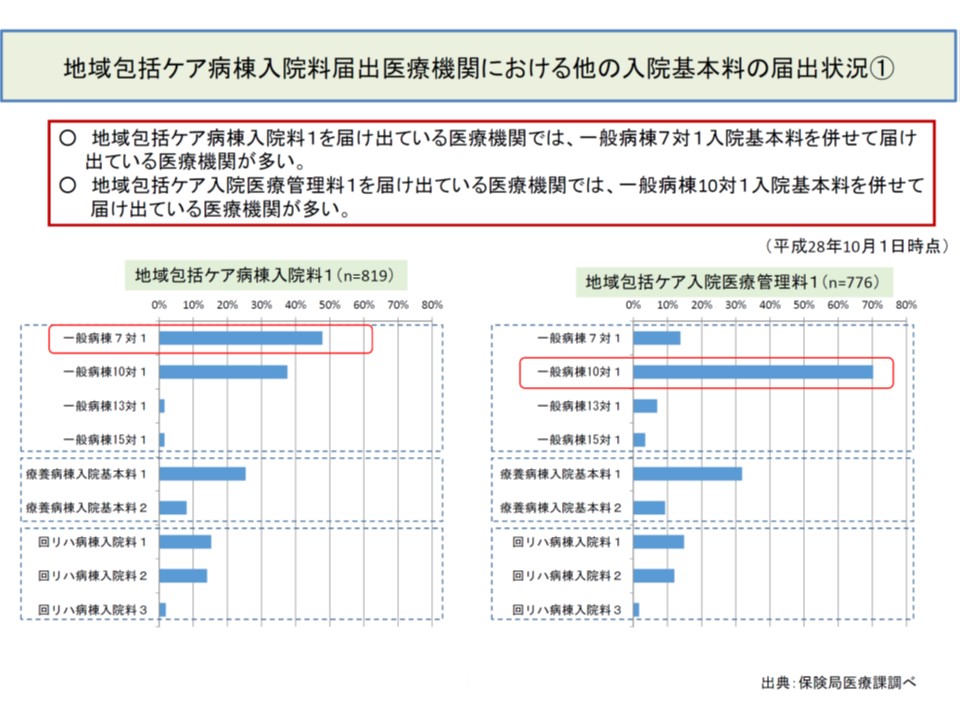
さらに開設者別に地域包括ケア病棟の届け出状況を見ると、地域包括ケア病棟入院料1では、他(入院料2や入院医療管理料)に比べて、▼国立▼公立▼公的・組合—の割合が高くなっています。また、地域包括ケア病棟入院料1を届け出る病院では、7対1入院基本料と組み合わせている割合も高くなっています。
ここから、▼大規模な急性期病院(7対1病院)では、主に「自院の急性期後の患者受け入れ」に地域包括ケア病棟を活用する▼中小規模の病院では、「他院からの急性期後患者の受け入れ」にも活用する—という大きな傾向があるようにも見えます。そう考えれば、後者(7対1病棟のない病院)では、より「地域医療連携」を意識していると見ることもできそうです。
診療側の松本純一委員(日本医師会常任理事)は、こうしたデータを踏まえて「大病院と中小病院で地域包括ケア病棟の使い方が異なるようで、診療報酬上の評価も変えるべきではないか。中小病院で算定しやすくし、高度急性期機能を持つ病院では制約を設ける必要がある」と主張。また同じく診療側の猪口雄二委員(全日本病院協会副会長)も「地域包括ケアシステムの構築に資する評価を行うべき(つまり他院からの転院患者の受け入れ機能の評価)」と提案しています。今後、「開設者別・規模別」にさらなる分析が行われる予定です。
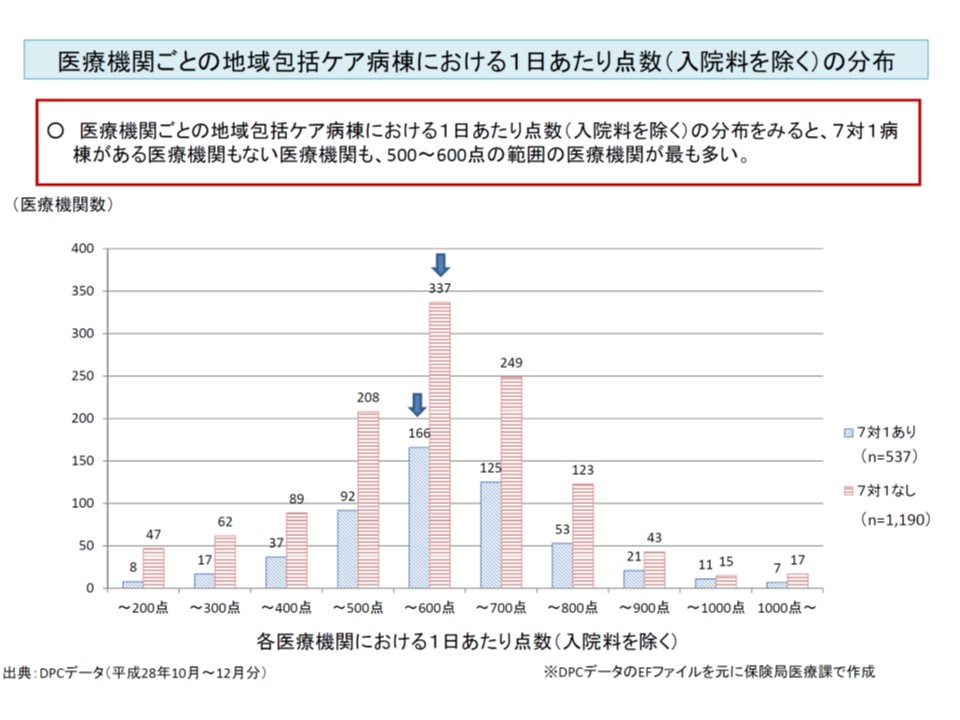
もっとも、【7対1病棟のある病院】と【7対1病棟のない病院】とで、地域包括ケア病棟がどれほど異なる医療提供を行っているかをみると、現時点で特段の違いは見えてきません。地域包括ケア病棟の1日当たり請求点数(入院料を除く)を両者で比較すると、いずれにおいても「500-600点」を頂点とする二項分布となっており、大きな違いはなさそうです。「今後、より詳しく医療提供内容を分析する必要がある」と迫井医療課長はコメントしています。
なお、「機能分化は病棟単位で行われるため、大規模な急性期病院が地域包括ケア病棟を設けても何も問題がないのではないか」との見解もありますが、厚労省保険局医療課の担当者は、「地域医療連携の障壁になる(大病院が患者を抱えてしまう)場面もあり、患者には『急性期治療を終えた後は身近な医療機関に移りたい』との意向も強いという指摘もある」とコメントしています。地方では「中核病院1つが全機能を持たなければならない」ようなケース(その場合には大病院のケアミクスに問題はなさそう)もありますが、少なくとも病院単位での機能分化が可能な都市部では「大規模な急性期病院が地域包括ケア病棟を持ち、院内で機能分化を進める」ことは今後も茨の道が続きそうです。
回復期リハ病棟、患者の状態や意向を踏まえた「効果」を評価指標とすべきとの声も
回復期リハビリテーション病棟は、2000年度の診療報酬大改定(入院基本料の創設)において設けられたもので、2015年時点で7万5433床が整備されています。
名称どおり集中的なリハビリを行い、在宅復帰を目指す病棟ですが、「一部の病院では、リハビリの効果を考えず、多くの患者に安直に上限いっぱいのリハビリを提供し、診療報酬を算定している」ことが明らかとなり、2016年度の前回診療報酬改定で「アウトカム評価」が導入されました。回復期リハビリ病棟では疾患別リハビリ料を1人1日「9単位」まで算定できますが、リハビリ効果の低い病棟では「6単位」まで(それ以上は包括)とし、事実上、【リハビリテーション充実加算】の算定を不可能にする仕組みです(関連記事はこちらとこちらとこちらとこちらとこちら)。
この点について支払側の幸野庄司委員(健康保険組合連合会理事)や間宮清委員(日本労働組合総連合会「患者本位の医療を確立する連絡会」委員)は、「『一律にADLがどの程度改善したか』を見るのではなく、『入棟時の状態』や『改善目標』などを勘案してアウトカム評価を行うべきではないか」と提案しました。厚労省保険局医療課の担当者も「入棟時の状況によって、効果が出るまでに投入するコストなどは異なる」と述べており、今後の検討材料になりそうです。もっとも「改善目標を定めリハビリマネジメントを強化する」ことや「機能回復だけでなく、社会参加なども視野に入れたリハビリを推進する」ことなどは、2015年度の介護報酬改定(関連記事はこちら)、2016年度の診療報酬改定(関連記事はこちら)でも強く意識されており、迫井医療課長もその点を詳しく説明する考えです。また、幸野委員は「回復期リハビリテーション病棟入院料の1-3について、メリハリをつけるべき」などとも要望しています。
なお、診療側の中川俊男委員(日本医師会副会長)は、「2016年度改定で導入したアウトカム評価の効果について検証をしていない。その段階での提案は踏み込みすぎである。安易なアウトカム評価の導入・拡大はモラルハザード(軽症患者や効果の出やすい患者を選別するクリームスキミングの発生)を招く可能性がある」と釘を刺しています。
回復期リハビリ病棟に関してはこのほかに、「早期からの集中的なリハビリ実施」の評価という論点も掲げられており、これまでの改定と見直し方向は同一と言えるでしょう。また注目される「プロセス評価」については、今回は言及されていません。
病床機能報告での機能選択と、診療報酬とはリンクさせていない
なお中川委員は、地域医療構想・病床機能報告と診療報酬との関係について「特定機能病院では『すべての病棟を高度急性期で報告しよう』との申し合わせがあったと耳にした。その理由は『高度急性期で報告しなければ、特定機能病院入院基本料を算定できなくなる』という思い込みにあるようだ。これはで、病床機能報告が実態を反映していない恐れがある」とコメントし、厚労省の見解を問いました(関連記事はこちら)。
これに対し迫井医療課長は、「診療報酬は個別に算定要件・施設基準を定めている。中医協では、『各機能(高度急性期、急性期、回復期、慢性期)と診療報酬をリンクさせる』という議論は行われていないことを明確にしたい」と答弁。当面は、「○○機能で報告しているので、◆◆点数は算定できない」(上記のほか、高度急性期・急性期と報告しなければ7対1入院基本料算定できない、ということはない)という状況にないことが改めて明確にされました。
【関連記事】
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会
【16年度改定答申・速報1】7対1の重症患者割合は25%で決着、病棟群単位は18年3月まで―中医協総会
【16年度改定答申・速報2】専従の退院支援職員配置など評価する「退院支援加算1」、一般600点、療養1200点―中医協総会
地域包括ケア病棟の手術・麻酔を包括外(出来高算定)に、点数据え置き―中医協総会
回復期リハ病棟のアウトカム評価、除外患者の取り扱いなどを明確化―疑義解釈1【2016年度診療報酬改定】
回復期リハのアウトカム評価、最初のリハ料算定制限は2017年4月から―2016年度診療報酬改定で厚労省
2016年度診療報酬改定、要介護高齢者などの目標設定支援などしなければ、疾患別リハ料を減算―中医協総会
改善効果の低い回復期リハ病棟、疾患別リハを1日6単位までに制限―中医協総会
回復期リハに新たなアウトカム評価を導入、リハ効果が一定以下の場合に疾患別リハ料を適正化―中医協総会