少額外来での受診時定額負担、民間医療機関への機能転換命令権など改めて提唱―財政審
2018.10.10.(水)
社会保障改革においては、(1)制度の持続可能性を踏まえた保険給付範囲の設定(2)必要な保険給付の効率的な提供(3)公平な負担の確保—が重要であり、例えば「少額な外来時の受診時定額負担の導入」「地域医療構想の実現に向けた民間医療機関への機能転換命令権の都道府県への付与」「地域別の診療報酬」などを検討すべき―。
10月9日に開催された財政制度等審議会の財政制度分科会で、財務省がこういった考え方を示しました(関連記事はこちらとこちらとこちら)。
少額の外来受診における「定額負担」導入を再提言
2025年には、いわゆる団塊の世代がすべて75歳以上の後期高齢者となることから、今後、医療・介護ニーズが急速に増加していきます。さらに、2040年にかけては、高齢者人口の増加の程度は鈍化するものの、「生産年齢人口」、つまり社会保障制度の支え手が急速に減少していきます。
こうした状況の下でも社会保障制度を維持するために、これまでにもさまざまな改革がなされてきていますが、安倍内閣ではさらに総合的な改革実施の必要性を訴えています。
10月9日の財政制度分科会では、社会保障制度、とくに医療・介護制度改革の視点として次の3つの視点が提示されました。
(1)制度の持続可能性を踏まえた保険給付範囲の設定:⾼度・⾼額な医療技術や医薬品の保険収載の在り方や、少額外来受診における定額負担導入など「⼩さなリスク」の自助での対応など
(2)必要な保険給付の効率的な提供:地域医療構想の実現など医療・介護提供体制の改⾰、公定価格の適正化・包括化など
(3)公平な負担の確保:年齢でなく能⼒に応じた負担設定や、⽀え⼿が減少する中での医療費増加に対する総合的な対応など
さらに、この視点に沿って具体的な改革案が提示されています。今回は、医療制度について、ポイントを絞って眺めてみましょう。
まず視点(1)の保険給付範囲の設定に関しては、「費用対効果評価の本格導入」「薬剤自己負担の引き上げ」「受診時定額負担」などが提案されています。
新たな医薬品・医療技術を保険収載するに当たり、従前からの「安全性」「有効性」に加えて、▼費⽤対効果▼財政影響—などの「経済性」の⾯からの評価も踏まえる仕組みとする考え方を改めて提示しています。
この点、すでに中央社会保険医療協議会において、「費用対効果評価」を勘案する仕組みが具体的に検討されています(2018年度改定では、13品目について試行導入を行い、価格調整を実施。現在、制度化(本格導入)に向けた検討が進行中)が、財務省は▼原価計算⽅式で算定された医薬品は、費⽤対効果評価を義務付ける(費⽤対効果が悪いものは保険収載を見送るか、薬価の引き下げを行う)▼類似薬効⽐較⽅式で算定された医薬品についても、補正加算が付される場合には費⽤対効果評価を義務付け、結果に応じて薬価を引き下げる―べきと改めて訴えました。
また現在、一律3割となっている「薬剤自己負担」について、▼薬剤の種類に応じた保険償還率の設定(フランスでは抗がん剤などでは自己負担をゼロとする一方で、ビタミン剤などは全額自己負担としている)▼⼀定額までの全額⾃⼰負担—なども参考としつつ、「一般用医薬品と医療⽤医薬品とのバランス」「リスクに応じた⾃⼰負担」の観点等を踏まえた仕組みを検討すべきと改めて訴えています。この点、社会保障審議会・医療保険部会でも何度か議論されており、今後、どういった検討素材が示されるのか注目したいところです。
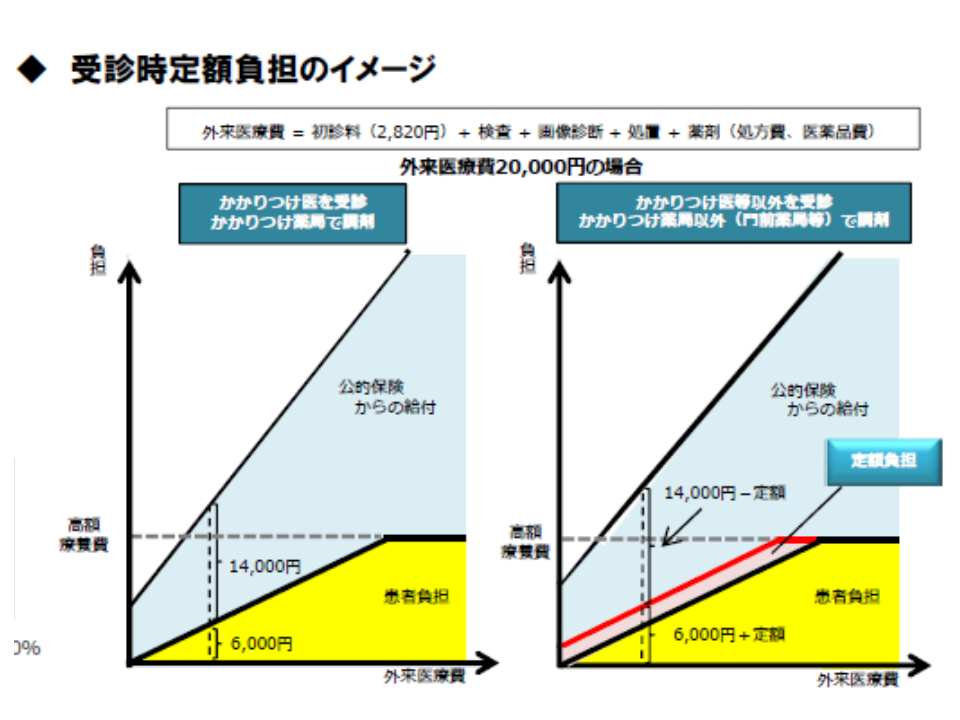
さらに「受診時の定額負担」は、少額の受診、つまり軽症患者においては3割負担に加えて少額の定額負担を追加で課す、という仕組みです。財務省サイドが何度も提案し、社保審・医療保険部会で「軽症者の受診を抑制すれば、重症化を招きかねない」「2002年の健康保険法等改正法の附則第2条『将来にわたり7割給付を維持する』との規定に反する」として、何度も却下されていますが(関連記事はこちら)、今後、新たな角度からの議論が行われるのか、今後の動きに注目が集まります。
地域医療構想の推進・実現、地域別の診療報酬なども再提言
視点(2)の効率的なサービス提供については、「地域医療構想の推進・実現」「急性期病床の適正化」「外来医療提供体制の改革」「高額医療機器配置の適正化」といった医療提供体制改革に加え、「地域別診療報酬の導入」にも言及しています。
我が国の医療提供体制は、自由開業・自由標榜の下で民間(個人・医療法人)を中心に整備が進められてきました。これにより、へき地や離島などを除き、国民の医療へのアクセスが相当程度確保され、極めて高い健康水準が保たれているのです。しかし、少子高齢化が進行する中では「過剰な医療提供」となる地域も現れ、「各都道府県の定める医療計画」等によるコントロールの必要性が高まってきています。
その一環として医療計画に包含される「地域医療構想」の実現があげられます。2025年度において、▼高度急性期▼急性期▼回復期▼慢性期―の各機能についてどれだけのベッド数が必要になるかを推計し、その実現に向けた医療機関の自主的な機能転換等に向けた議論が各地域で進められているのです。
この点、財務省は▼⺠間医療機関も含めた、具体的対応⽅針の策定を⼀層促進する▼保険医療機関の指定等に当たり、「⺠間医療機関に対する他機能への転換命令」等を付与する権限などを都道府県に付与する▼病床の機能分化・連携の具体的な進捗管理に当たり、「定量的基準の更なる明確化」「病床の転換等による医療費適正化」などをKPIを設定して評価する▼地域医療介護総合確保基⾦や国⺠健康保険の保険者努⼒⽀援制度の活⽤による病床機能の転換等について、実績を可視化し、それを踏まえた指標の水準引き上げや重み付けを行う▼地域医療介護総合確保基⾦について、メリハリのある配分調整を⾏う▼病床のダウンサイジングに係る追加的な⽀援策を検討する―よう求めています。
頷ける内容も決して少なくありませんが、例えば「民間医療機関に対する他機能への転換命令」などは日本国憲法第22条から導かれる「営業の自由」や第29条の「財産権」などに抵触する恐れもあり、慎重な検討が待たれます。また、「病床機能転換」は、地域の医療ニーズと病床機能とのミスマッチを解消することが本来の目的であり、「医療費適正化を指標とする」との考えには少なからず違和感を覚えます(確かに、地域で過剰な急性期病床を回復期等に転換し、「結果として」医療費が適正化されることは十分に考えられるが)。
また外来医療については、▼かかりつけ機能の評価を整理しつつ、かかりつけ医等以外に外来受診等をした際の定額負担導⼊▼⼤病院受診時の選定療養による定額負担について、対象範囲を更に拡⼤しつつ、診療報酬の中で定額負担化(上乗せとはしない)▼「総合診療専⾨医」について、必要な養成数を確保し、速やかな養成に繋がったかどうかの検証・評価—を行うよう提案しています。
さらに「地域別の診療報酬」については、改めて、「都道府県における医療費適正化の取組みに資する実効的な⼿段」であることなどを強調し、▼具体的に活⽤可能なメニューを国として⽰す▼2018年度からの第三期医療費適正化計画の達成に向けても柔軟に活⽤していくための枠組みを整備する―よう要請しました。
地域別の診療報酬は、高齢者医療確保法(高齢者の医療の確保に関する法律)第14条に規定されている法定の仕組みですが、これまでに社保審・医療保険部会では、実施主体となる都道府県サイドからも「慎重論」が相次いでいます(関連記事はこちら)。診療報酬は医療機関にとって重要な収入源である一方、国民・保険者にとっては「支出」を伴うため、例えば行政主体で「●●入院料を我が県では○点と独自に設定する」と決めることは困難です。かといって、都道府県単位で「医師会代表、保険者・国民代表、公益代表」の委員を募り、エビデンスに基づいた改定論議を行うことも難しそうです。さらに、地方でのパワーバランスを考慮すれば、財務省の思い描く「全国よりも低めの診療報酬」に、医師会代表が納得するかどうかという点でも疑問を感じざるを得ません。実現に向けたハードルは非常に高そうです。
支え手が減少する中で、診療報酬や保険料・公費・患者負担の在り方を総合的に検討
さらに視点(3)「給付と負担のバランス」に関しては、「医療保険における後期高齢者の窓口負担の在り方の見直し」「金融資産等を考慮に入れた負担を求める仕組みの医療保険への適用拡大」「現役並み所得の判定方法の見直し」といった「能力」に着目した負担の在り方のほか、「支え手減少下での医療費増加に対する総合的な対応」を再度提案しています。
冒頭に述べたように、2040年にかけて生産年齢人口が減少し、その一方で高齢者が増加するため、社会保障制度の基盤が極めて脆くなります。そこで、財務省は「保険給付率(保険料・公費負担)」と「患者負担率」のバランス等を定期的に⾒える化しつつ、▼診療報酬▼保険料・公費負担、患者負担—について総合的な対応を検討していくべきと訴えているのです。この点に関連して、以前には、より具体的に「支え手の減少」に合わせて「保険給付率を自動的に調整する仕組み」の導入も提唱されました。公的年金制度で既に導入されているマクロ経済スライド(現役世代の負担が過重にならないように、年金額の伸びを抑えることでバランスをとる仕組み)の医療版といったイメージでしょう。
ただし、「若人の負担を減らすために、高齢者の給付を下げろ」という安易な議論を喚起することは避けるべきでしょう。「若年世代」と「高齢者世代」とは決して対立するような関係にあるわけではないからです。
さらに、医療費・介護費は、▼保険料▼公費▼患者負担(自己負担)—で構成されており、「保険給付率の引き下げ」は「自己負担の増加」を意味し、「我々国民の財布から出ていくお金」が減少するわけではないという点にも留意が必要です(企業負担や国庫負担は減少する)。「給付と負担の在り方」の見直しは、「負担の公平性」を目指すものに過ぎません(こちらの負担を、あちらの負担に置き換えるのみ)。同時に、「医療費・介護費そのものを適正化する」ような対策(例えば健康寿命の延伸など)をしっかりと検討する必要があります。


【関連記事】
病床過剰地域で「ダウンサイジング」が進むよう、効果的な方策を検討せよ―経済財政諮問会議
高齢者の保健事業と介護予防の一体化、「無関心層」へのアプローチが重要課題―保健事業・介護予防一体的実施有識者会議
高齢者の保健事業と介護予防の一体化に向け、法制度・実務面の議論スタート―保健事業・介護予防一体的実施有識者会議
フレイル対策と介護予防の一体実施、「無関心層の参加」が重要課題―社保審・介護保険部会
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
骨太方針2018を閣議決定、公的・公立病院の再編統合、病床のダウンサイジング進めよ
2019-21年度、社会保障費は「高齢化による増加」のみ認める、公立病院等の再編進めよ―経済財政諮問会議
団塊の世代が後期高齢者となりはじめる2022年度までに社会保障改革を実行せよ―経済財政諮問会議
健康寿命延伸・ICT活用、2040年度に必要な医療・介護人材は935万人に圧縮可能―経済財政諮問会議
今後3年で社会保障改革が必要、元気高齢者活用やAIケアプラン等に取り組め―経済財政諮問会議
「健康寿命の増加>平均寿命の増加」目指し、健康・医療・介護データの利活用等を推進―未来投資会議
75歳以上の後期高齢者の医療費自己負担、段階的に2割に引き上げよ―財政審
軽微な傷病での医療機関受診では、特別の定額負担を徴収してはどうか―財政審



