医療保険制度による「低い患者負担で良質な医療を受けられる」現状の認識から始めてはどうか―日医総研
2019.1.8.(火)
低い自己負担で良質な医療が受けられる現状を認識してもらうため、医療保険者が加入者個人個人に宛てて「医療費がどのように賄われているのか」の明細を通知してはどうか。また、高額療養費の上限を「所得比例」にすることや、保険者の大規模化を進め、保険財政の安定化を検討してはどうか―。
日本医師会のシンクタンクである日本医師会総合政策研究機構(日医総研)は12月26日にワーキングペーパー「医療保険財政の現状と課題について」を公表し、このような提言を行いました(日医総研のサイトはこちら)。
低い患者負担で良質な医療が受けられる現状を認識すべく、個人個人に通知を
2025年には、いわゆる団塊の世代がすべて後期高齢者となるため、今後、医療・介護ニーズが急速に増加していきます。その後、2040年にかけて高齢者人口の増加は続くものの、その伸び率は鈍化します。一方で、高齢者を支える若人(生産年齢人口)が急激に減少していくため、公的医療保険を初めとする社会保障の存立基盤が極めて脆くなっていきます。このため、医療保険制度を初めとする社会保障改革が一層重要性を増しているのです。
公的医療保険・介護保険制度は、「保険料を納め、傷病という保険事故の際に給付を受ける」という基本的な保険制度に、「若人が高齢者を支える」などの要素を加味した複雑な仕組みとなっています。このため、社会保障改革と一口に言っても、「個別制度の設計をどう考えるか」「高齢者をどう支えていくか」といった制度改革に加え、「支出である医療費の伸びをいかに、我々国民で負担できる水準に抑えるか」(医療費適正化)というテーマも関係してきます。
すべてを同時に議論することは困難なため、今般、日医総研では「医療保険制度」に焦点を合わせ、改革に向けた提言を行っています。
まず医療費の財源は▼公費(税)▼事業主▼家計―の3要素に分解できますが、相対的に「公費負担は増加」「事業主負担は減少」「患者負担(家計の一部)は減少」していることが分かります。
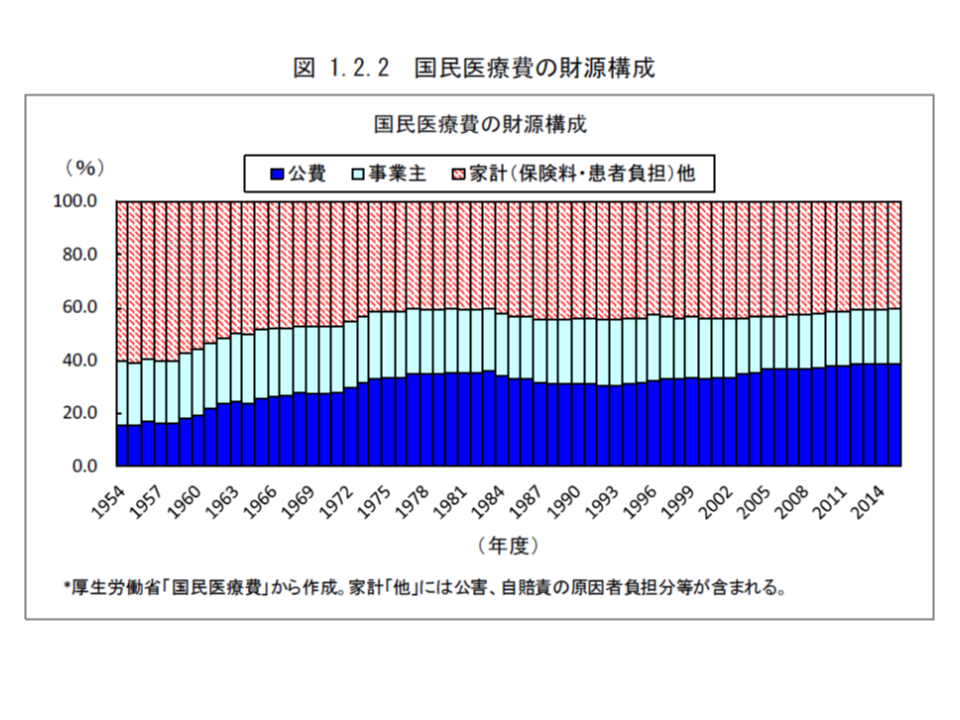
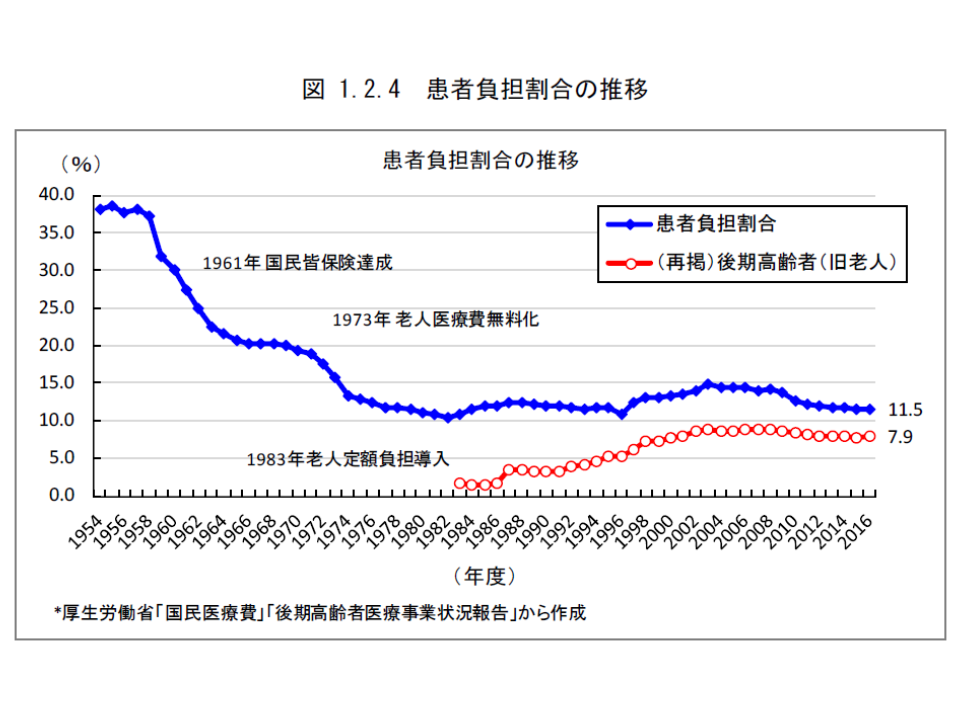
75歳以上の後期高齢者医療制度では、公費負担が大きいため、高齢者の増加により公費割合が高まります(裏返しに事業主の保険料負担割合は小さくなる)。また、高齢者では若人に比べて患者負担割合は低く抑えられており、高額な医療技術の増加により患者負担割合が相対的に小さくなっていきます(高額療養費制度により、高額な医療費技術が増えるほど患者負担の相対的な割合は低下する)。
しかし、我々国民のほとんどは、このように「低い患者負担で医療を受けることができている」状況を十分に知りません。日医総研では、医療保険者が、加入者1人1人に宛てて▼本人が支払った保険料▼共助による保険料(他の被保険者が払った保険料(たとえば現役世代からの後期高齢者支援金でいくら賄われているか))▼公費(国、地方)の割合―を記載した個人単位の「医療費財源明細通知」を発行することを提案しています。
患者の中には、「医療機関にかかれば低い自己負担で薬をもらえる」と考え、過剰な医薬品の処方・調剤を求める患者、不適切な「はしご受診」「頻回受診」をする患者もいます。こうした方に、医療費は誰がどのように負担しているのかを伝えることで、モラルハザードを少しでも解消できるのではないか、と日医総研では考えています。
こうしたモラルハザードは、医療費を消費することはもちろん、医療提供者(医師や看護師等)の貴重な時間をも浪費します。厚生労働省の「上手な医療のかかり方を広めるための懇談会」でも、医療は危機的状況にあることを訴え、十分な情報提供をした上で、適正受診を求める宣言を行っています。さまざまな手立てを打っていく必要があるでしょう。
高額療養費、所得に比例した「自己負担上限」を設定すべき
前述した「高額療養費」制度は、暦月の医療費自己負担が過重にならないようにする仕組みです。患者の所得水準によって、自己負担の上限額が階段状に定められ、これを超過した医療費は保険から給付されます。
医療保険制度全体では、「高額療養費が、医療保険給付費に占める割合」は7.4%ですが、国保に限定すれば「10%以上」の保険者が大多数を占め、医療保険財政を圧迫していることが分かります。
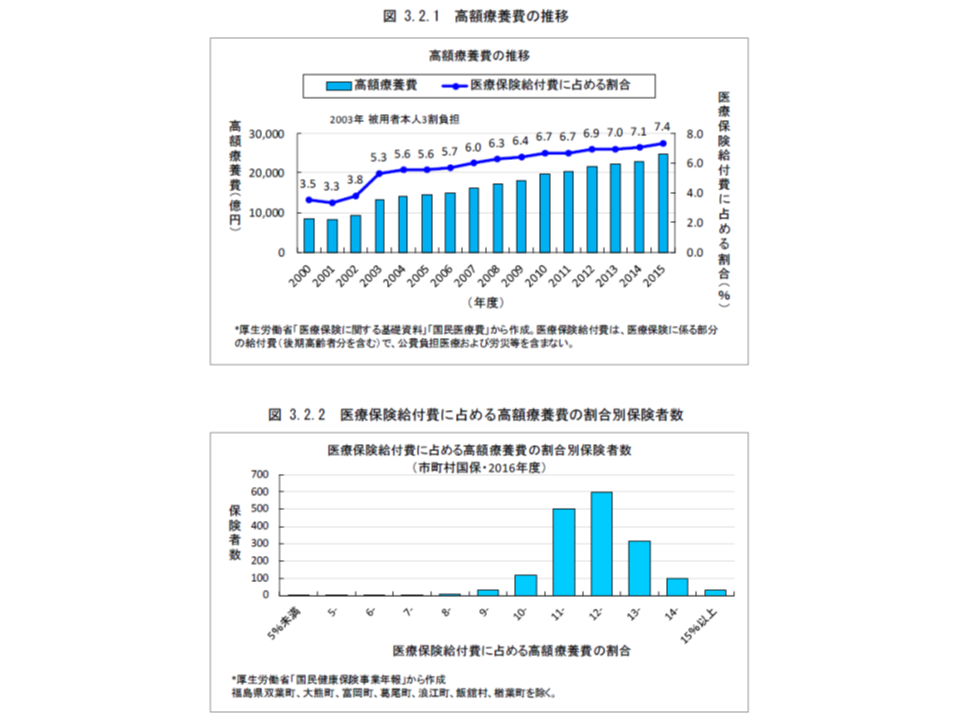
この点について日医総研では、高額療養費の上限を、現在の「階段状」から「定率」に変更し、かつ「所得(年収)比例」にして財源を確保することを提案しています。この場合、高所得者では自己負担が高くなるため、併せて「任意保険での対応」も提案しています。
先進医療制度の厳格化が必要
我が国の医療保険制度では、安全性・有効性が認められた医療技術は、基本的に保険給付の対象となります。逆に言えば、安全性・有効性が認められていない医療技術を受ける場合には、医療保険を用いることはできず、原則として「全額自己負担」となります。
ただし、保険収載を目指す新規技術については、「症例数の確保」(一定の症例数を確保できなければ安全性・有効性を確認できない)、「患者負担への配慮」などの観点から、「保険診療と保険外診療との併用」が認められています(先進医療)。
しかし、日医総研では、例えば重粒子線治療など「先進医療の適用から長い年月を経てもなお、先進医療にとどまっている技術があり、とりあえず先進医療で実施してみようという安易な拡大につながりかねない」と指摘し、一定期間・一定数実施した後に「保険収載するか、先進医療から退出するか」を判断するルールを厳格に設けることを提案しています。
こうした指摘は中央社会保険医療協議会でもなされ、先進医療制度の厳格化が図られていますが、今回の日医総研の提案は「さらなる厳格化を求める」ものと言えそうです。
このほか、日医総研では、▼前期高齢者(70-74歳)の被保険者本人延長(雇用延長)と予防・健康づくり▼保険者の規模拡大―なども検討するよう求めています。
上述したように、医療保険制度は複雑であり、例えば、ある部分について「負担減」の見直しをすれば、別の部分で「負担増」になるなど、改革論議は容易には進みません。また、見直しが想定通りの効果を生む保障もありません。例えば、1つ目の「医療費財源明細通知」では、本当に見てほしい「不適切な受診を続ける人」の目には留まりにくく、またコストもかかります。
もっとも、こうした提言をさまざまな角度から検討することが、より良い制度の構築につながることも事実です。社会保障審議会・医療保険部会などでの積極的な議論を期待したいところです。


【関連記事】
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
国民健康保険、より高所得者な人に負担増を求めるべきか―医療保険部会
超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
骨太方針2018を閣議決定、公的・公立病院の再編統合、病床のダウンサイジング進めよ
2019-21年度、社会保障費は「高齢化による増加」のみ認める、公立病院等の再編進めよ―経済財政諮問会議
団塊の世代が後期高齢者となりはじめる2022年度までに社会保障改革を実行せよ―経済財政諮問会議
健康寿命延伸・ICT活用、2040年度に必要な医療・介護人材は935万人に圧縮可能―経済財政諮問会議
今後3年で社会保障改革が必要、元気高齢者活用やAIケアプラン等に取り組め―経済財政諮問会議
「健康寿命の増加>平均寿命の増加」目指し、健康・医療・介護データの利活用等を推進―未来投資会議
75歳以上の後期高齢者の医療費自己負担、段階的に2割に引き上げよ―財政審
軽微な傷病での医療機関受診では、特別の定額負担を徴収してはどうか―財政審
骨太方針2018、「後期高齢者の自己負担2割への引き上げ」は後退―健保連
病床過剰地域で「ダウンサイジング」が進むよう、効果的な方策を検討せよ―経済財政諮問会議
少額外来での受診時定額負担、民間医療機関への機能転換命令権など改めて提唱―財政審



