老健施設の「在宅復帰・在宅療養支援機能の更なる強化」を2024年度介護報酬改定でも目指す—社保審・介護給付費分科会(3)
2023.8.9.(水)
介護老人保健施設では、2018年度の介護報酬改定以来、本来の機能である「在宅復帰・在宅療養支援機能」の強化が目指されており、2024年度の次期改定でも「さらなる機能強化」を目指すべきである—。
その際、「老健でなされる医療行為」の実態を適切に把握し、「医療行為の評価」方法について必要な見直しを検討することが重要である—。
また高齢化が進む中では「老健の看取り・ターミナル対応」にも期待が集まっている点にも留意しなければならない—。
8月7日に開催された社会保障審議会・介護給付費分科会で、こうした議論も行われました(同日の高齢者施設・医療機関の情報連携、感染対応強化などに関する議論の記事はこちら、介護医療院に関する議論の記事はこちら)。なお、同日には「介護老人福祉施設(特別養護老人ホーム)」「特定施設入居者生活介護」に関する総論論議も行われており、別稿で報じます。
在宅復帰率を高めるにはコスト増となり、一方、収益減にもなりかねない点にも留意を
2024年度の介護報酬改定論議が介護給付費分科会で鋭意進められています。
【介護給付費分科会】
▽介護医療院
▽高齢者施設・医療機関の情報連携、感染対応強化など
▽居宅介護支援(ケアマネジメント)、訪問介護、訪問入浴介護、居宅療養管理指導通所リハビリ、短期入所生活介護、短期入所療養介護、福祉用具・住宅改修
▽訪問看護、訪問リハビリ
▽通所リハビリ、短期入所生活介護、短期入所療養介護
▽通所介護、認知症対応型通所介護、療養通所介護
▽定期巡回・随時対応型訪問介護看護、夜間対応型訪問介護、小規模多機能型居宅介護、看護小規模多機能型居宅介護、認知症対応型 共同生活介護
▽スケジュール等
ICT・ロボット活用等
【介護給付費分科会と中央社会保険医療協議会との意見交換会】
▽ACP等
訪問看護等
身体拘束ゼロ等
施設での医療、認知症等
要介護高齢者の急性期入院医療、リハ・口腔・栄養の一体的推進等
介護老人保健施設(以下、老健)は、医療機関と特別養護老人ホームの「中間施設」として創設され、▼医療機関を退院した後、家庭・社会に復帰するのためのリハビリテーション、生活訓練等を実施する▼医療機関に入院するほどではないが、家庭では十分な治療・ケアのできない要介護高齢者に対し、医学的管理・看護を中心としたサービスを提供する—という2つの役割が求められました。
介護保険施設となってから「終の棲家」的な役割もはたして決ましたが、2012年度の介護報酬改定で「当初の役割」(上記)である在宅復帰・在宅療養支援機能に力を入れるべきことを再確認。さらに2021年度の前回改定でさらなる機能強化を目指し、(1)超強化型(在宅復帰・在宅療養支援等指標(下表)が70以上など)(2)在宅強化型(同60以上など)(3)加算型(同40以上など)(4)基本型(同20以上など)(5)その他(要件を満たさない)—に区分され、基本報酬も(1)の超強化型で高く、(2)(3)・・・となるにつれて低く設定されています。
老健サイドも、在宅復帰・在宅療養支援機能の強化に力を入れており、本年(2023年)2月時点の構成割合は、(1)の超強化型:28.6%、(2)の強化型:10.0%、(3)の加算型:31.6%、(4)の基本型:24.1%、(5)のその他:5.7%となっています。在宅復帰・在宅療養支援機能の高い加算型以上((1)(2)(3))が7割を占めており、「当初の役割」を相当程度果たしていることが伺えます。
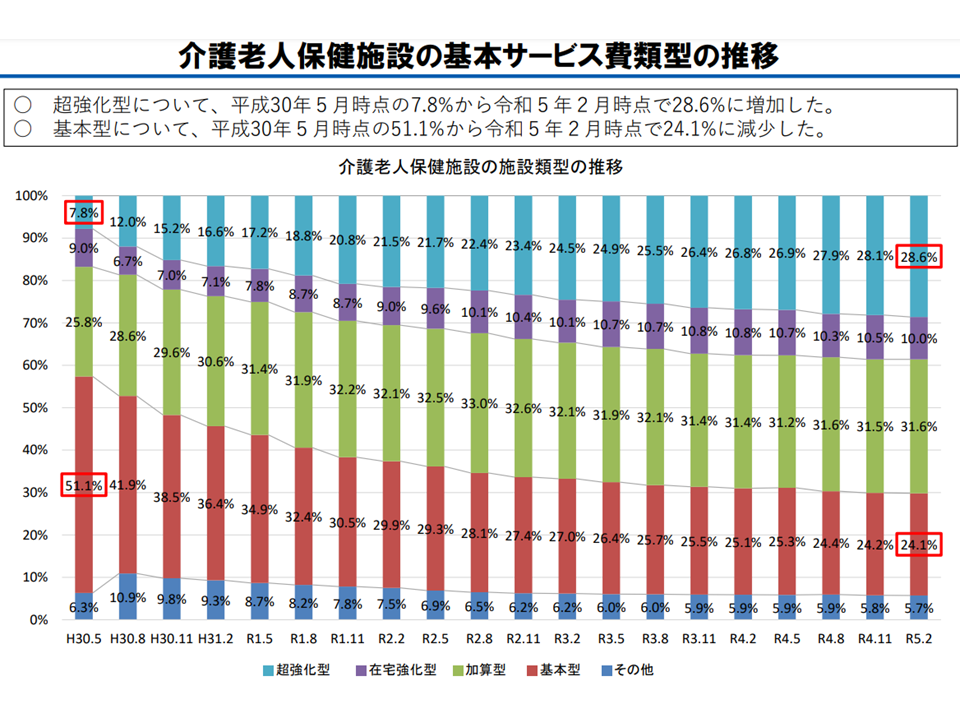
在宅復帰・在宅療養支援機能に力を入れる老健が増えてきている(介護給付費分科会(3)1 230807)
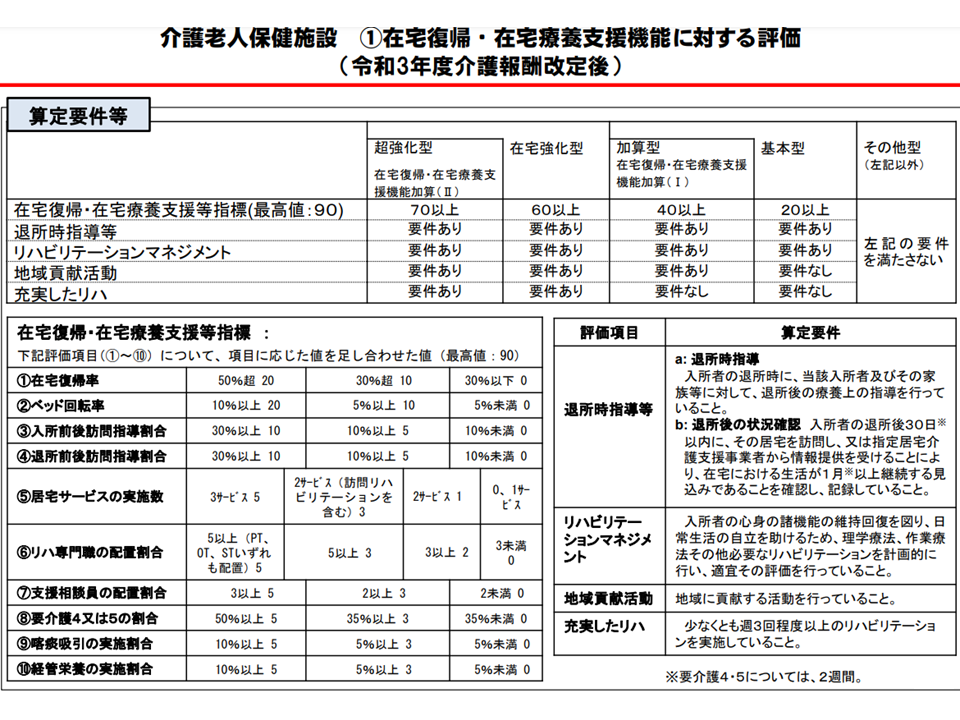
在宅復帰・在宅療養支援機能に応じた老健の類型(介護給付費分科会(3)2 230807)
ただし、厚生労働省老健局老人保健課の古元重和課長は、次のような課題があると問題提起。
(a)施設内で提供できる医療内容にバラつきがあり、老健は「医療施設」でもあるが「肺炎による医療機関入院」が少なからず生じている
(b)薬剤調整の必要性を高いと考える施設は、全 体の95.5%であったが、実際に積極的に取り組んでいる施設は約半数に留まっている
(c)「高額な薬剤の使用」などを理由に施設入所が断られるケースが少なからず生じている
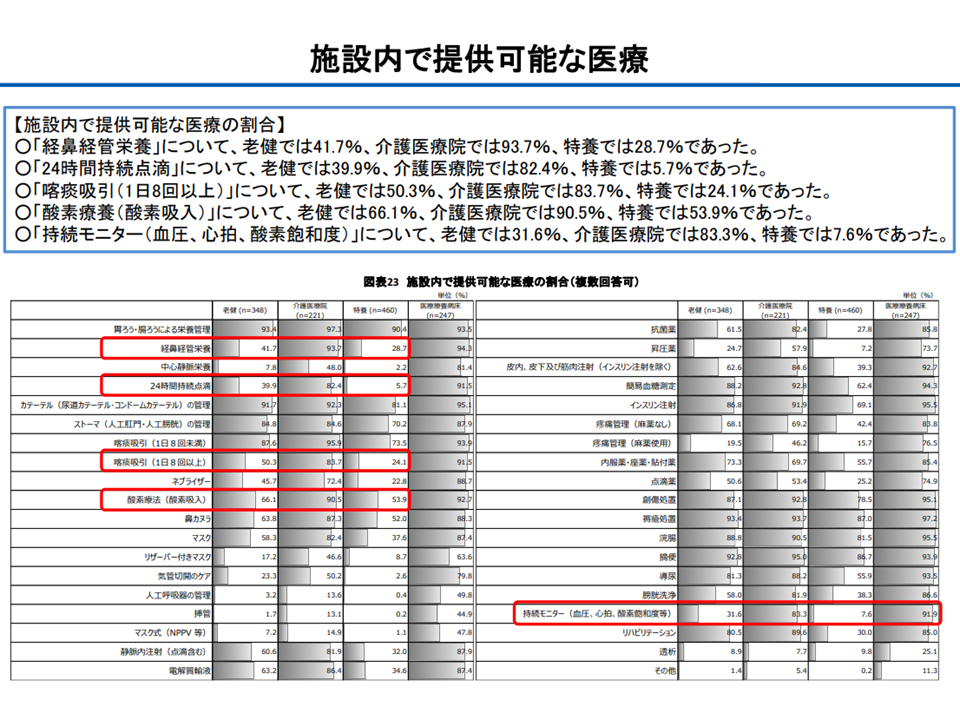
老健で実施可能な医療行為にはバラつきがある(介護給付費分科会(3)3 230807)
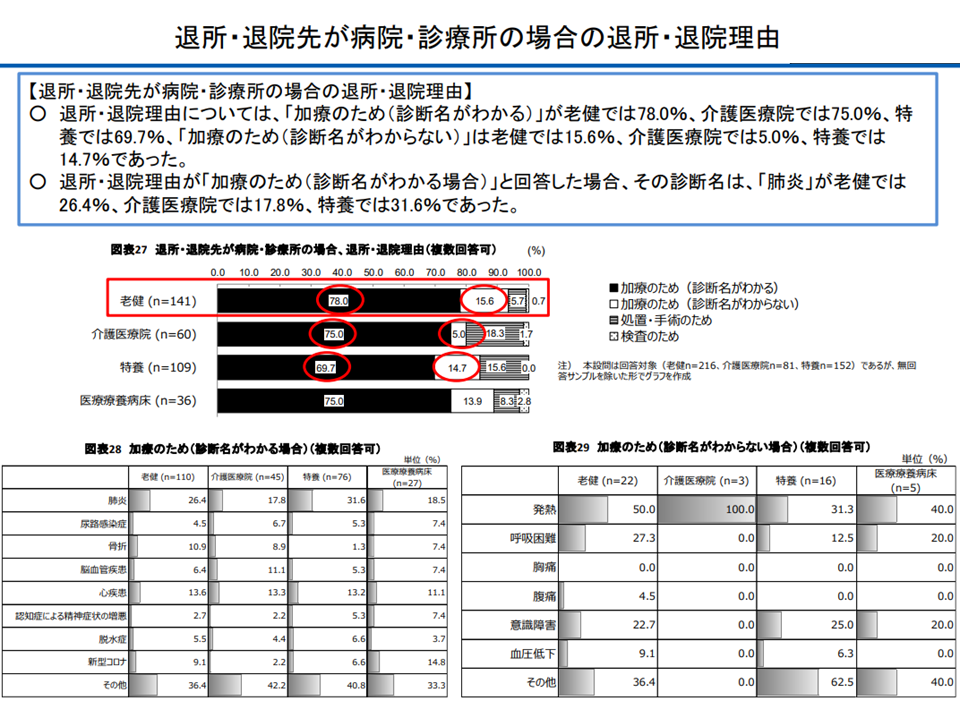
肺炎で医療機関入院する老健入所者は少なくない(介護給付費分科会(3)4 230807)
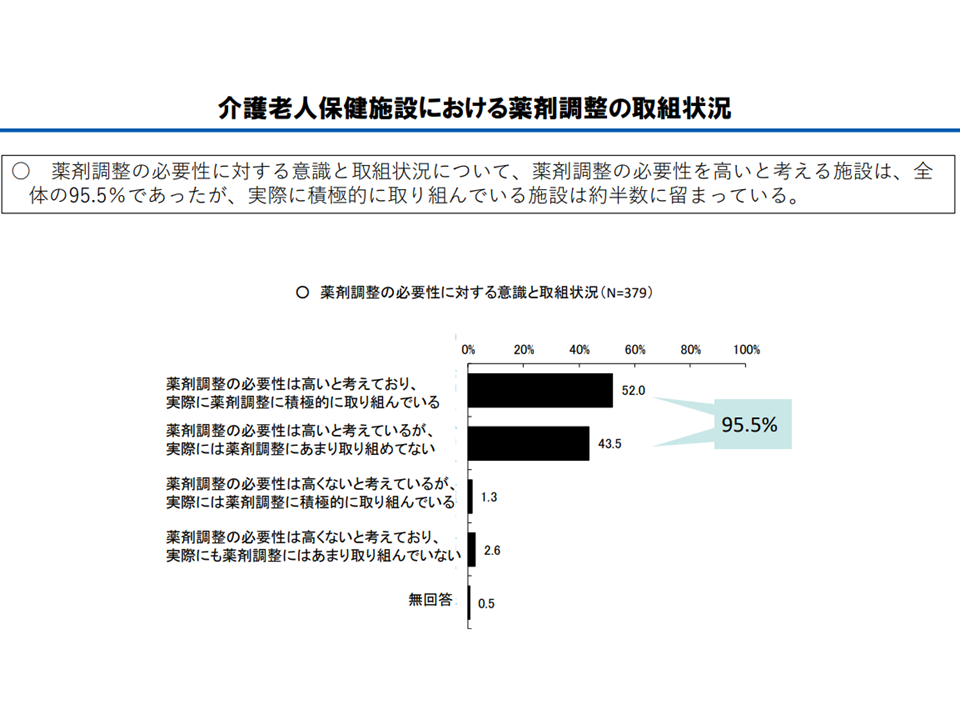
薬剤調整への取り組みが進んでいない(介護給付費分科会(3)5 230807)
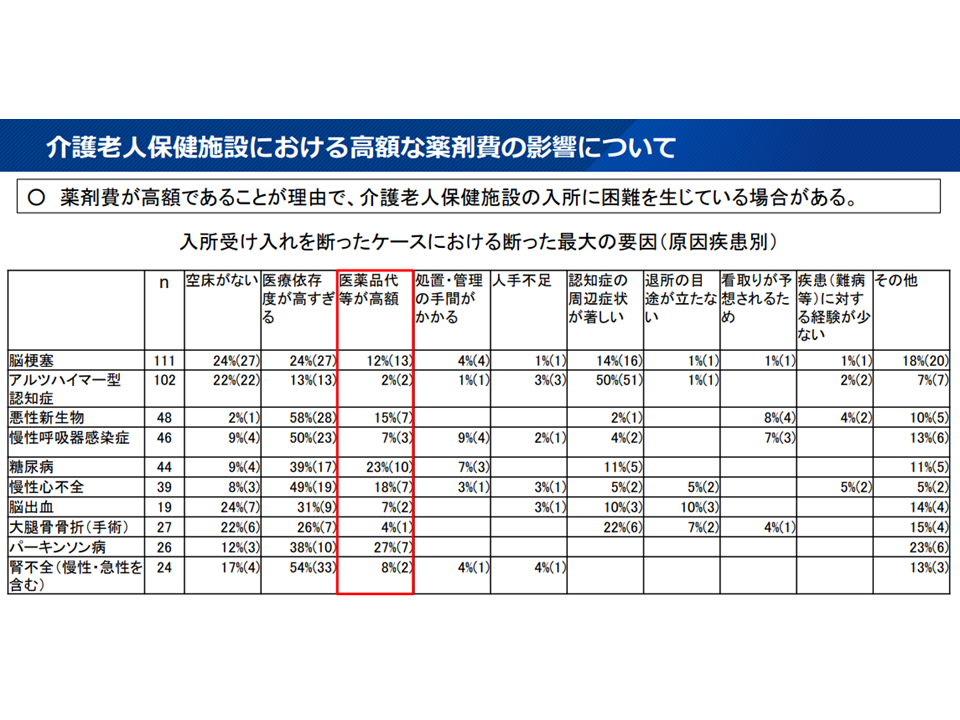
高額薬剤使用のために老健入所が断られるケースも少なくない(介護給付費分科会(3)6 230807)
これらの課題に共通する事項として、「老健は医療施設でもあり、基本的な医療行為が基本報酬(介護報酬)の中に包括評価されている」という点があります。このため、(c)のように高額な薬剤を使用している場合には、老健入所後に「当該薬剤は老健施設で用意しなければならないが、その薬剤費は基本報酬の中に含まれており、別途、薬剤費を請求できない」という事態が生じます。このため高額な薬剤を使用する要介護者は、経営面を考慮して「受け入れない」という事態が生じてしまうのです。
このため「別途薬剤費を請求できる高額薬剤」の仕組み、「一定の医療行為について別に費用請求できる」仕組み(所定疾患施設療養費)などが設けられていますが、委員からは「小堤疾患施設療養費の対象を拡大し、老健の医療提供機能強化を図るべき。これにより老健からの救急搬送を減らせる」(東憲太郎委員:全国老人保健施設協会会長)、「高額薬剤だけでなく、安価だが頻回に使用する薬剤についても、別途薬剤費を請求できる仕組みとすべき」(田中志子委員:日本慢性期医療協会常任理事)などの声が出ています。
例えば「別途薬剤費を請求できる高額薬剤」の範囲は徐々に拡大されてきていますが、次の改定(2024年度介護報酬)でも更なる拡大をすべきなのかなど、今後、議論が継続されます。もっとも、安易に拡大を続ければ「老健の医療施設機能をどう考えるのか」という根本問題に突き当たり、また「儲からないという理由での入所拒否が当然のように許されてよいのか」という議論も生じるでしょう。総合的な視点で検討していく必要があります。
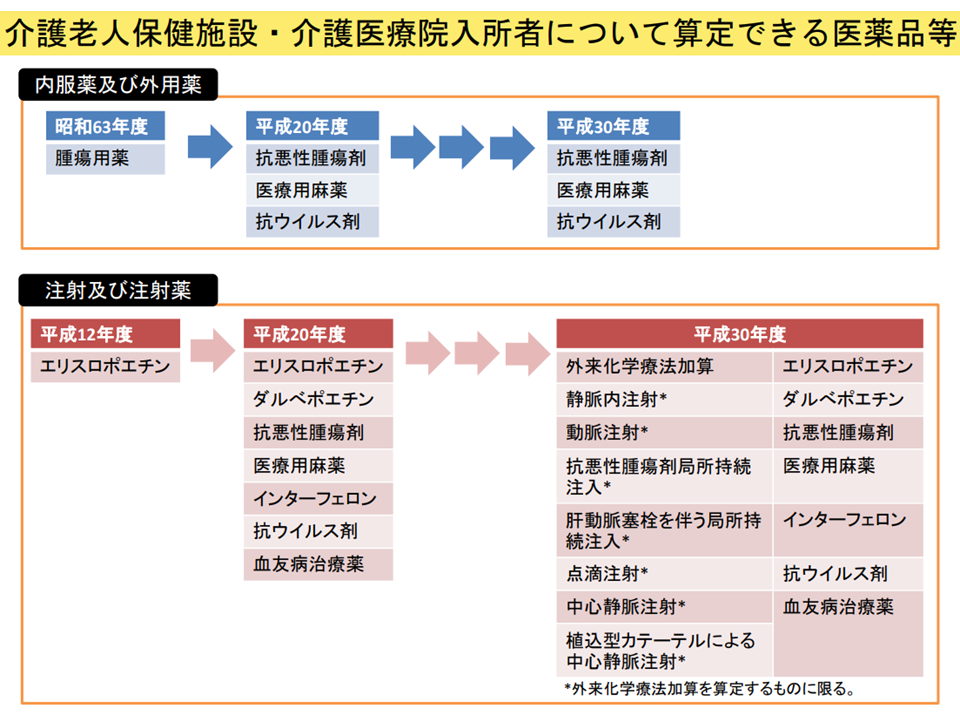
老健施設で「費用請求可能な薬剤」(医療・介護意見交換会(1)5 230419)
また(b)は、「老健入所」というタイミングで服用薬剤の必要性を確認し、可能であれば減薬を行い、いわゆるポリファーマシー(多剤投与による有害事象)の発生防止を目的とする【かかりつけ医連携薬剤調整加算】に関連する論点です。東委員は同加算の算定率が低い点を改善し、ポリファーマシー対策が多くの老健で進むよう「入所時が薬剤確認の絶好の機会であるが、加算算定は退所時になる。加算算定時期を『入所時』に改めてはどうか」と提案しています。
他方、厚労省の調査では、加算算定のハードルとして「処方内容変更の可能性について、入所者の主治医に説明すること」「処方内容変更の可能性について、入所者の主治医から合意を得ること」「これまでの薬剤調整の経緯等について、入所者の主治の医師から情報を得ること」が浮上しています。ここからは「老健医師」と「入所前の主治医」との密接な連携体制の構築が、加算算定率向上に向けて重要になることが分かります。
こうした点を考慮し「加算の見直しが必要か否か、見直す場合にどうした要件の改善が必要か」を検討していくことになります。

かかりつけ医連携薬剤調整加算について(介護給付費分科会(3)7 230807)

かかりつけ医連携薬剤調整加算のハードルる(介護給付費分科会(3)8 230807)
また、2024年度の次期介護報酬改定では「老健の在宅復帰・在宅療養支援機能をさらに強化していく」ことも重視され、多くの委員もこの方向に賛同しています。この点について古元老人保健課長は「リハビリの強化、とりわけ短期集中リハビリの強化、認知症リハビリの強化」などが重要視点になる考えを提示しています。介護保険全体のリハビリ改革(例えば「認知症リハビリについて、学習療法や記憶訓練等に偏らず、廃用予防や活動・参加につながる訓練も推進していく」など)とも関連する事項と言えます。
ただし江澤和彦委員(日本医師会常任理事)は「在宅復帰・在宅療養支援機能の強化には、さらなる人員確保が不可欠となる(コスト増)。一方、在宅復帰率の向上は利用率低下を招き(収入減)、高機能になるほど経営が不安定になる。状況を精査し、適切な基本報酬設定を行うべき」とコメントしています。
ところで、老健には在宅復帰だけでなく、「看取り」「ターミナル」への対応も期待され、介護報酬上も【ターミナル加算】が準備され、算定数も増加しています。高齢化の進展とともに、こうした「看取り」「ターミナル」対応への期待も高まってきますが、東委員は「現在のターミナル加算は老健と特別養護老人ホームとで同じ報酬体系になっているが、老健では特養と異なり点滴などの医療行為が包括評価されるなどの違いがある。そうした点を踏まえた報酬体系に見直していくべき」と提案しています。上述した(a)(b)(c)とも関連する論点であり、「老健での医療行為」を今一度検証し、「その評価の在り方」を必要に応じて見直していく必要がありそうです。
【関連記事】
介護医療院は医療施設だが「肺炎による医療機関転院」も生じている、さらなる医療・介護力強化が重要課題を—社保審・介護給付費分科会(2)
要介護者に適切な医療提供が行え、医療サイドに生活情報が伝わるよう、中身のある医療・介護連携推進を—社保審・介護給付費分科会(1)
介護保険の要となる「ケアマネの確保、ケアマネ事業所の安定経営」、訪問介護人材の確保にどう対応すべきか—社保審・介護給付費分科会(2)
訪問看護と訪問リハビリの役割分担を明確化、リハビリ専門職による訪問看護をさらに適正化—社保審・介護給付費分科会(1)
介護保険リハビリのアウトカム評価をどう考えていくか、高齢者は「リハビリ効果出にくい」点考慮を—社保審・介護給付費分科会(2)
通所サービスの介護報酬大規模減算は「事業所等の大規模化」方針に逆行、一般通所介護でも認知症対応力向上—社保審・介護給付費分科会(1)
認知症グループホームでの「医療ニーズ対応」力強化をどう図るか、定期巡回と夜間訪問との統合は2027年度目指す—社保審・介護給付費分科会
2024年度介護報酬改定論議スタート、地域包括ケアシステム深化・介護人材確保などがサービス共通の重要論点—社保審・介護給付費分科会
介護ロボット・助手等導入で「質を下げずに介護従事者の負担軽減」が可能、人員配置基準緩和は慎重に—社保審・介護給付費分科会(2)
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
2024年度の診療報酬に向け、まず第8次医療計画・医師働き方改革・医療DXに関する意見交換を今春より実施—中医協総会




