保険医療機関の管理者(院長など)に「3年以上の病院勤務」経験を新たに求める、現職院長等には配慮—社保審・医療保険部会(1)
2024.12.19.(木)
外来医師が極めて多い地域で新規クリニック開業をする場合には、都道府県から「地域で必要な機能」実施を要請するが、これに応えない場合には「保険医療機関としての指定期間短縮」(通常6年→3年)などを行い、「地域で必要な機能」実施の実効性を高める—。
保険医療機関の管理者(院長など)が、適切にその役割を発揮するためには、地域の他医療機関等との連携やチーム医療提供などの経験を積んでいることが重要であり、「3年以上の病院勤務」経験を新たに求める。ただし現職院長等には経過措置・配慮措置を設ける—。
新たに定める「重点医師偏在対策支援区域」(言わば緊急に医師確保が必要な地域)に医師を派遣等するためには「相応の報酬」を保障する必要があり、「手当増額」などを行う。この財源は医療保険者(健康保険組合や協会けんぽ、国民健康保険など)に負担をお願いするが、給付費(診療報酬など)の合理化・適正化を行うことにより「新たな保険料負担」は国民に求めないこととする—。
12月19日に開催された社会保障審議会・医療保険部会で、こうした内容が大筋で了承されました。すでに社会保障審議会・医療部会でまとめられた内容(関連記事はこちら)とドッキングさせ、年内(2024年内)に「医師偏在是正に向けた総合的な対策パッケージ」を策定します。
なお医療保険部会には「マイナ保険証利用率」などの最新状況も報告されています。

12月19日に開催された「第190回 社会保障審議会 医療保険部会」
目次
外来医師が極めて多い地域での新規クリニック開業、「地域で必要な機能」実施に期待
従前より「医師の偏在」(地域偏在、診療科偏在、病院-診療所間の偏在)が指摘され、さまざまな手立てが取られています。例えば、▼2020年度から、各都道府県で「医師確保計画」を作成し、医師多数区域(上位3分の1)から医師少数区域(下位3分の1)への医師派遣などを強化していく▼「医師少数区域等での6か月以上の勤務」経験を認定するとともに、地域医療支援病院の管理者(院長)要件に「この認定資格」を組み込む▼外来医師多数区域の状況を可視化する(これにより他地域での開業を検討することを期待する)とともに、同区域でクリニックを新規開業する場合には、「地域で必要な機能」(公衆衛生、夜間対応など)の実施を要請していく—などが目立ちます。
しかし、これらの効果はまだ十分には現れていません。国民皆保険制度の下では「地域ごとに医療提供体制の過不足がある」(同程度の保険料負担を強いながら、サービス提供量に大きな格差がある)ことは好ましいとは言えず、「骨太方針2024」(経済財政運営と改革の基本方針2024」では、「医師の地域間、診療科間、病院・診療所間の偏在の是正を図るための総合的な対策のパッケージを本年(2024年)末までに策定する」方針を打ち出しました。
この方針を受けて厚労省検討会で議論を重ね(関連記事はこちらとこちら)、12月18日の社会保障審議会・医療部会で「医師偏在対策」の内容をとりまとめました(関連記事はこちら)。
ところで、この医師偏在対策の中には、健康保険法等の医療保険制度を関連する次のような事項も含まれており、制度改革案をまとめるにあたって社会保障審議会・医療保険部会での了承も必要となるのです。
(1)「外来医師過多区域(外来医師多数区域の中でも、とりわけ医師が多い地域)において、新規クリニック開業希望者に『地域で不足する医療機能』提供を要請」する際の、実効性を確保するための「保険医療機関指定」の在り方
(2)保険医療機関の管理者への「保険医療機関勤務」経験の要件化
(3)医師偏在是正に向けた「経済的インセンティブ」財源の医療保険者負担
12月19日の医療保険部会には、厚生労働省保険局総務課の姫野泰啓課長から(1)から(3)に関する具体案が提示されました。
まず(1)は、「クリニックの新規開業希望者」が、都道府県からの「地域で不足する機能」(公衆衛生や夜間対応など)実施要望に応えない場合に、たとえば「保険指定の期間」を短縮してはどうかという内容です。
すでに、医師偏在対策の中で▼要請に従わない場合には、保険指定の期間を通常の「6年」から「3年」に短縮する▼3年後の更新前に「地域で不足する機能提供」などの貢献度を確認した上で勧告を行い、さらに要請に従わない場合には「3年よりもさらに短い指定期間とする」ことも可能とする—などの考え方が固められています。
さらに今般、姫野総務課長は、より具体的な「保険指定の期間」短縮方針案を示しました。フロー図に従うと、次のような場合に「保険指定期間が短縮」されます。
▽都道府県は「地域で不足する機能」(公衆衛生、夜間対応など)を明らかにし、外来医師過多区域での新規クリニック開業希望に対し、開業6か月前に、当該クリニックの機能を踏まえて「地域の外来医療の協議の場」参加を求め、「地域で不足する機能」実施を要請する
↓
▽当該要請に応えない場合には、都道府県から「地域で不足する機能」(公衆衛生、夜間対応など)実施に向けた【要請】が行われるとともに、「保険指定期間を3年間」に短縮する(通常であれば6年間)[新規開業時の保険指定期間短縮]
↓
▽都道府県からの【要請】に応じて「地域で不足する機能」(公衆衛生、夜間対応など)を実施する場合などには、次の保険指定(3年後の更新時)において「通常どおり6年間」の保険指定を受けられる
↓
▽都道府県からの【要請】にも応じず、それが「やむを得ない理由」によるものでなく、さらに、都道府県からの「地域で不足する機能」(公衆衛生、夜間対応など)実施に向けた【勧告】を受けてもなお、「地域で不足する機能」実施をしない場合などには、次の保険指定(3年後の更新時)に「3年間、あるいはより短い期間」の保険指定に止める(「より短い期間」などは今後検討・設定)
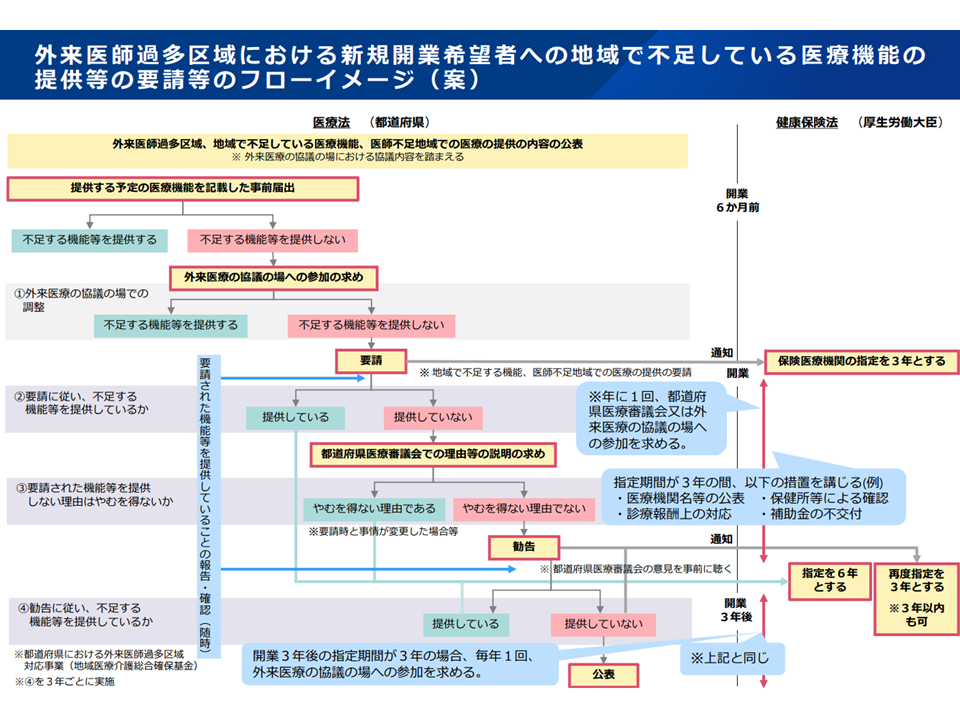
「外来医師過多区域(外来医師多数区域の中でも、とりわけ医師が多い地域)において、新規クリニック開業希望者に『地域で不足する医療機能』提供を要請」する際の、実効性を確保するための「保険医療機関指定」の在り方(社保審・医療保険部会1 241219)
この内容に異論は出ていませんが、▼明確な基準を設けて確実に運用し、さらに「地域で不足する機能」実施の状況をチェックし、問題があるようなら「さらに厳しい規制」をかける必要がある(佐野雅宏委員:健康保険組合連合会会長代理)▼効果を定期的にチェックし、必要があれば「不指定」や「指定取り消し」などの厳しい対応も検討すべき(北川博康委員:全国健康保険協会理事長)—などの注文が付いています。
保険医療機関の管理者(院長等)には「3年以上の病院勤務経験」を求める
また(2)は、すでにある医療法の管理者要件(医師免許保有、常勤、臨床研修修了など)を参考に、新たに、「保険医療機関の管理者(院長等)になる場合には、▼現に保険医である▼2年の臨床研修を修了している▼保険医療機関(病院に限る)での3年以上の保険医従事経験をもつ—」という要件を設定するものです。
これまでの議論で「保険医療機関の管理者に求められる資質」として、地域での医療機関や介護施設・行政機関等との連携、チーム医療などの経験が重要であることが確認されたことを受け、「病院での3年以上の保険医従事経験」が要件化されます(従事要件には「週当たりの一定の所定労働時間」を求めるが、育児や介護をする者へは配慮を行う)。
この要件は、「新たに保険医療機関の管理者になる」場合だけでなく、「すべての保険医療機関管理者」に求められます。
もっとも、「現職の院長が、この要件を満たせないために職を追われてしまう」ことは困るため、次のような経過措置・配慮措置が設けられています。
▽現に保険医療機関の管理者(現職院長)である者は「同一機関の管理者である間」は要件を適用しない
▽現に臨床研修を修了した医師は、「現に保険医であるとともに、保険医療機関(ここはクリニックでも可)における3年以上の保険医従事経験を有する」ことで要件を満たすと見做す
▽次の要件を満たす場合等も、保険医療機関の管理者となれる配慮措置を検討する
・地域枠等・自治医科大学を卒業した者のうち義務年限中の医師(クリニック勤務を求められるケースがある)
・キャリア形成プログラムの適用を受けて医師少数区域等に所在する保険医療機関で従事する医師(同)
・日本専門医機構が認定する基本領域の専門医資格を持つ医師である場合(とくに総合診療専門医では、クリニック勤務を求められるケースがある)
・矯正医官、医師で自衛官等の公務員として5年の従事経験がある場合
・やむを得ない事情により、保険医療機関を継承する場合(「大先生」が急逝した場合など)
この「保険医療機関の管理者」には、現在、療養担当規則で保険医療機関に課している「診療報酬の請求を適正に行う責務」などを、当該医療機関の従事者にも遵守させる責務が課されます。このため、管理者が相当の注意・監督を尽くしていなかったため(故意、度重なる重過失など)に、従事者が不正請求等を行った場合には、「管理者が責務を果たしていない」と見て、厚生労働大臣が保険医療機関の指定取消し、保険医の登録取消しを行うことがあり得ます。

保医療機関の管理者への「保険医療機関勤務」経験の要件化(社保審・医療保険部会2 241219)
城守国斗委員(日本医師会常任理事)は「管理者(院長など)の目の届かないところで行われた不正請求等の責任までを負わされては困る」旨を指摘しましたが、藤井隆太委員(日本商工会議所社会保障専門委員会委員)は「製薬企業では、不正などがあった場合には『知っておらず』とも厳しいペナルティを課される」旨を指摘し、一定の厳しい対応も検討してはどうかとの考えを述べています。
この点、厚労省保険局医療課の林修一郎課長は「保険医療機関の指定取り消しなどが行われるのは、故意、重過失の繰り返しなどに限定する」考えを述べています(監査要綱の中で規定)。
医師不足地域の医療機関に努める医師へ、医療保険者の財源で「手当増」を実施
さらに(3)は、医師偏在是正に向けた「経済的インセンティブ」のうち「重点医師偏在対策支援区域(仮称、医師不足が顕著で、緊急に医師確保が必要な地域、関連記事はこちら)に派遣される医師、または当該区域の医療機関に勤務する医師に対する手当増額」の財源を、医療保険者(健康保険組合、協会けんぽ、国民健康保険など)が負担するものです。
「重点医師偏在対策支援区域の医療機関へ多くの医師に来てもらう、来てもらった医師に定着してもらう」ためには、やはり「給与面での対応」(端的に一定程度の高額報酬を保障する)が重要になってきます。
ところで、保険医療機関では収益の大部分(9割超)を診療報酬が占めているため、医師(保険医)の給与は「診療報酬で賄われている」と考えることができます。したがって、「重点医師偏在対策支援区域の医師に、高額の給与を保障する」ためには、「当該地域の医療機関にターゲットを絞って診療報酬での加算を付与する」ことが必要となりそうです(他の診療報酬項目に加算をつけたのでは、他地域での算定も可能となり「重点医師偏在対策支援区域の医師に、高額の給与保障」効果が薄れてしまう)。
しかし、こうした診療報酬の対応(加算)をした場合、「当該地域の患者負担」(3割負担)も大きくなり、「高額の給与保障」(=高点数の加算設定)を行おうとするほど「当該地域の患者負担」も大きくなってしまいます(医師は来てくれたが、医療費自己負担が高くなってしまう)。
そこで、この対応(給与増)を「診療報酬」とは別の仕組みで行うことが検討され、次のように「医療保険者に財源を負担してもらい、それを『重点医師偏在対策支援区域の医師の給与増』に支弁する」ことが提案されたものです。
(a)国で事業規模を設定する(●●名の医師に対し、◇◇円の特別手当を普及するために、◆◆億円の財源が必要と計算する)
↓
(b)(a)で設定された金額を各医療保険者に按分(把握できる直近年度の診療報酬支払実績に応じて按分する)し、その金額を社会保険診療報酬支払基金が各医療保険者から徴収する(ただし、医療給付費と同様の公費投入などが行われる。例えば協会けんぽには16.4%の国庫補助が行われており、(b)で協会けんぽに按分された金額についても16.4%の国庫補助が行われる)
↓
(c)徴収した金額を、各都道府県に配分する(配分額は、人口、可住地面積、医師の高齢化率、医師偏在指標などに基づいて決定する)

医師偏在是正に向けた「経済的インセンティブ」財源の医療保険者負担(社保審・医療保険部会3 241219)
この点については、「給付費(診療報酬など)と一体的に捉える」こととされ、医療保険加入者に「医師の給与増に充てるための新たな負担」は求めない見込みです。このためには給付費(診療報酬など)の合理化・適正化を行うことが必要となってくるでしょう。例えば、上記(a)の金額が「X億円」となった場合には、診療報酬等について「X億円」分の合理化・適正化を行うことで「給付費を増加させない」(=保険料を増加させない)といったイメージが浮かびます。
この仕組みを導入するためには、医療保険者のシステム改修などが必要となるため、厚労省保険局医療介護連携政策課の山田章平課長(医政局、老健局併任)は「実施時期は未定」と述べるにとどめています。なお医師偏在対策全体は2026年度からの実施を目指しているため、仮に「この仕組みも2026年度から実施する」となった場合には、▼2026年度診療報酬改定の改定率そのものをどう考えるか▼医師手当増額に必要な上記(a)金額をどう設定するか—などの複雑な調整が必要になってくるでしょう。
こうした提案内容に対し、佐野委員や北側委員をはじめ、医療保険者サイド委員は「本来、医療提供体制の整備・確保は国・都道府県が責任を持つべきであり、この仕組みは『国・都道府県の責任を医療保険者に肩代わりさせるもの』である」などと厳しく批判したうえで、▼「保険料負担増が生じていないか」「医師偏在是正の効果が出ているか」「地域で取り組み内容に格差が出ていないか」を国・都道府県・医療保険者でチェックする仕組み・会議体を設けるべき(佐野委員、北川委員、藤井委員)▼恒久制度とはせず「臨時特例的な仕組み」とすべき(前葉泰幸委員:全国市長会相談役・社会文教委員/三重県津市長)▼実際に「医師の手当て増」につながっているのかを確認すべき。保険料の使途をこれ以上拡大してはいけない(村上陽子委員:日本労働組合総連合会副事務局長)—などの条件付きで了承しています。
なお、この新たな仕組み(医療保険者による財源負担)の法的位置づけについては「様々な考え方がある」(菊池馨実部会長代理:早稲田大学理事・法学学術院教授、伊奈川秀和委員:東洋大学福祉社会デザイン学部教授)との声が出ており、厚労省内で「どのような法律に、どのように根拠規定を設けるのか」をこれから整理していくことになります。
このように、注文・意見はついているものの、(1)から(3)の仕組みに明確な異論・反論はなく、医療保険部会として了承。ただし田辺国昭部会長(東京大学大学院法学政治学研究科教授)は「委員の意見・注文も踏まえて対応する」よう厚労省に指示しています。
すでに社会保障審議会・医療部会でまとめられた内容(関連記事はこちら)とドッキングさせ、年内(2024年内)に「医師偏在是正に向けた総合的な対策パッケージ」を策定します。
12月2-8日のマイナ保険証利用率は「28.29%」に上昇
なお、山田医療介護連携政策課長は、次のような最新の「オンライン資格確認の利用状況」報告も行っています。
▽マイナ保険証利用率は、本年(2024年)に入ってから、1月:4.60%、2月:4.99%、3月:5.47%、4月:6.56%、5月:7.73%、6月:9.90%、7月:11.13%、8月:12.43%、9月:13.87%、10月:15.67%、11月:18.52%と上昇している(下図)
▽保険証の新規発行停止を行った12月2日から8日におけるマイナ保険証利用率は「28.29%」となっている(速報値、口頭説明)
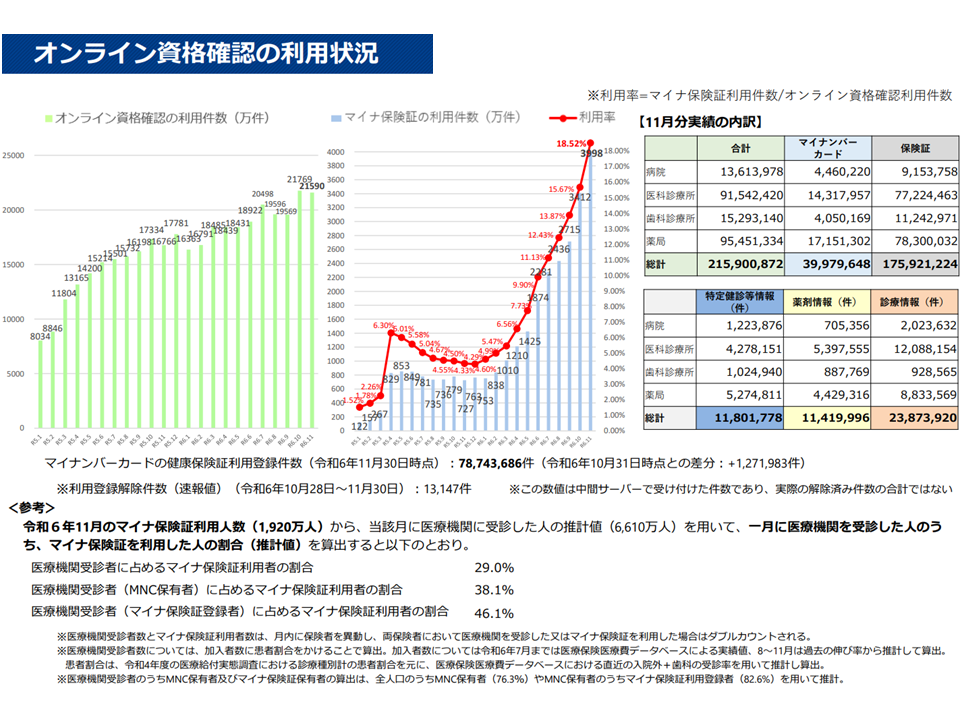
マイナ保険証利用率等(社保審・医療保険部会4 241219)
なお、「12月2日以降、従来の保険証は使えなくなる」などの誤解があるようですが、実際には次のような複数の方法で保険診療を受けることが可能です。
(1)マイナンバーカードと保険証の紐づけを行っている場合
→「マイナンバーカード」で保険診療を受ける(医療機関等窓口の顔認証付きカードリーダーシステムで資格確認)
(2)マイナンバーカードと保険証の紐づけを行っているが、何らかの事情でオンライン資格確認を行えなかった場合
▼「患者自身のマイナポータル画面(PDF含む)+マイナンバーカード」で保険診療を受ける(マイナポータル画面で資格情報を医療機関が確認する)
▼「医療保険者が交付した【資格情報のお知らせ】(A4の紙)+マイナンバーカード」で保険診療を受ける(『資格情報のお知らせ』で資格情報を医療機関が確認する)
▼「マイナンバーカードを提示するとともに、初診の場合には患者に【被保険者資格申立書】を記載してもらう、再診の場合には医療機関で過去の受診情報をもとに資格確認する」ことで保険診療を受ける(関連記事はこちら)
(3)マイナンバーカードを持っていない場合、マイナンバーカードと保険証との紐づけを行っていない場合
▼「保険証」(有効期限が切れるまで)で保険診療を受ける(従来と同じ)
▼「医療保険者が交付した【資格確認書】」で保険診療を受ける(保険証と同様に【資格確認書】を医療機関窓口に提示する)(関連記事はこちら)
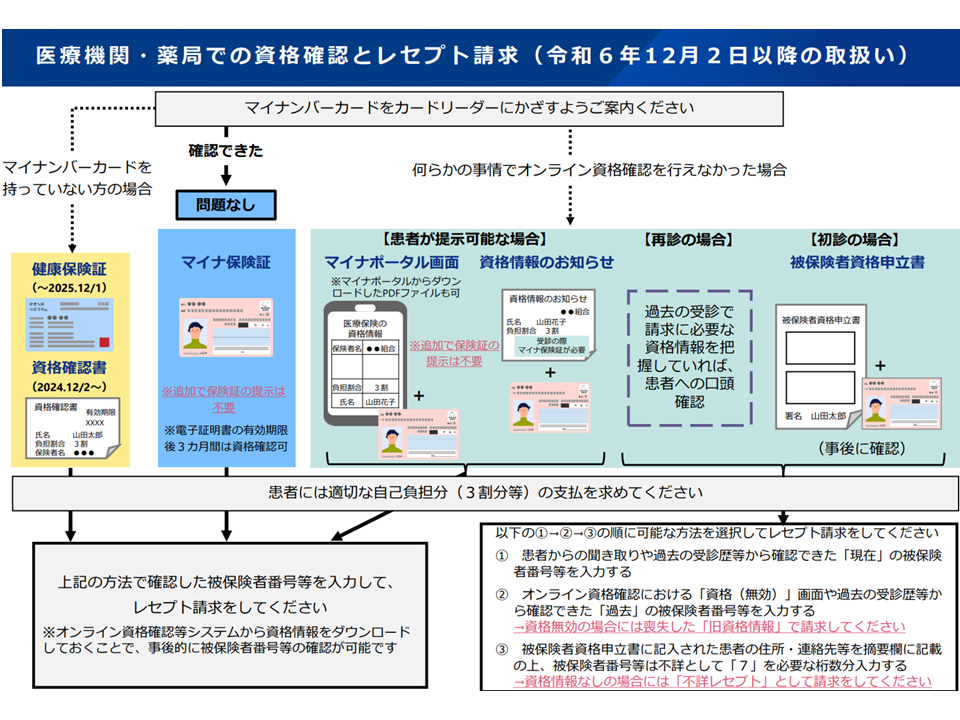
2024年12月2日以降の医療機関受診方法1(社保審・医療保険部会(1)1 241031)

2024年12月2日以降の医療機関受診方法2(社保審・医療保険部会(1)2 241031)
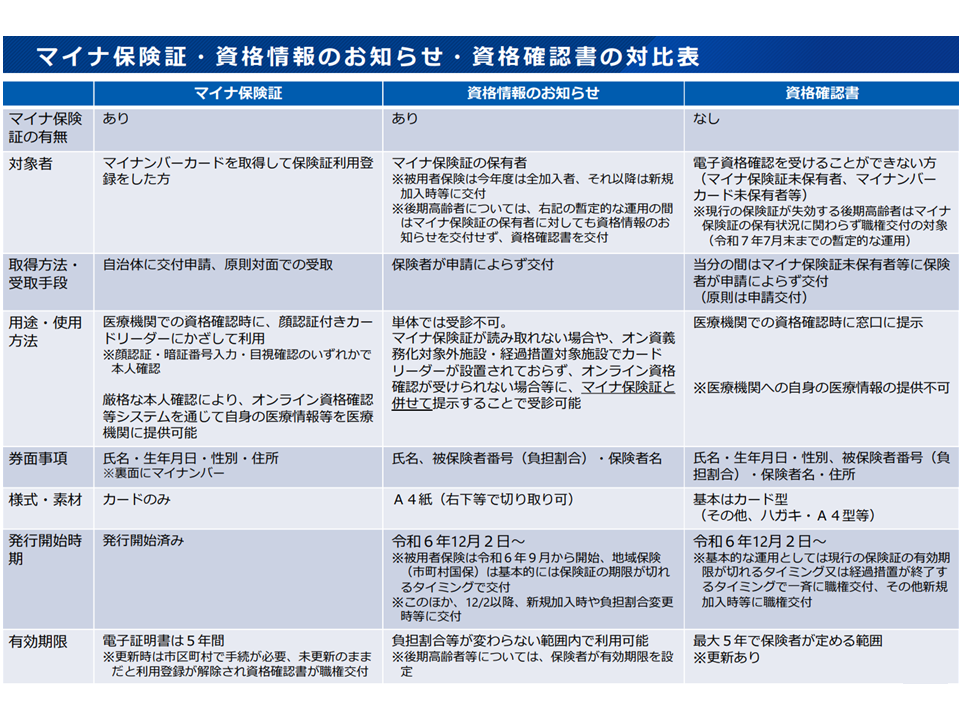
2024年12月2日以降の医療機関受診方法3(社保審・医療保険部会(1)3 241031)
【関連記事】
新たな地域医療構想・医師偏在対策・医療DX・オンライン診療法制化など「医療提供体制の総合改革」案とりまとめ—社保審・医療部会
医師偏在対策を大筋で了承、「医師少数区域等で勤務する」医師の手当て増額を行う経費の一部を保険者にも拠出求める—新地域医療構想検討会
規制的手法も含めた医師偏在対策、地域医療構想実現に向けた知事権限強化、2025年度薬価改定」(薬価の引き下げ)などを実施せよ―財政審
医師偏在是正に向け「外科医の給与増」・「総合診療能力を持つ医師」養成・「広域連携型の医師臨床研修」制度化等が重要—医師偏在対策等検討会
医師偏在対策に向けた経済的インセンティブの財源、一部を医療保険料に求めることに賛否両論—社保審・医療保険部会(1)
「医師確保の必要性が高い地域」医療機関に勤務する医師の手当増額、そこへ医師を派遣する医療機関等への支援など検討—新地域医療構想検討会
急性期病院の集約化・重点化、「病院経営の維持、医療の質の確保」等に加え「医師の診療科偏在の是正」も期待できる—医師偏在対策等検討会
医師偏在是正に向けた「規制的手法」に賛否両論、外来医師多数区域での新規開業をより強く制限すべきか—新地域医療構想検討会(1)
医師偏在是正に向け、「医師多数県の医学部定員減→医師少数県へ振り替え」「総合診療能力を持つ医師養成」など進めよ—医師偏在対策等検討会
「医療保険制度での医師偏在対策」論議スタート、「保険料を保険給付『以外』に支弁する」ことに異論も—社保審・医療保険部会
医師偏在対策の総合パッケージ策定に向け、「インセンティブ」と「規制的手法」との組み合わせを検討—社保審・医療部会(1)





