介護報酬の居宅療養管理指導、在宅医療の診療報酬に合わせた体系としてはどうか—介護給付費分科会(2)
2017.6.12.(月)
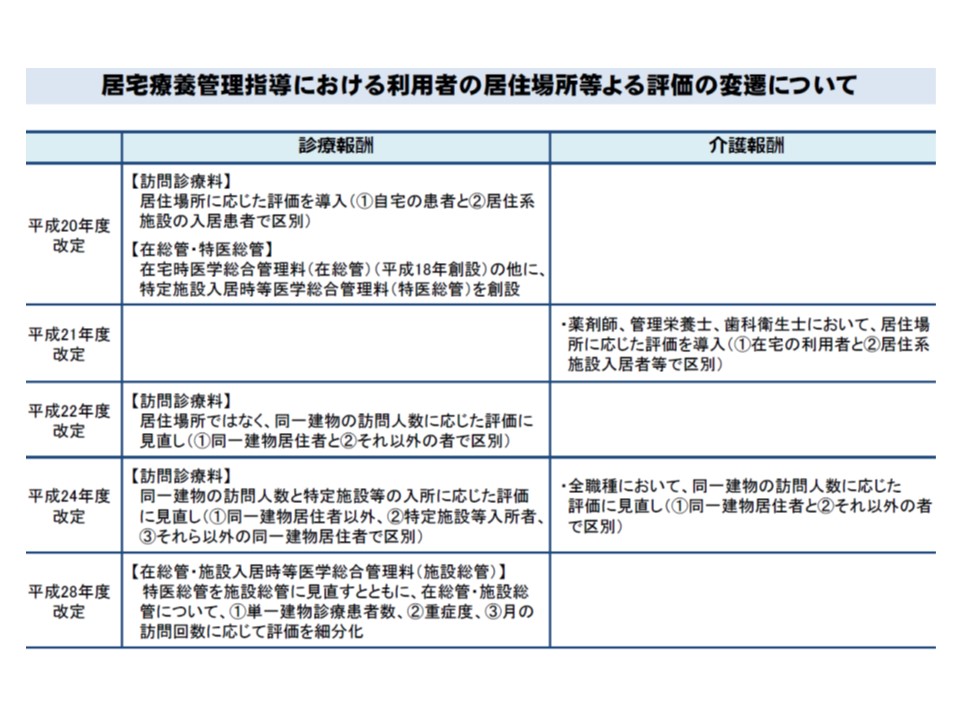
介護報酬の【居宅療養管理指導費】は、現在、「同一建物居住者に対して実施するか否か」をベースに単位数が設定されているが、在宅医療の診療報酬と同様に▼居住場所▼単一建物での診療人数—などに応じたきめ細かい評価体系としてはどうか―。
7日に開かれた社会保障審議会・介護給付費分科会では、2018年度の介護報酬改定に向けて、こういったテーマに関する議論を行いました(関連記事はこちら)。併せて、適切な「口腔管理」「栄養管理」を進める方策も議題になっています。
在宅医療の診療報酬は「月に何人に訪問したか」などが評価軸
【居宅療養管理指導費】は、医師・歯科医師・薬剤師・管理栄養士・歯科衛生士・看護職員—のそれぞれが、通院困難な要介護者・要支援者に対して、居宅を訪問し、心身の状況、置かれている環境などを踏まえて療養上の管理・指導を行うことを評価するものです。居宅の要介護者・要支援者の健康を専門職が管理する、という地域包括ケアシステムにおいて極めて重要な役割を担う介護保険サービスで、請求事業所数・受給者数ともに増加傾向にあります。
現在の【居宅療養管理指導費】の報酬体系を見ると、例えば医師では次のように設定されています。
▼居宅療養管理指導費(I)
(1)同一建物居住者以外の者に対して行う場合 503単位
(2)同一建物居住者に対して行う場合 452単位
▼居宅療養管理指導費(II)
(1)同一建物居住者以外の者に対して行う場合 292単位
(2)同一建物居住者に対して行う場合 262単位
居宅療養管理指導費(I)は「医療保険による訪問診療(在宅時医学総合管理料など)を受けていない場合」、指導費(II)は「訪問診療を受けている場合」を意味します。
また(2)の「同一建物居住者対して行う場合」は、例えば、Xという建物の居住するAさんとBさんに同じ日に訪問して指導を行うようなケースで、移動コストなどを考慮して低めの単位数が設定されています。
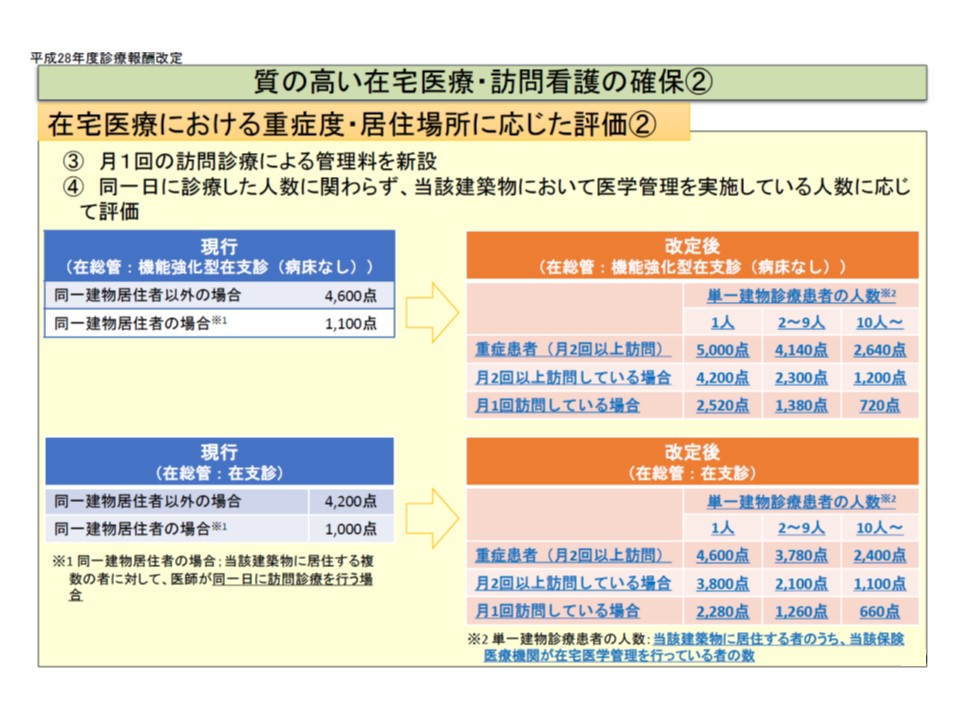
ここで、診療報酬に詳しい方は、(1)と(2)の考え方が「従前の在宅医療の報酬体系と同じ」であることに気づかれたのでないでしょうか。しかし、在宅医療の診療報酬については2016年度の診療報酬改定で、▼「同一日訪問かどうか」という区分から、「月当たり何人に訪問診療を行っているか」という区分に見直す▼患者の重症度を考慮した点数を設定する—といった改革が行われました。「同一日訪問かどうか」が評価軸では、「この日はAさんの訪問が入っているので、Bさんの訪問は点数が高くなるように別の日にずらそう」などという具合に診療への悪影響が出てしまっていたためです(関連記事はこちらとこちらとこちらとこちら)。
こうした状況を踏まえて、厚労省老健局老人保健課の鈴木健彦課長は、7日の介護給付費分科会で「医療保険(在宅医療の診療報酬)と介護保険(居宅療養管理指導費)の整合性」を論点として掲げています。
この点、明確な反論は出ておらず、「報酬体系の簡素化」も考慮しながら、『1か月当たり何人に訪問しているのか』などの評価軸導入が検討されることになりそうです。なお鈴木邦彦委員(日本医師会常任理事)は、「在宅分野においては、不適切な事例の是正が重要である」と強調。「居宅療養管理指導費だけでなく、(1事業所が実施可能な)1日当たりの上限回数を導入することなども考える必要がある」と指摘しています。
医療機関と介護施設での管理栄養士間の情報連携などを評価してはどうか
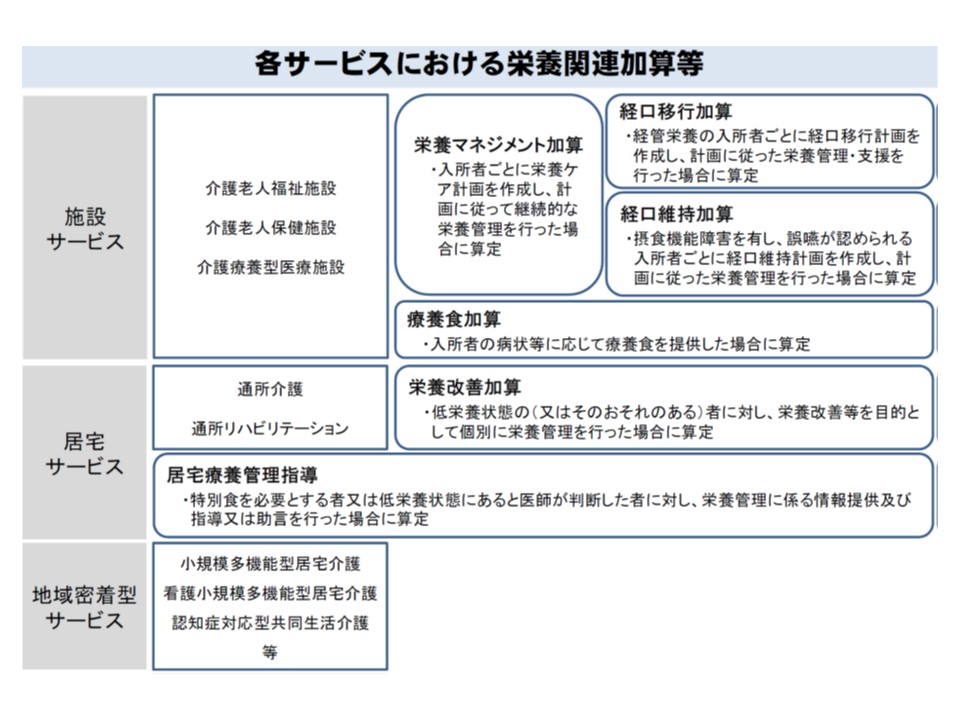
要介護高齢者においては、食事を口から摂取することが困難な方も少なくなく、栄養状態の悪化が要介護度の改善に向けて大きな課題の1つとなっています。介護報酬でもこの点が考慮され、介護保険施設における【栄養マネジメント加算】(配置されている管理栄養士によって、入所者ごとの栄養管理を継続的に行うことを評価する)や、通所サービスにおける【栄養改善加算】(配置されている管理栄養士が、低栄養状態の利用者に対して、栄養改善を目的とした個別の栄養管理を行うことを評価する)などが整備されています。
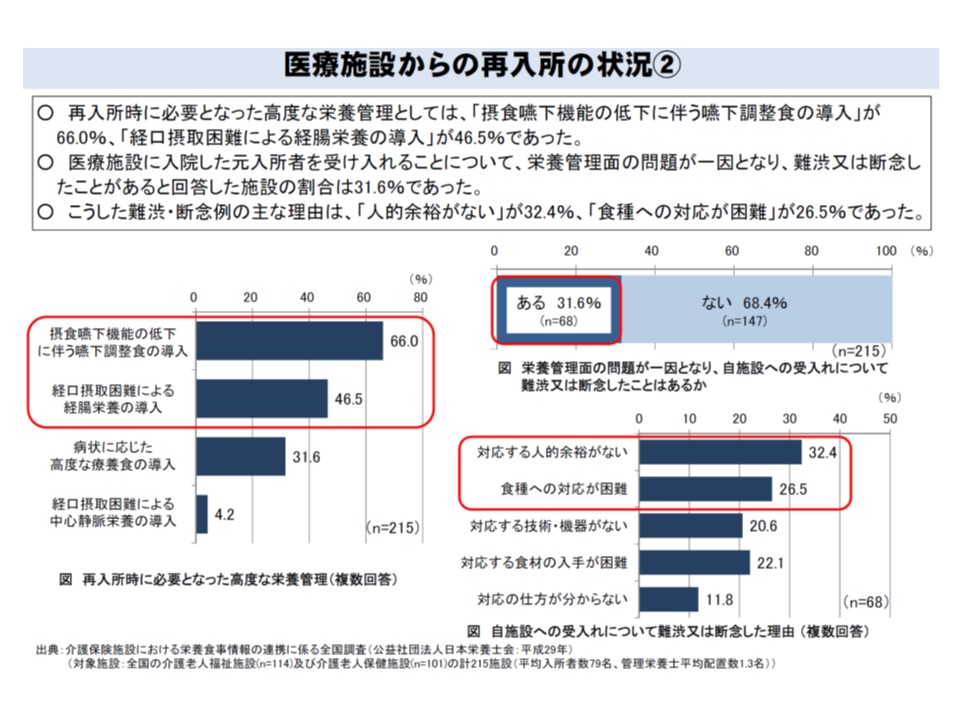
しかし、例えば「A介護施設の入所者が、疾病などでB医療機関に入院し、退院後にA介護施設に再入所する」といったケースで、A介護施設の管理栄養士とB医療機関の管理栄養士が情報連携することなどを評価する報酬項目はありません。日本栄養士学会の調査では「医療機関からの再入所者のうち、高度な栄養管理(嚥下調整食や経腸栄養など)が必要な人が2016年度に1名以上いる」と答えた介護保険施設は77.2%に上るが、「栄養管理に対応する人的余裕がなかったり、食種への対応が困難などの理由で、再入所者の受け入れに難渋した、あるいは断念したことがある」という介護保険施設が31.6%もある、ことが分かっています。介護保険施設は、比較的長期入所になるため、職員と顔なじみの関係などが構築されます。これが、栄養管理面がネックとなって別の施設への入所が余儀なくされるとなれば、例えば精神面の悪化(認知症の進行など)などにもつながりかねません。
そこで鈴木老人保健課長は、「医療・介護の施設間における栄養管理の連携の推進」などを図るための方策を論点の1つとして掲げました。例えば、医療機関から元入所施設に栄養管理に関する情報(特別食の必要性など)を迅速に提供する場合の加算などが考えられそうです。なお、堀田聰子委員(国際医療福祉大学大学院教授)は「同じ管理栄養士でも、食形態の呼称が異なるケースがあるようだ」と指摘し、仕組みだけでなく、それを運用するための土壌の整備(ここでは用語の統一)が重要との見解を示しています。
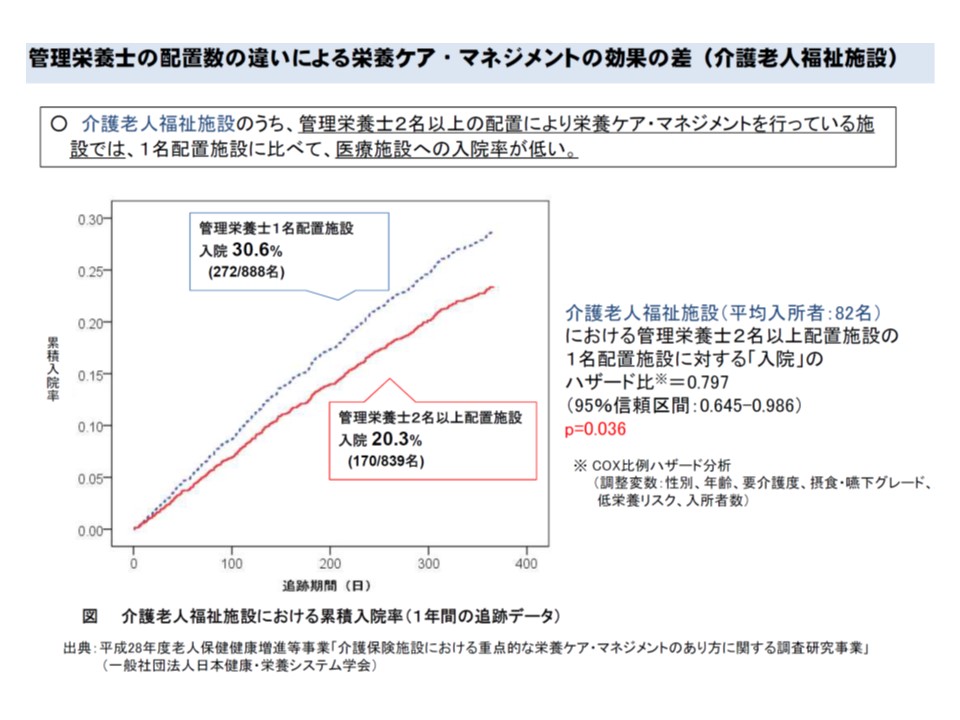
あわせて鈴木老人保健課長は、「管理栄養士が2名以上配置されている介護老人保健施設では、1名配置の施設に比べて医療施設への入院率が低く、在宅復帰率も高い」というデータを提示しました。「管理栄養士を手厚く配置する場合の加算」創設などが念頭にあるのかもしれません。
この点、東憲太郎委員(全国老人保健施設協会会長)から「STと管理栄養をセットで配置する場合の評価」などを提案が出されたほか、「管理栄養士から介護職員に栄養管理のノウハウを伝授した場合の評価」などを検討してはどうかとの意見も出ています。
通所サービス利用者の4割弱は低栄養だが、栄養改善加算の算定はきわめて低調
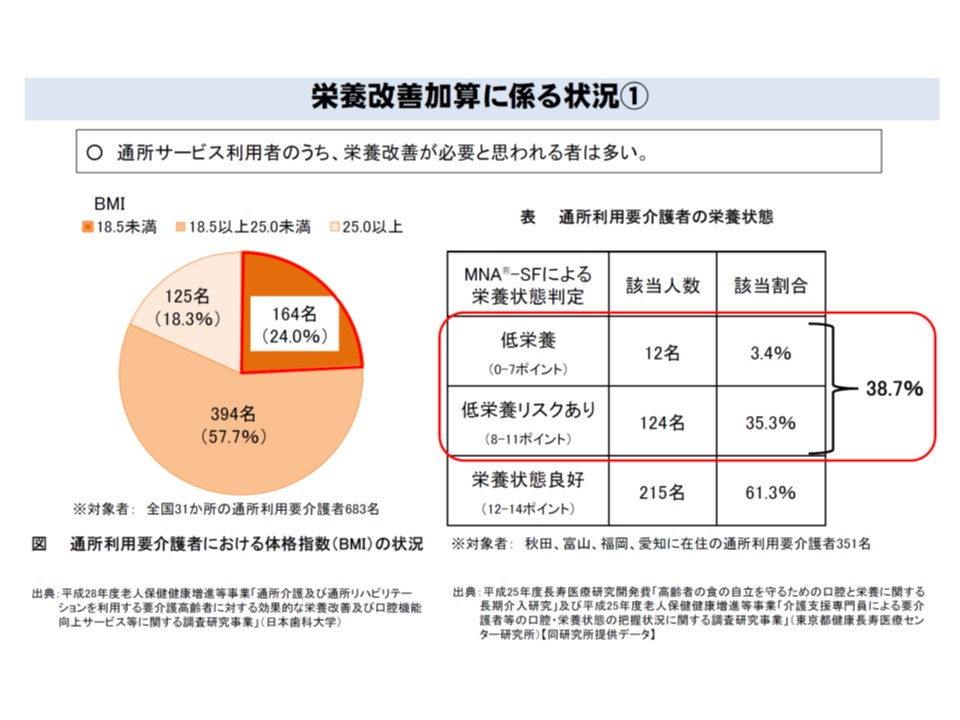
介護施設では食事が提供されますが、在宅の要介護高齢者では食事は自分で用意(生活援助サービスはあるが)することになり、「低栄養」が大きな問題となるケースが少なくありません。厚労省の研究事業では、「通所サービス利用者の38.7%が低栄養状態、あるいは低栄養リスクあり」という状況にあるとの報告もあります。
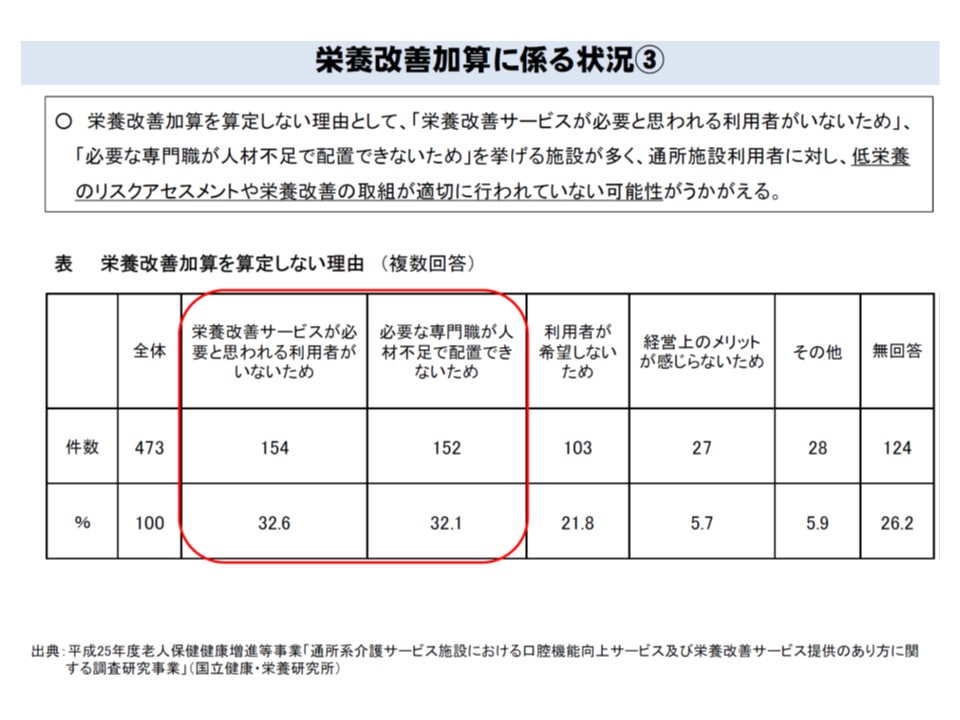
前述のとおり、通所サービスにも【栄養改善加算】が準備されていますが、算定割合はわずか1.8%(施設ベース、利用者ベースでの3.0%)にとどまっています。算定しない理由としては、「栄養改善サービスが必要と思われる利用者がいない」32.6%、「必要な専門職が配置できない」32.1%などが多く、居宅の要介護高齢者に適切な栄養管理が行われていない可能性が伺えます。
この点について鈴木委員は、「市町村によっては、【栄養改善加算】の対象者となる『低栄養』の判断について、BMIだけではだめで、血清アルブミン値などを求めるところもある。これは非現実的で、簡易な指標などを利用できるようにすることが大事ではないか」と指摘しました。
なお、上記のように4割弱の患者は【栄養改善加算】の算定対象となる可能性が高く、通所事業所側の「栄養改善サービスが必要と思われる利用者がいない」という見解には、誤解がある可能性もあります。低栄養の概念や、栄養管理の重要性を今一度周知する必要があるでしょう。
これに関連して武久洋三委員(日本慢性期医療協会会長)は、「そもそも『低栄養の患者』を作らないという姿勢が重要である。急性期病院から慢性期病院へ転院した段階で、脱水・低栄養になっている患者が少なくない」と指摘し、医療機関での「栄養管理の重要性」認識を高めるべきと訴えています(関連記事はこちら)。
【関連記事】
退院後2週間未満の訪問リハ開始が効果的だが、3割の要介護者では実現できず—介護給付費分科会(1)
認知症デイサービスはIIIa以上、一般デイではIIb以下が主に利用—介護給付費分科会
定期巡回や看多機の整備進まず、「ニーズの実態を精査すべき」との指摘も—介護給付費分科会(2)
一部有識者が提唱する「新型多機能」、小多機の理念に反すると猛反発—介護給付費分科会(1)
2018年度介護報酬改定に向けキックオフ、夏までに第1ラウンドの議論終える—介護給付費分科会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換(2)
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
【16年度改定答申・速報2】専従の退院支援職員配置など評価する「退院支援加算1」、一般600点、療養1200点―中医協総会
【2016年度診療報酬改定総点検3】在宅医療の報酬体系を大幅に見直し、課題は是正されるのか?
「同一建物減算」回避するための訪問日調整を無意味化、在宅報酬を見直し―中医協総会
在宅医療の報酬体系に「患者の重症度」導入を検討へ―中医協総会