超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
2018.10.11.(木)
社会保障審議会の医療保険部会が10月10日に開催され、医療保険制度改革に向けた具体的な検討が始まりました。
骨太方針2018や経済・財政再生計画改革工程表(2017改定版)において、本年度(2018年度)中に結論を出すことなどが求められている7項目について議論を行っていくことになります(関連記事はこちら)。既に、医療保険部会で議論されてきた項目も少なくありませんが、社会情勢の変化などを踏まえて議論の行方が変わる可能性も否定できず、注目していく必要があります。

10月10日に開催された、「第114回 社会保障審議会 医療保険部会」
骨太方針2018等で「2018年度中に結論」を求められている7項目をまず検討
検討テーマにあげられたのは次の7項目です。10月10日の医療保険部会では、7項目について、いわばフリートークが行われました。
(1)後期高齢者の窓口負担
(2)外来受診時の定額負担
(3)薬剤自己負担
(4)金融資産を勘案した負担
(5)新規医薬品・医療技術の保険収載
(6)現役並み所得判定基準
(7)保険給付率と患者負担率のバランスの見える化
まず(1)は、現在、「原則1割」となっている75歳以上の後期高齢者の窓口負担を「原則2割」に引き上げるべきではないか、というテーマです。
70-74歳の前期高齢者については、段階的に「1割負担から2割負担への引き上げ」が行われており、本年度(2018年度)中に完了します(新たに70歳になった人から2割負担となる)。69歳以下では「3割負担」なので、70-74歳の自己負担割合が「1割→2割」に引き上げられたとしても、個人単位でみれば「3割→2割」への負担軽減となるのです。
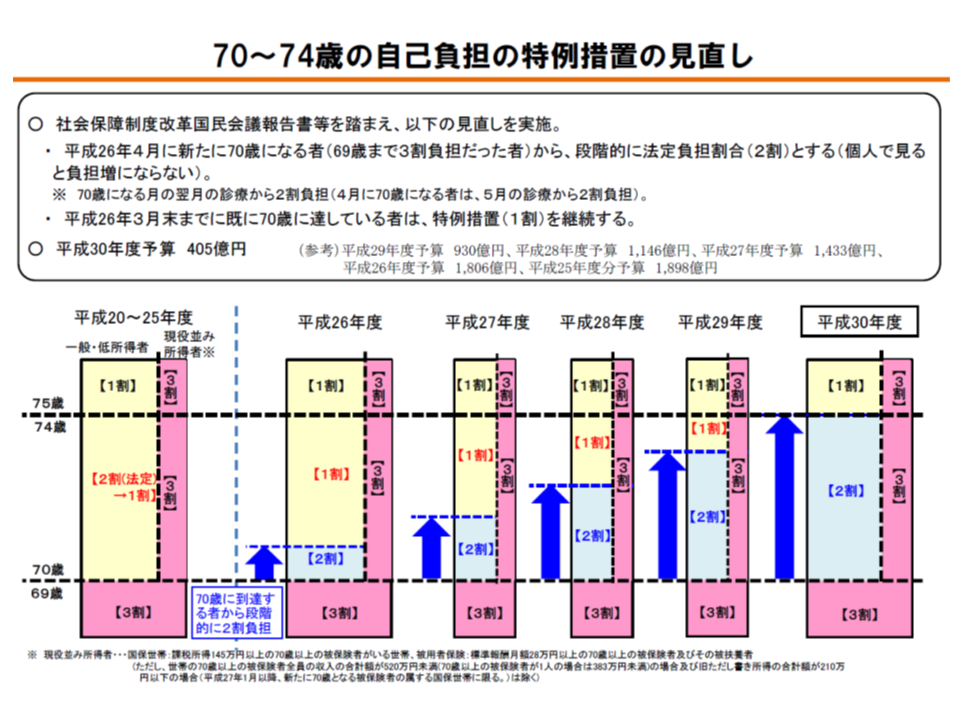
70-74歳の前期高齢者の自己負担割合は、段階的に1割から2割に引き上げられているが、個人単位では「従前1割であったものが2割にアップする」わけではない
さらに「世代間の負担の公平性」を確保するために、75歳以上の後期高齢者においても自己負担割合を「原則2割」に引き上げるべきではないか、との指摘があり、改革工程表でも「2018年度中の検討」が指示されているのです。医療保険部会では、2割負担を支持する声(佐野雅宏委員:健康保険組合連合会副会長、安藤伸樹委員:全国健康保険協会理事長ら)と、反対する声(松原謙二委員:日本医師会副会長、兼子久委員:全国老人クラブ連合会理事ら)の双方が出ています。
2割負担を支持する佐野委員らは、「現役世代の高齢者支援に関する負担が過重になっており、それが大規模な健康保険組合の解散にもつながっている。早急に2割負担への引き上げを実施すべき」と強調しています。仮に来年(2019年)4月から「新たに75歳に到達した人から2割負担とする」との見直しが実現すれば、現在の前期高齢者(70-74歳)が個人単位でも負担増にならない形で2割負担を実現できますが、法改正に必要な時間などを踏まえれば2019年度実施は難しく(今年中に医療保険部会で2割負担を決めたとしても、健保法等改正に関する国会での審議時間等を考えれば、2019年4月施行は事実上不可能)、間隙が生じることを佐野委員らは懸念しています(関連記事はこちら)。
一方、松原委員らは「75歳以上後期高齢者の7割は、『公的年金』のみで生活しており、所得水準が低い。自ずから負担上限が決まってくる」「高齢者を若人が支える形は維持すべきであり、これに疑問を唱えるのであれば、医療保険制度そのものが崩壊してしまう」点などを説き、2割負担に反対しています。
薬剤の種類に応じた一部負担・超高額薬剤の保険収載の在り方など、総合的に検討
(2)は、「かかりつけ医等を普及する」「かかりつけ医等以外を外来受診した場合に、通常の定率負担(年齢・所得に応じて1-3割)とは別に、定額の自己負担を求める」ことをどう考えるかというテーマです。
前者の「かかりつけ医の普及」には異論が出ていませんが、後者の「外来定額負担」には「かかりつけ医の定義が明確でない」「診療科によってかかりつけ医が複数いるケースもある」ことなどから、時期尚早との声もあります。
(3)は、例えば「OTC類似薬(一般用医薬品類似医薬品)などについては保険給付率を下げる(逆に言えば患者負担割合を上げる)」など、薬剤に関する自己負担率の在り方の問題です。フランスでは、薬剤の種類に応じて「抗がん剤は100%保険給付(自己負担ゼロ)」「ビタミン剤などは100%自己負担」などと区分けされており、我が国でもこうした仕組みを検討してはどうかという指摘があります。
この点、昨今の診療報酬改定では、例えば「単なる栄養補給目的のビタミン剤は保険給付から除外する」などの見直しが行われており、徐々に、こうした仕組みが導入されているとも考えられます。
医療保険部会では、やはり賛否両論がありまずが、10月10日の会合では安藤委員から「OTC類似医薬品などはそもそも保険給付から除外すべき」という意見も出ています。後述するように、超高額薬剤の保険収載が進むなど、医療保険財政が厳しくなる中では、「保険給付範囲をどう考えるか」というテーマの検討も避けては通れません。例えば「超高額医薬品などは保険給付から除外する」という考え方や、逆に「軽症部分については保険給付から除外する」という考え方もあり、安藤委員の主張は後者に近いと言えるでしょう。
また(5)は、まさに「超高額薬剤等の保険収載をどう考えるか」というテーマです。最近では、画期的な抗がん剤のオプジーボについて「超高額な薬価が維持されたまま、適応症が拡大された」ことが問題となり、極めて異例の「期中の薬価引き下げ」が実施されました。さらに、2018年度の薬価制度改革では「四半期ごとの再算定によって、適応症拡大等に迅速に対応する」仕組みが設けられ、さらに「費用対効果」を勘案した値決めの仕組みが近く制度化される(2018年度には13品目について試行導入)などの対応が図られています。

超高額な医薬品等の保険収載については、薬価制度や費用対効果評価導入など、さまざまな対応が図られ、また現在も検討が進められている

超高額薬剤への対応については、その薬剤の特性等に応じてきめ細かく実施される
ただし、今後も超高額な医薬品等の保険収載が予定されています。例えば、患者自身の免疫細胞(T細胞)に遺伝子操作を行い、がん細胞への攻撃力を増して体内に戻す「CAR-T細胞治療」は、急性リンパ性白血病の治療において極めて優秀な成績を収めています(臨床試験では奏効率8割)が、極めて高額でもあり、米国の高齢者向け医療保険(Medicare)では5560万円(1ドル=111円)の償還価格が設定されています。現在、我が国においても審査中であり、近く保険収載が議論されますが、その際にどういった対応を行うべきかが問題となるでしょう。
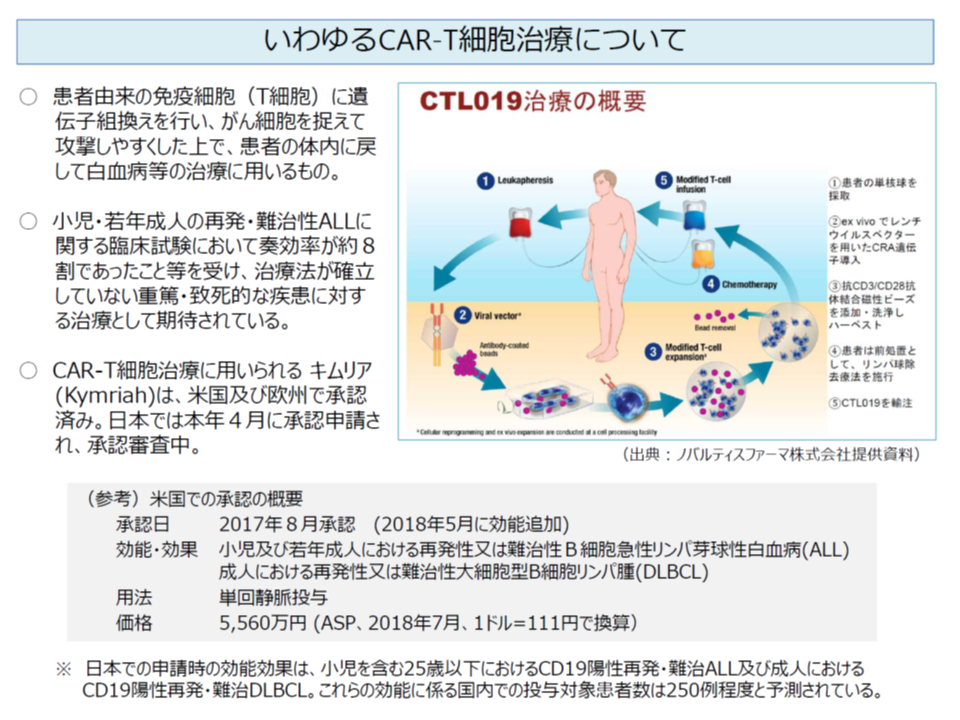
画期的な医療技術(薬剤)は、医療の質向上・患者のQOL向上をもたらすものであり、「保険収載が望まれる」ことは言うまでもありません。一方で、超高額な医療技術は保険財政を圧迫してしまうことも事実です。この点、単純に「薬価等を低く設定」すれば、医療へのアクセスと保険財政の安定は両立できますが、メーカーにとっては「開発意欲を削ぐ」仕打ちにもなってしまいます。そこで菅原琢磨委員(法政大学経済学部教授)は、「薬価制度だけでなく、税制なども総合的に勘案した対応をとるべきではないか」との考えを示しました。例えば、「薬価は低く設定し、保険財政を安定させる。その一方で、税制の特例等を設けることで製薬メーカー等の経営を下支えする」仕組みなどが考えられそうです。他省庁も巻き込んだ検討が期待されます。
さらに(7)は、「保険給付率(保険料・公費負担)と患者負担率のバランス等を定期的に見える化しつつ、診療報酬とともに保険料・公費負担、患者負担について総合的な対応を検討する」というテーマです。
現在でも、診療報酬改定時には「医療費、保険料等とのバランス」を考慮した改定率が設定されていますが、財務省は、さらに「『支え手の減少』に合わせて『保険給付率を自動的に調整する』仕組みなどを導入してはどうか」との提言も行っており(関連記事はこちら)、今後もこの提言が再燃する可能性があります。
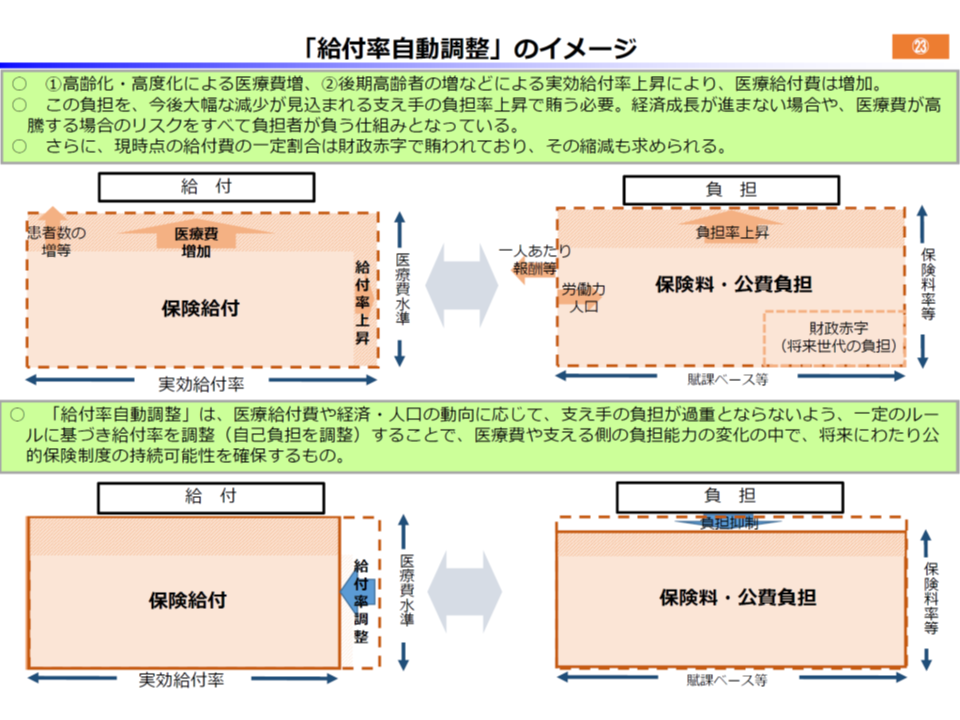
財務省は、医療費が大幅に増加した場合でも、保険料率等のアップを抑えるために、給付率を減らしてはどうか(下段)と提案している
この点、伊藤彰久参考人(日本労働組合総連合会総合政策局生活福祉局長、南部美智代委員(日本労働組合総連合会副事務局長)の代理出席)は、「予測できない保険給付率の変動は、制度への信頼を大きく損ねる」とし、財務省提言に強く反対しています。
なお、安倍内閣では、少子高齢化を見据えた「全世代型の社会保障改革」を打ち出しており、今後の経済財政諮問会議等の議論によっては、例えば改革工程表の大幅見直しなどの可能性もあり、医療保険部会での検討項目への追加なども考えられます。今後の議論の行方に要注目です(関連記事はこちらとこちら)。


【関連記事】
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
骨太方針2018を閣議決定、公的・公立病院の再編統合、病床のダウンサイジング進めよ
2019-21年度、社会保障費は「高齢化による増加」のみ認める、公立病院等の再編進めよ―経済財政諮問会議
団塊の世代が後期高齢者となりはじめる2022年度までに社会保障改革を実行せよ―経済財政諮問会議
健康寿命延伸・ICT活用、2040年度に必要な医療・介護人材は935万人に圧縮可能―経済財政諮問会議
今後3年で社会保障改革が必要、元気高齢者活用やAIケアプラン等に取り組め―経済財政諮問会議
「健康寿命の増加>平均寿命の増加」目指し、健康・医療・介護データの利活用等を推進―未来投資会議
75歳以上の後期高齢者の医療費自己負担、段階的に2割に引き上げよ―財政審
軽微な傷病での医療機関受診では、特別の定額負担を徴収してはどうか―財政審
骨太方針2018、「後期高齢者の自己負担2割への引き上げ」は後退―健保連
病床過剰地域で「ダウンサイジング」が進むよう、効果的な方策を検討せよ―経済財政諮問会議
少額外来での受診時定額負担、民間医療機関への機能転換命令権など改めて提唱―財政審



