平均在院日数の地域格差、「地域性があり容認すべき」と考えるか、「医療の標準化に向け解消すべき」と考えるか—第8次医療計画検討会(2)
2022.10.11.(火)
平均在院日数を地方ブロック別に見ると、いずれの地域でも「短縮」が進んでいるが、地域格差がある。この格差は「解消」すべきであろうか、それとも「容認」すべきであろうか—。
医療計画には、例えば「脳卒中からの在宅復帰率」などの目標値を設定するが、「目標を達成するために、どのような施策に取り組んでいくか」を関係者間で膝を突き合わせて議論するプロセスこそが重要である—。
10月7日に開催された「第8次医療計画に関する検討会」(以下、検討会)では、こういった議論も行われました。同日に行われた「医療圏」見直しについては既に別稿でお伝え済です。

10月7日に開催された「第15回 第8次医療計画等に関する検討会」
平均在院日数の地域間格差、「解消を目指す」べきか「容認する」べきか
Gem Medで報じているとおり、検討会の「医療計画見直し」論議は具体的な第2ラウンドに入っています。年末の意見取りまとめに向けて精力的に議論が進められています。
【これまでの検討会論議に関する記事】
医療提供体制の基礎となる2次医療圏は適正な規模・エリア設定が重要、他計画にも影響するため優先検討を—第8次医療計画検討会(1)
かかりつけ医機能は医師個人・医療機関の双方に、「制度化や登録制」に疑問の声も—第8次医療計画検討会
「病院・クリニック間の医師偏在解消」「ベテラン医師ターゲットに据えた医師偏在解消」など進めよ—第8次医療計画検討会(2)
病院薬剤師や訪問看護師、特定行為研修修了看護師、医療計画に「ニーズ踏まえた確保策」規定へ—第8次医療計画検討会(1)
医療・介護サービスの一体提供可能とするため、在宅医療圏域は「市町村単位」が望ましいのでは—第8次医療計画検討会(2)
医療安全の向上に向け、例えば医療機関管理者(院長など)の「医療事故に関する研修」参加など促していくべき—第8次医療計画検討会(1)
2次救急と3次救急の機能分担、巡回医師等確保・オンライン診療によるへき地医療支援など進めよ—第8次医療計画検討会(2)
周産期医療・小児医療提供体制、医療の質確保や医師の負担軽減のため「集約化・重点化」を急ぎ進めよ—第8次医療計画検討会(1)
がん拠点病院が存在しない医療圏への対策、効果的な糖尿病対策、精神疾患対策の評価指標などが今後の重要論点—第8次医療計画検討会(2)
外来機能報告データ活用し、紹介受診重点医療機関の明確化だけでなく、幅広く「外来医療機能分化」論議を—第8次医療計画検討会(1)
高額医療機器の共同利用推進、「読影医・治療医配置なども勘案」した広範な議論求める声も—第8次医療計画検討会(2)
外来医師偏在の解消に加え、「かかりつけ医機能の明確化、機能を発揮できる方策」の検討も進める―第8次医療計画検討会(1)
人口減の中「2次医療圏」をどう設定すべきか、病床数上限である基準病床数をどう設定するか―第8次医療計画検討会
今後の医療提供体制改革では、「医療人材の確保」が最重要論点―第8次医療計画検討会
外来機能報告制度や紹介受診重点医療機関が「医師偏在」を助長しないよう留意を―第8次医療計画検討会
感染症対応では情報連携、看護師はじめ医療人材確保が最重要、課題検証し早急な改善を—第8次医療計画検討会
感染症対応医療体制を迅速確保できるよう、強制力持つ法令の整備を検討してはどうか—第8次医療計画検討会
集中治療認定医を専門医と別に養成し、有事の際に集中治療に駆け付ける「予備役」として活躍を—第8次医療計画検討会
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
10月7日の会合では、既に報じた「医療圏の設定」のほか、「基準病床数」と「指標例」についても議論を行いました。
「基準病床数」は、いわば「地域における病床数の上限」と言えます。基準病床数を超える病床整備申請があった場合、都道府県知事は「公的医療機関に対しては許可をしない」「その他医療機関に対しては勧告し、それに従わない場合には保険指定を拒否する」ことができます。病床数が過剰であれば「不必要な入院期間の延伸」などを招きます(空床を埋めるために退院を遅らせる)。これは医療費膨張につながるほかに、▼ADLの低下▼感染リスクの増大▼患者QOLの低下—という非常に大きな問題を生んでしまうため、地域の病床数を適切にする必要があるのです。もっとも「基準病床数<<実際の病床数」となる病床過剰地域が少なからずあるのも実際です。

基準病床数制度の概要(医療部会(2)1 211004)
基準病床数は、下表の式に則って計算します。当然のことですが「延べ入院患者数が多くなる地域では、病床数も多く整備する」という考えに則っています。

基準病床数の計算式(第8次医療計画検討会5 220525)
ただし、計算要素の1項目である「平均在院日数」については、2018-23年度を対象とする第7次医療計画(現在の医療計画)で、次のような▼短縮▼地域格差の是正—に向けた仕掛けが設けられています。「長いままの平均在院日数」を認めれば、「病床数を多く認める」→「病床を埋めるために不適切な入院、不適切な在院期間の延伸を招く」→「医療費の高騰や医療の質低下・生活の質低下を招く」という弊害があるためです。
▽病院報告データから「平均在院日数の短縮率」を計算し、「平均在院日数×地方ブロックごとの短縮率」を用いる
▼地方ブロックの平均在院日数が全国平均よりも短い場合には、当該ブロックの変化率を用いる
▼地方ブロックの平均在院日数がその全国平均よりも長い場合には、「全国値+α」と「当該ブロックの変化率」のうち、より高い変化率を用いる
平均在院日数の長い地域では、「現状」を認めるのではなく、「まず全国平均に近づくように、平均在院日数の短縮を目指す」ものと言えます。
実際の平均在院日数の動きを見ると、「新型コロナウイルス感染症の影響を除けば、いずれの地域(地方ブロック)でも平均在院日数は短縮している」ものの、「地域格差が依然としてある」ことが分かりました。そこで、2024年度からの第8次医療計画において、上記の「平均在院日数の短縮・地域差縮小」の仕掛けを維持すべきか?強化すべきか?緩和すべきか?が問題になってきます。
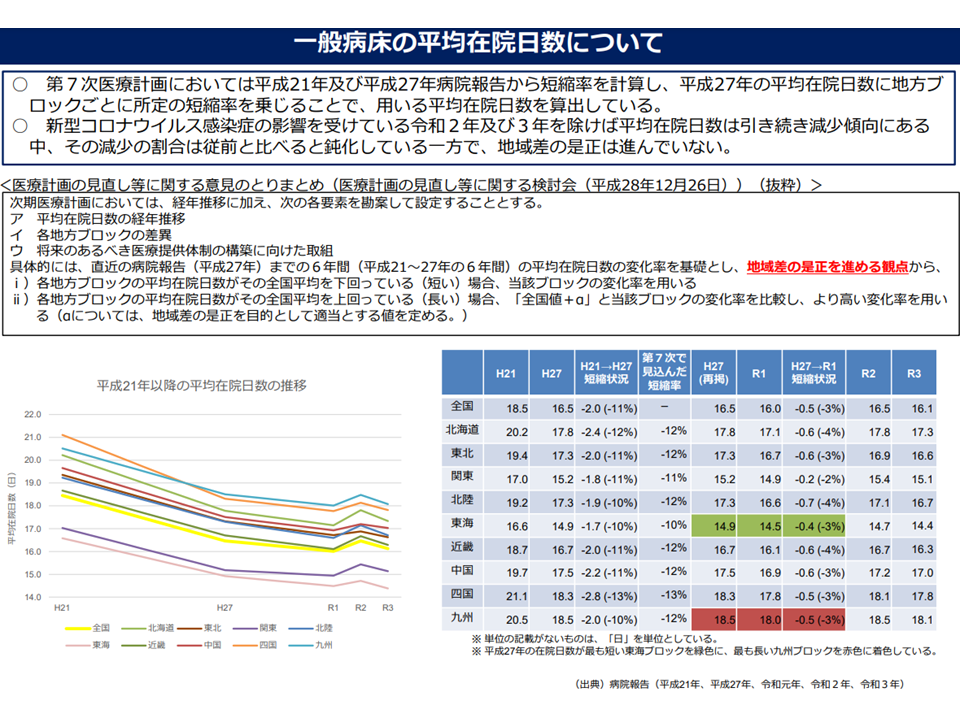
平均在院日数の推移(第8次医療計画見直し検討会(2)1 221007)
この点、医療提供者サイドの構成員は、こぞって「いずれの地域でも平均在院日数は相当程度短縮してきている。地域の特性を踏まえれば、地域差の格差解消をこれ以上無理に進めるべきではない」との意見を示しました。例えば、▼一般病床と一口に言っても、障害者施設病棟や地域包括ケア病棟など在院日数が長い病床があり、その配置状況が都道府県で異なっていると思われる。地域格差のこれ以上の解消は好ましくない(江澤和彦構成員:日本医師会常任理事)▼在院日数の短縮を進めれば、平均値が短くなり、さらに在院日数の短縮が必要となる。常に短縮を追いかけなければならない仕組みは好ましくない(今村知明構成員:奈良県立医科大学教授)▼地域によって家族構成や産業構成などが大きくことなる。全国一律を目指すことは好ましくない(大屋祐輔構成員:全国医学部長病院長会議理事・琉球大学病院院長)▼平均在院日数や病床数は、地域の介護サービス提供体制と深く関係しており、安易な無理な短縮は好ましくない(田中滋座長代理:埼玉県立大学理事長)―などの意見が目立ちます。
これに対し、医療費を負担する者を代表する河本滋史構成員(健康保険組合連合会専務理事)は「医療の標準化を進めるためにも、地域差を縮減していくべき」と訴えました。
厚労省が9月30日に公表した2021年の「医療施設(動態)調査・病院報告の概況」では、一般病床の平均在院日数について最長の高知県(20.5日)と最短の愛知県(13.7日)との間には6.8日と1週間近い格差があることが分かりました(関連記事はこちら)。上述のように一般病床の中でも「ベッドの区分が異なる」ことも考えられますが、「果たして、都道府県別にそれほどの疾患構成の差があるのだろうか?」(高知県民は在院日数の長い傷病に罹患しやすく、愛知県民は在院日数の短い傷病に罹患しやすい?)、「ベッド数の多い地域では、病床利用率を上げるために、在院日数を延伸しているのではないか?」との疑問もあり、今後、エビデンスに基づいた議論を行っていく必要があるでしょう。あわせて、議論の場は変わりますが「在院日数短縮へのインセンティブ」(診療報酬上の加算や、完全包括支払い方式の拡大など)を中央社会保険医療協議会などで議論していくことが、在院日数短縮に向けて非常に重要となることでしょう。
なお、計算式の各要素について「コロナ感染症の影響を除外するために、2020年・21年のデータは除く」方針が確認されています。
医療計画の目標実現のために、どのような施策に取り組むかを議論するプロセスが重要
ところで、医療計画は「作って終わり」ではありません。▼計画を作成する→▼計画に沿って施策を実行する→▼結果を評価し、時期計画に活かす—というPDCAサイクルを回していくことが重要です。
このため、5疾病・5事業などについて「結果・成果の評価を行うための指標例」が定められています。例えば、5疾病の1つ「脳卒中」では「脳血管疾患により救急搬送された患者数」「在宅等生活の場に復帰した患者の割合」「脳血管疾患患者の年齢調整死亡率」などがアウトカム指標例として示され、各都道府県で「自県では、在宅復帰率の目標を●%に、年齢調整死亡率の目標を◆%に設定し、これを目指して脳卒中対策を進めていこう」と考えていくことになります。
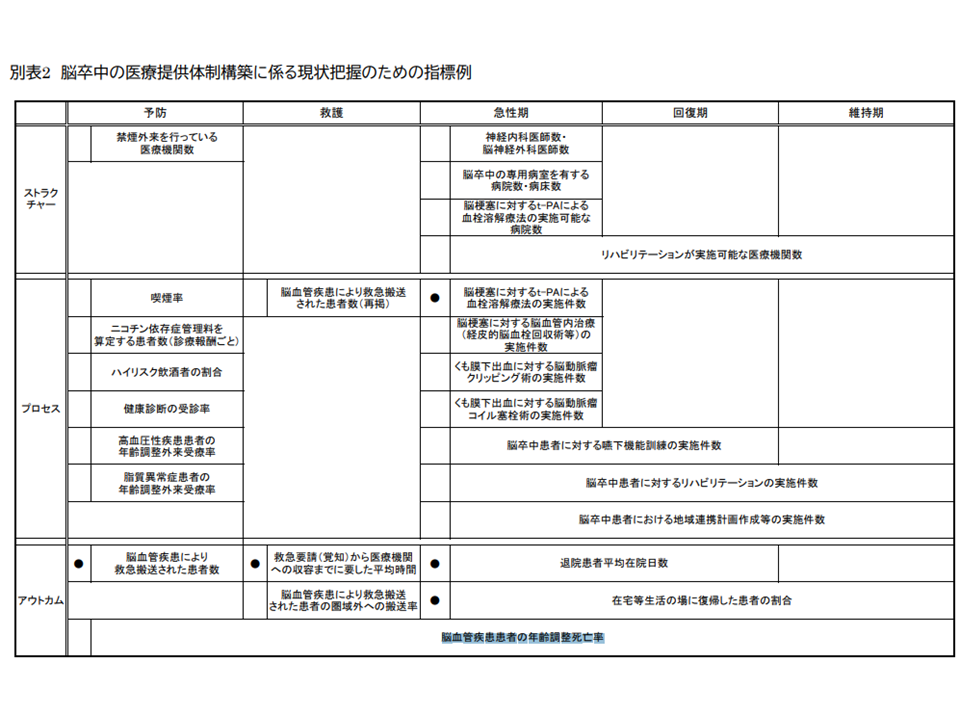
脳卒中対策の指標例(第7次医療計画)
この指標例は、検討会の下部組織(ワーキング)や他検討組織(がん対策推進協議会など)で設定され、検討会では「各指標例を具体的施策に落とし込むために、ロジックモデルの考え方を導入してはどうか」という議論が行われています。
例えば脳卒中の在宅復帰率という最終指標の数値を高めていくために、「リハビリを推進する必要がある」→「回復期リハビリ病棟・病床の整備を進めよう」→「回復期のリハも重要だが、昨今は急性期からのリハ充実が指摘されている、急性期病床でのリハ実施促進方策を考えてはどうか」といった具合に、「施策がその目的を達成するに至るまでの論理的な因果関係を明示する」ものです。
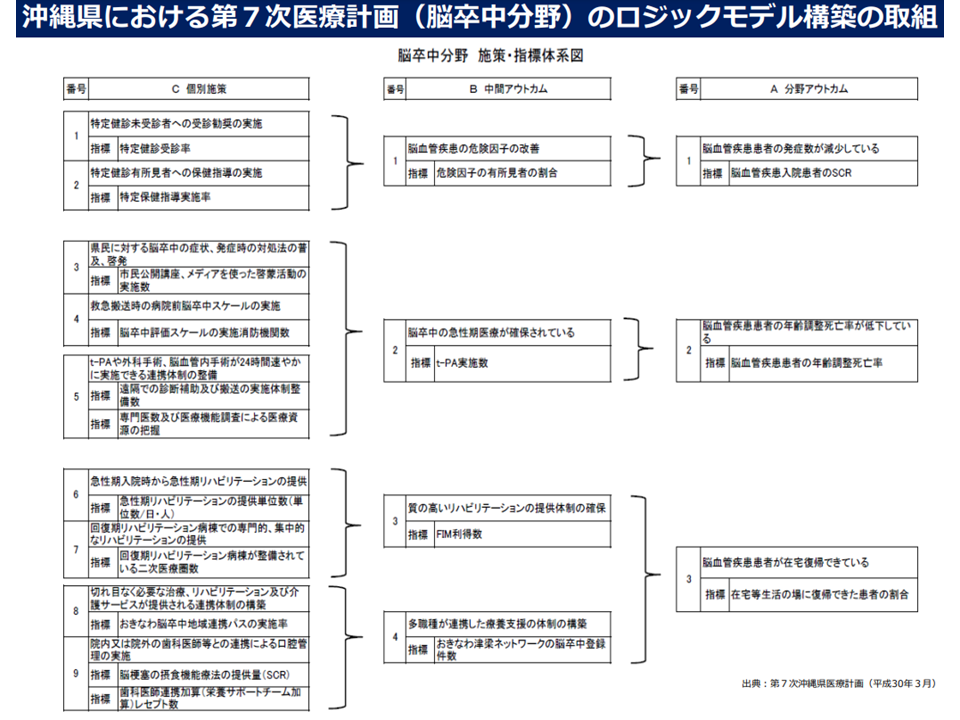
沖縄県の脳卒中ロジックモデル(第8次医療計画検討会11 220525)
「アウトカムが明確な領域(例えば5疾病)ではロジックモデルが馴染む」(今村構成員)などの指摘があり、この考え方(5疾病・5事業などの指標例を定めるとともに、ロジックモデルを導入する)が了承されています。
なお、ロジックモデルについては、「指標・目標から具体的施策に落とし込んでいくまでのプロセス・関係者での意見交換こそが重要である」とされています。行政(都道府県・市町村)だけでなく、地域の医療関係者や学識者が集い、「ある目標を達成するために、どのような施策を進めていくか」を膝を突き合わせて議論していくことに期待が集まります。
【関連記事】
医療提供体制の基礎となる2次医療圏は適正な規模・エリア設定が重要、他計画にも影響するため優先検討を—第8次医療計画検討会(1)
かかりつけ医機能は医師個人・医療機関の双方に、「制度化や登録制」に疑問の声も—第8次医療計画検討会
「病院・クリニック間の医師偏在解消」「ベテラン医師ターゲットに据えた医師偏在解消」など進めよ—第8次医療計画検討会(2)
病院薬剤師や訪問看護師、特定行為研修修了看護師、医療計画に「ニーズ踏まえた確保策」規定へ—第8次医療計画検討会(1)
医療・介護サービスの一体提供可能とするため、在宅医療圏域は「市町村単位」が望ましいのでは—第8次医療計画検討会(2)
医療安全の向上に向け、例えば医療機関管理者(院長など)の「医療事故に関する研修」参加など促していくべき—第8次医療計画検討会(1)
2次救急と3次救急の機能分担、巡回医師等確保・オンライン診療によるへき地医療支援など進めよ—第8次医療計画検討会(2)
周産期医療・小児医療提供体制、医療の質確保や医師の負担軽減のため「集約化・重点化」を急ぎ進めよ—第8次医療計画検討会(1)
がん拠点病院が存在しない医療圏への対策、効果的な糖尿病対策、精神疾患対策の評価指標などが今後の重要論点—第8次医療計画検討会(2)
外来機能報告データ活用し、紹介受診重点医療機関の明確化だけでなく、幅広く「外来医療機能分化」論議を—第8次医療計画検討会(1)
高額医療機器の共同利用推進、「読影医・治療医配置なども勘案」した広範な議論求める声も—第8次医療計画検討会(2)
外来医師偏在の解消に加え、「かかりつけ医機能の明確化、機能を発揮できる方策」の検討も進める―第8次医療計画検討会(1)
人口減の中「2次医療圏」をどう設定すべきか、病床数上限である基準病床数をどう設定するか―第8次医療計画検討会
今後の医療提供体制改革では、「医療人材の確保」が最重要論点―第8次医療計画検討会
外来機能報告制度や紹介受診重点医療機関が「医師偏在」を助長しないよう留意を―第8次医療計画検討会
感染症対応では情報連携、看護師はじめ医療人材確保が最重要、課題検証し早急な改善を—第8次医療計画検討会
感染症対応医療体制を迅速確保できるよう、強制力持つ法令の整備を検討してはどうか—第8次医療計画検討会
集中治療認定医を専門医と別に養成し、有事の際に集中治療に駆け付ける「予備役」として活躍を—第8次医療計画検討会
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会





