周産期医療・小児医療提供体制、医療の質確保や医師の負担軽減のため「集約化・重点化」を急ぎ進めよ—第8次医療計画検討会(1)
2022.7.28.(木)
7月27日に「第8次医療計画に関する検討会」(以下、検討会)が開催され、(1)救急(2)災害(3)へき地(4)周産期(5)小児—の「5事業」に関する議論が行われました。
本稿では、このうち(4)の周産期医療と(5)の小児医療に焦点を合わせ、救急・災害・へき地医療については別稿で報じます。
周産期医療・小児医療のいずれにおいても「高度医療の集約化・重点化」を推進すべきとの方向がより明確にされました。「医療の質確保」「医師の負担軽減」のために集約化・重点化は必須の方向ですが、一方で「医療へのアクセスに支障が出ないか」「住民や地方議会等が難色を示すのではないか」との課題もあり、第8次医療計画に向けてどのような取りまとめが行われるのか、今後の議論に注目が集まります。
なお、第8次医療計画から新たに「新興感染症対策」が加わり、5事業は「6事業」となり、その内容は今後、議論されていきます(関連記事はこちら)。

7月27に開催された「第11回 第8次医療計画等に関する検討会」
ハイリスク分娩を取り扱う施設、患者アクセスにも配慮した「集約化・重点化」が急務
Gem Medで繰り返し報じているとおり「2024年度からの新たな医療計画(第8次医療計画)」に向けた議論が進んでいます(都道府県が作成する医療計画のベースとなる厚生労働省の指針論議)。
医療計画は、いわば「地域医療提供体制の設計図」であり、そこには、▼一定の医療を完結できる地域(医療圏)をどう設定するか▼医療圏におけるベッド数をどう考えるか(基準病床数)▼地域医療構想(高度急性期・急性期・回復期・慢性期等の機能ごとの必要病床数など)の実現に向けてどのような方策をとるか▼5疾病(がん、脳卒中、心血管疾患、糖尿病、精神病)・6事業(救急、災害、へき地、周産期、小児、感染症)+在宅医療について、どのように対策を進め、どのような目標値を設定するか▼医師確保をどのように進めるか▼効率的かつ効果的な外来医療提供体制をどのように構築するか—などを記載します。
7月27日の検討会では、このうち「5事業」(救急、災害、へき地、周産期、小児)に焦点を合わせた議論を行いました(新興感染症対策は別途議論)。5事業のうち救急・災害対策については下部組織である「救急・災害医療提供体制等に関するワーキンググループ」で、へき地対策については厚生労働科学研究(人口動態や地域の実情に対応するへき地医療の推進を図るための研究)で、周産期・小児対策については有識者勉強会で、それぞれ「現状の課題整理」「第8次医療計画に向けた改善策の検討」が行われており、その状況が報告されています。本稿では「周産期医療」と「小児医療」に焦点を合わせます。
我が国の周産期医療提供体制は、▼低リスク分娩に対応する医療機関(一般診療所、病院、助産所)▼比較的ハイリスクな分娩に対応する医療機関(地域周産期母子医療センター:296か所)▼高度なハイリスク分娩に対応する医療機関(総合周産期母子医療センター:112か所)—という3層構造になっています。
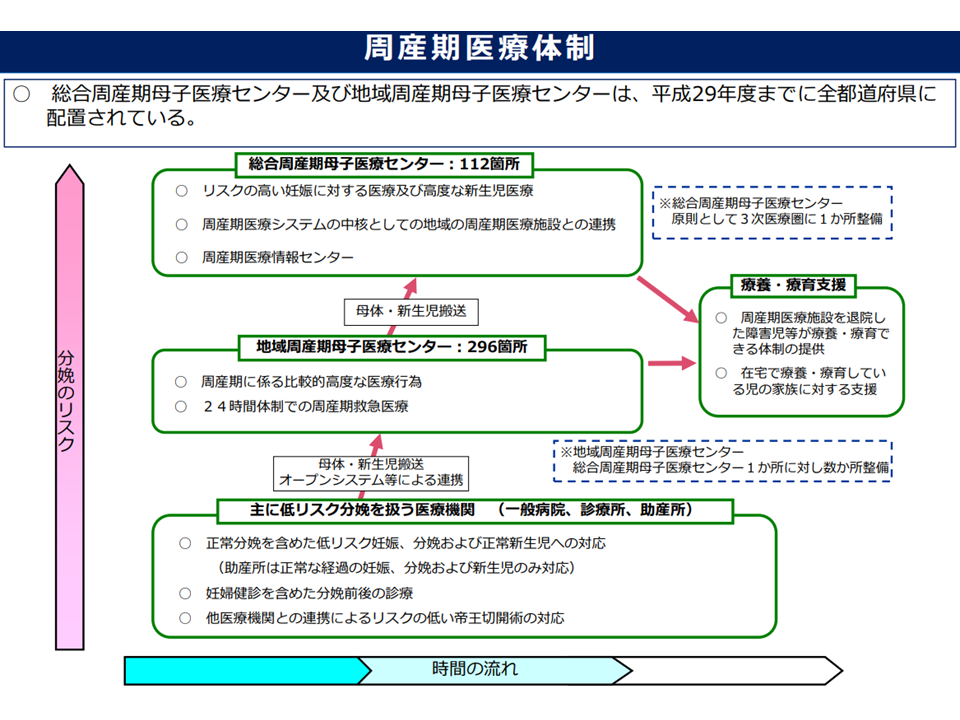
周産期医療体制の概略(第8次医療計画検討会(1)1 220727)
ところで少子化・晩婚化の影響から▼分娩件数が大きく減少している▼ハイリスク分娩が増加している—という大きな課題があり、課題解消のために「周産期医療の集約化」の方向が示され、実際にその方向で進んでいます。産科医が多くの施設に分散したのではハイリスク分娩等に適切に対応することが困難となり、また個々の医師の負担も大きくなります。このためハイリスク分娩を取り扱う施設を一定程度限定し、そこに産科医を集約することが必要となるのです。
しかし、現状をみると大きく次の2つの問題があります。
(a)集約化が進んではいるが、必ずしも十分とは言えない(依然として散在がある)
(b)集約化の反動として「産科医がいない、極めて少ない地域」などが生じている
まず(a)については、▼NICU・MFICUの施設数、病床数が増加している(集約化に逆行)▼地域周産期母子医療センターの約4割が病床数6床未満の小規模NICUである▼日中主にNICU・GCUを担当する医師数についても35%の施設で「2人未満」である—という状況です。「2人未満」の医師しか配置できてない(つまり、実質1人)NICUが少なからずあることに衝撃を覚えます。
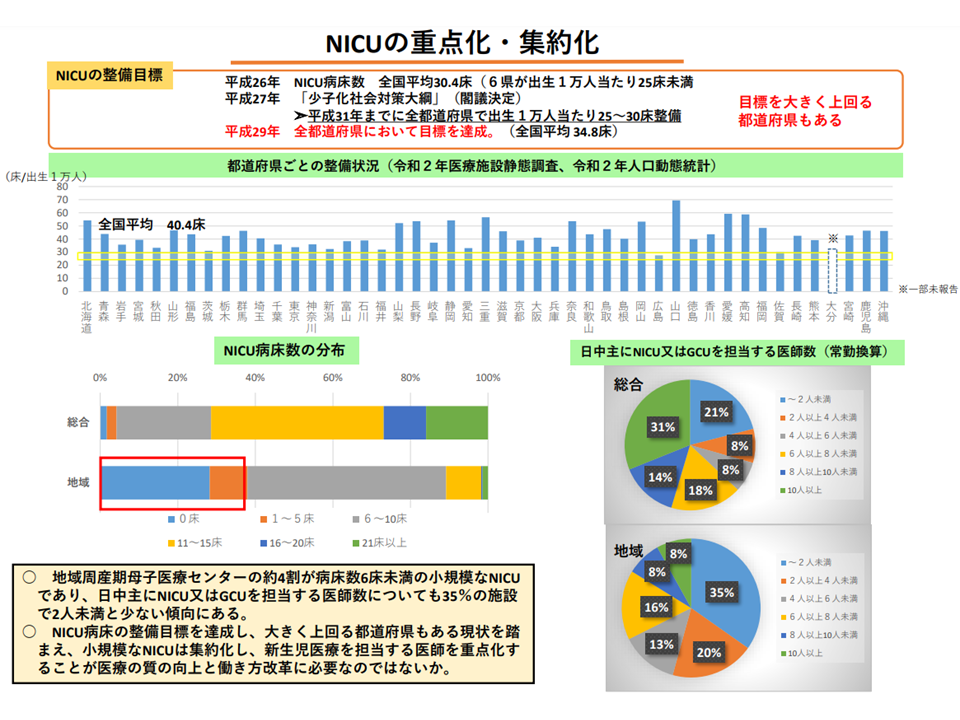
小規模NICUが多く、医師が2人未満しか配置されていないNICUも少なくない(第8次医療計画検討会(1)3 220727)
こうした事態の改善に向けて中井章人参考人(日本産科婦人科医会常務理事、日本医科大学多摩永山病院院長)らは「集約化、重点化」をさらに強力に推し進める必要性を強く訴えました。加納繁照構成員(日本医療法人協会会長)や野原勝構成員(全国衛生部長会)、大屋祐輔構成員(全国医学部長病院長会議理事)などもこの方向に強い賛意を示すとともに、今村知明構成員(奈良県立医科大学教授)は「予想よりもはるかに速いペースで少子化が進行している。対応を急ぐ必要がある」と警鐘を鳴らしています。
2024年度からは「医師の働き方改革」が実行されるため、「小人数のNICUなどでは業務が回らなくなる」ことが強く懸念され、早期に「集約化、重点化」を進めていく必要があります。
もっとも、ハイリスク分娩施設の集約化を進めれば、後述する(b)にも関連しますが「患者のアクセス」に問題が出てきます。地域によっては、患者、住民や地方議会が「アクセスの確保」を理由に集約化・重点化に難色を示すケースも少なくありません。現在の「第7次医療計画」でも「周産期医療や、後述する小児科医療について集約化・重点化を進める」方向が示されていますが、こうした「難色」に阻まれて、十分に進んでいないという面もあります。
この点について中井参考人は「ハイリスク分娩施設の近隣に妊婦の宿泊施設を整備する」ことなどでのアクセス面に配慮し、さらに「住民への十分な説明」を行ってはどうかと提案、検討会の山口育子構成員(ささえあい医療人権センターCOML理事長)もこの提案に強く賛同しています。ただし、分娩施設にのみ「宿泊施設を設置せよ」と求めることは難しい面もあり、国や地方自治体(都道府県や市町村など)のバックアップ(宿泊施設建設の財源ねん出)に期待が集まります。
また(b)は、集約化の反動で「産科医がいない、あるいはいなくなる地域」などにどう対応していくかという問題です。
この点、▼産科医が比較的多い施設(ハイリスク分娩施設など)からの医師派遣▼分娩を取り扱わない医療機関と分娩取扱医療機関との役割分担(地元で健診を担当した医師・助産師が分娩時に連絡を受け、連携病院(周産期母子医療センターなど)に出向いて出産に対応する【オープンシステム】や、健診は地元で行い、分娩は連携病院で行う(出産には連携病院の医師、助産師が対応)する【セミオープンシステム】)—による対応が進められており、これを充実していくことが重要です。

集約化の反動で「無産科」地域も生じており、そこへの対応も重要(第8次医療計画検討会(1)4 220727)
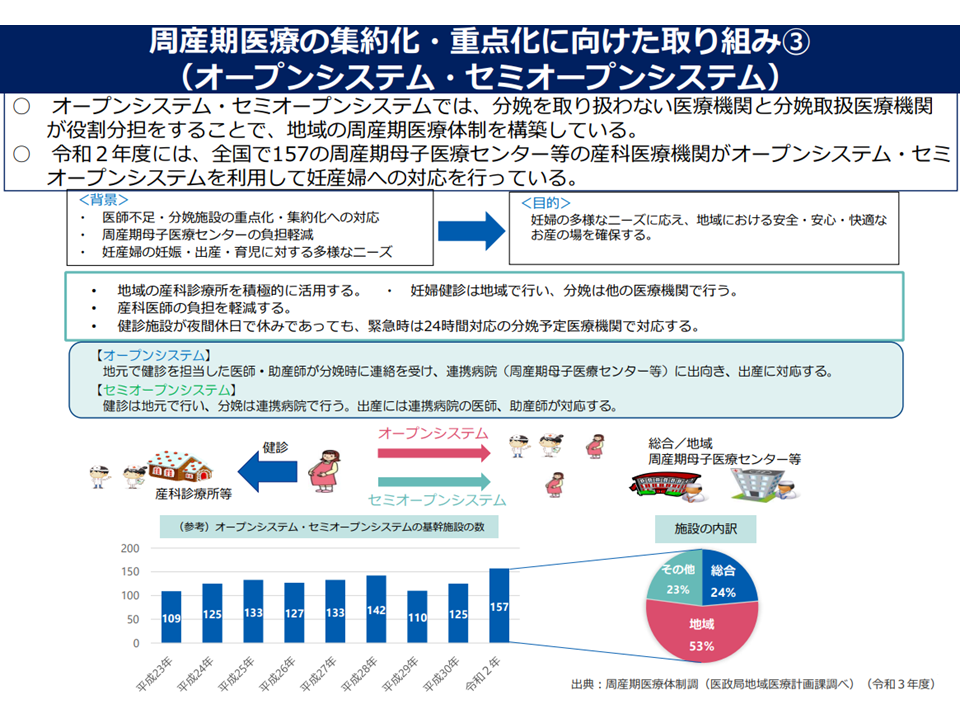
オープンシステム・セミオープンシステムの概略(第8次医療計画検討会(1)5 220727)
こうした取り組みを進めるためには、地域の産科医・小児科医・助産師などが参画する「地域周産期医療協議会」での密接な連携・協議が重要となりますが、「開催していない地域もある」「参加メンバーが十分でない(新生児科医が不参加など)地域もある」ことから、第8次医療計画を契機とする「テコ入れ」が求められるでしょう。
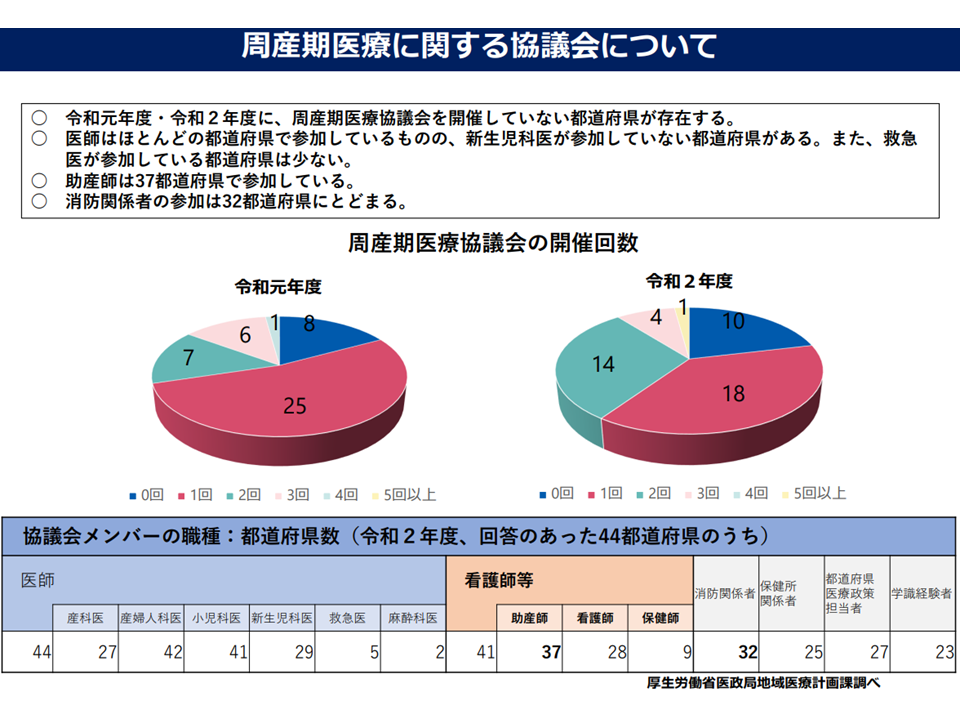
周産期医療協議会の開催状況は十分ではない(第8次医療計画検討会(1)6 220727)
このほか、▼新型コロナウイルス感染症などの新興感染症を踏まえた周産期医療提供体制の確保(分娩の確保、感染妊婦の対応など)▼病棟における産科区域の特定(他科と混合の病棟が少なからずあり、感染対策などが問題視されている)▼産科医の負担軽減に向けた「助産師外来」などの充実—なども重要論点として浮上しています。関連して江澤和彦構成員(日本医師会常任理事)は「低リスク分娩を取り扱う一般医療機関の支援も充実すべき」と指摘しています。
小児医療でも「集約化・重点化」が最重要論点の1つ
小児医療について、我が国では▼1次医療提供(一般病院やクリニック、小児地域支援病院など)▼2次医療提供(小児地域医療センター、緊急手術等を要するケースへの対応)▼3次医療提供(小児中核病院、重篤な小児患者への対応)—という3層構造の医療提供体制を整備しています。
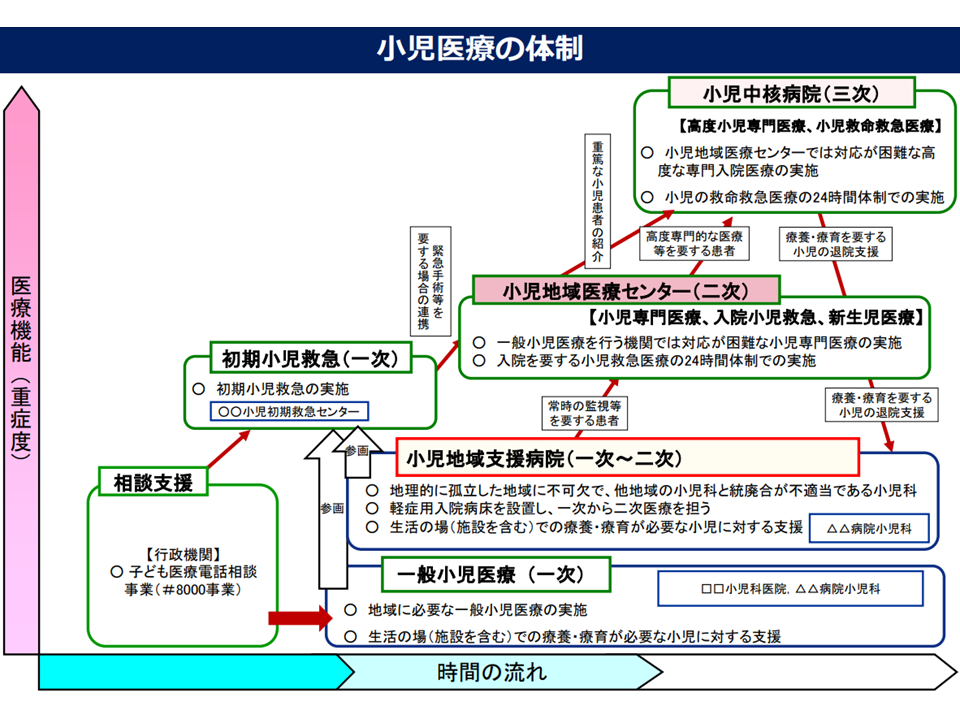
小児医療体制の概略(第8次医療計画検討会(1)7 220727)
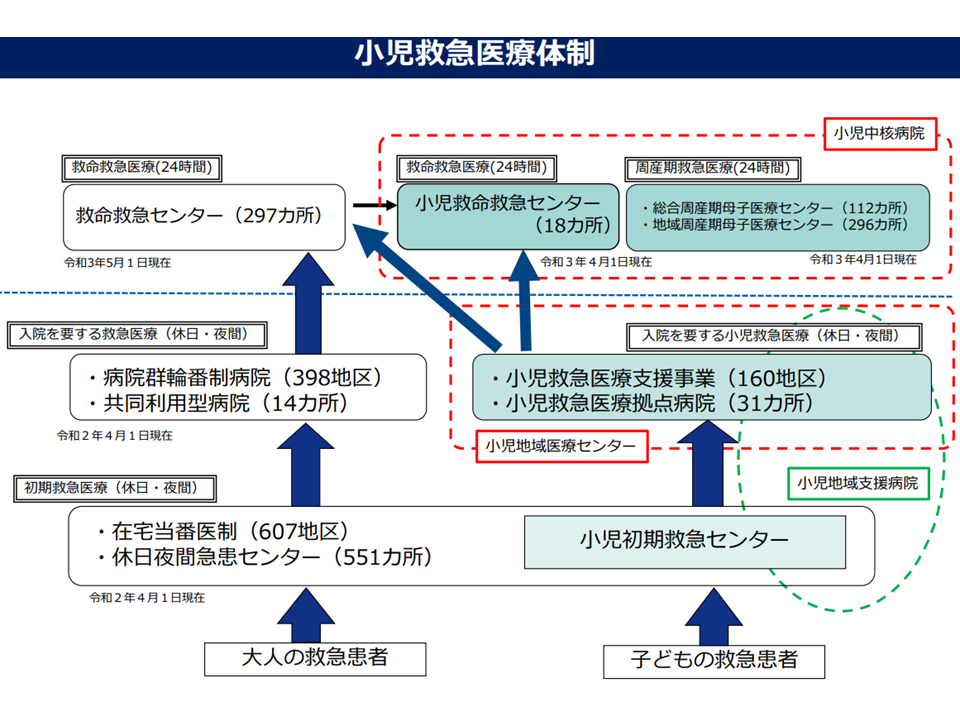
小児救急医療体制の概略(第8次医療計画検討会(1)8 220727)
ただし少子化の影響を受けて、やはり「患者数の減少」が続いており、上述した周産期医療と同様に「集約化・重点化」が極めて重要な課題となっています。
NICUについては、上述した問題のほか、「「出生1万人に対して25-30床」という目標値に対して、2020年度には「出生1万人に対して40.4床」という、いわば「過剰整備」とも言える事態が生じています。こうした「過剰なNICU整備→医師の分散」により小児科医の負担も過重となっていることが医療現場から強く指摘されています。
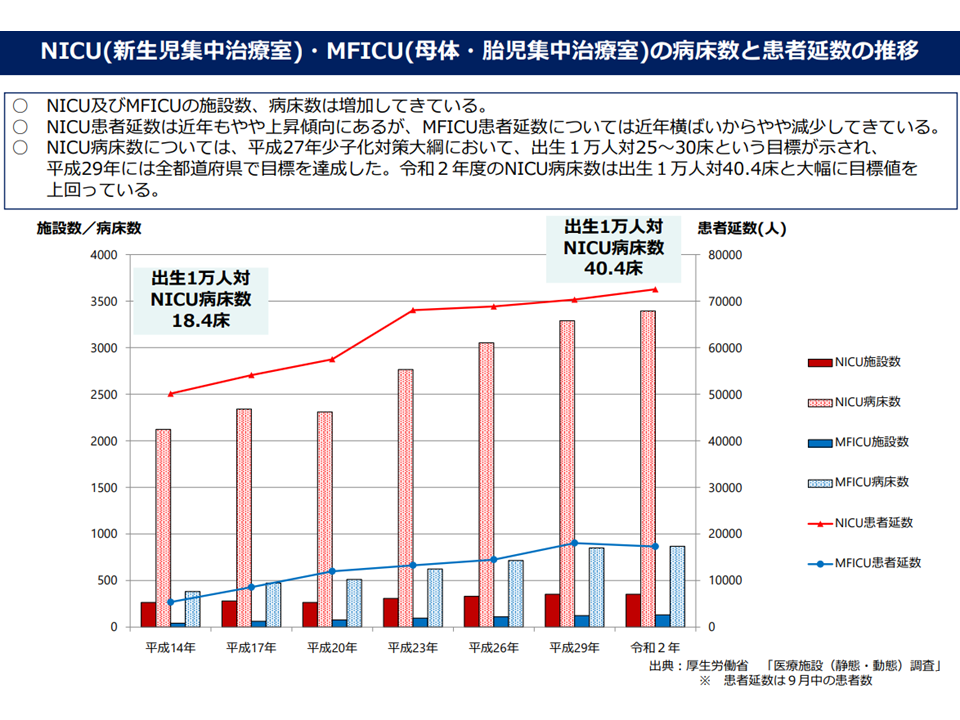
NICUの整備は「目標」を超えている(第8次医療計画検討会(1)2 220727)
もっとも医学医療の進展により「小児の医療ニーズ」は多様化するとともに、「在宅療養を行う小児患者」(いわゆる医療的ケア児)の増加も生じており、こうしたニーズへの対応も小児医療分野の大きな課題となっています。
また、「小児科医」の活動は、▼健診、予防接種など▼一般小児診療▼小児救急▼新生児医 療▼在宅医療▼専門分野別医療—など非常に多岐にわたっており、「総合的なバックアップ」も欠かせません。
第8次医療計画に向けて、小児医療の様々な課題に対応していく必要があります。集約化・重点化の方向には、上記周産期と同様に多くの構成員が「速やかに進めるべき」との見解を明確にしています。
なお、「医療的ケア児への在宅医療」提供に関しては、検討会の下部組織である「在宅医療及び医療・介護連携に関するワーキンググループ」で集中的な議論が行われており、江澤構成員は「医療的ケア児を、個々の医療機関だけでなく、地域で面として支えていく体制を構築すべき」と訴えました。
【関連記事】
がん拠点病院が存在しない医療圏への対策、効果的な糖尿病対策、精神疾患対策の評価指標などが今後の重要論点—第8次医療計画検討会(2)
外来機能報告データ活用し、紹介受診重点医療機関の明確化だけでなく、幅広く「外来医療機能分化」論議を—第8次医療計画検討会(1)
高額医療機器の共同利用推進、「読影医・治療医配置なども勘案」した広範な議論求める声も—第8次医療計画検討会(2)
外来医師偏在の解消に加え、「かかりつけ医機能の明確化、機能を発揮できる方策」の検討も進める―第8次医療計画検討会(1)
人口減の中「2次医療圏」をどう設定すべきか、病床数上限である基準病床数をどう設定するか―第8次医療計画検討会
今後の医療提供体制改革では、「医療人材の確保」が最重要論点―第8次医療計画検討会
感染症・少子高齢化状況は地域・フェイズで千差万別、医療提供体制をどう再構築するか―地域医療構想・医師確保計画WG(2)
2022・23年度中に、民間含め全病院で「自院の機能・規模が妥当か」再検証を―地域医療構想・医師確保計画WG(1)
公立・公的病院はもとより民間含めた「機能再検証」を2023年度までに実施、公立病院改革は22年度中か―国と地方の協議の場
再検証対象医療機関の4割で機能転換・ダウンサイジング・再編など進む―地域医療構想・医師確保計画WG
地域医療構想の実現に向け「各地域の進捗状況」を把握、公立病院等の再検証も実態踏まえて検討―地域医療構想・医師確保計画WG
感染症対応では情報連携、看護師はじめ医療人材確保が最重要、課題検証し早急な改善を—第8次医療計画検討会
感染症対応医療体制を迅速確保できるよう、強制力持つ法令の整備を検討してはどうか—第8次医療計画検討会
集中治療認定医を専門医と別に養成し、有事の際に集中治療に駆け付ける「予備役」として活躍を—第8次医療計画検討会
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
2022年度診療報酬改定、「強固な医療提供体制の構築」「医療従事者の働き方改革」が重点課題―社保審・医療部会
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
医療法人の事業報告書等、2022年度からG-MISで届け出、23年度から都道府県HP等で公表―社保審・医療部会(1)
医療法のオーバーベッド特例活用し、「最先端医療技術を提供するためのオーバーベッド」を全国で認可へ―社保審・医療部会(2)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
医療制度を止めたオーバーホールは不可能、制度の原点を常に意識し外来機能改革など進める―社保審・医療部会
病院の再編・統合推進に向け、「ダウンサイジング補助」「再編後の土地建物の登記費用軽減」を行う―厚労省
医療機能の分化・強化、当初「入院」からスタートし現在は「外来」を論議、将来は「在宅」へも広げる―社保審・医療部会
公立・公的病院等の再検証スケジュールは新型コロナの状況見て検討、乳がん集団検診で医師の立ち合い不要に―社保審・医療部会(2)
紹介状なし患者の特別負担徴収義務拡大で外来機能分化は進むか、紹介中心型か否かは診療科ごとに判断すべきでは―社保審・医療部会(1)
医療計画に「新興感染症対策」を位置付け、地域医療構想は考え方を維持して実現に取り組む―医療計画見直し検討会
医療計画に感染症対策位置付け、感染症予防計画と組み合わせ『漏れ』なき対応を―医療計画見直し検討会(2)
医療計画に「新興感染症対策」を位置付け、「医療機関間連携」や「感染症以外の傷病対策」なども明確化―医療計画見直し検討会(2)
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療計画に「新興感染症対策」位置付け、感染症病床の整備目標や感染拡大時に患者を受け入れる医療機関の設定など記載を—厚科審・感染症部会
2021年度の病床機能報告より、「前年度1年分の診療実績」を月別・病棟別に報告―厚労省
2021年度の病床機能報告は「毎月データを1年度分」報告、医療提供体制は「人員」中心に再構築を―地域医療構想ワーキング(2)
人口100万人以上の大規模構想区域、まず各調整会議で「個々の病院の機能の在り方」議論を進めよ―地域医療構想ワーキング(1)
公立・公的病院の再検証スケジュール、今冬のコロナ状況見ながら改めて検討―地域医療構想ワーキング
中長期を見据えた地域医療構想の考え方を維持し、感染拡大時の機動的対応を医療計画で考慮してはどうか―地域医療構想ワーキング
感染症はいずれ収束し、ピーク時は臨時増床可能なこと踏まえ、地域医療構想の「必要病床数」を検討―地域医療構想ワーキング
医療機能の分化・連携の強化が、新興・再興感染症対策においても極めて重要—地域医療構想ワーキング
外来機能報告制度を了承、外来診療データもとに地域で「紹介型病院」を明確化―医療計画見直し検討会(1)
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
【GHCからのお知らせ】「ポストコロナに生き残る公立病院」となるためには
公立病院の新たな改革プラン策定は延期、ただし現行プラン進捗状況を2020年度中に点検・評価せよ―総務省
公立・公的病院等の再編・統合に向けた再検証、新型コロナ受け事実上の期限延長―厚労省
地域枠医師などサポートするキャリア形成プログラム、現場ニーズを意識した作成・運用進む—地域医療構想・医師確保計画WG(2)
2024年度から「医師確保計画」も新ステージに、医師偏在解消に向け2022年内に見直し案まとめ―地域医療構想・医師確保計画WG





