地域特性などに応じた「柔軟」な在宅医療推進方策が必要—日医総研
2017.6.13.(火)
東京では在宅医療を行っているクリニックは少ないが、新たに取り組みたいと考えているクリニックは多い。東北地方では全体的に在宅医療の負担が強い。九州地方では介護施設は比較的充足しているが、看護職員の確保に難渋する—。
日本医師会総合政策研究機構(日医総研)が8日に公表したワーキングペーパー「在宅医療の地域差について—診療所調査結果(2016年11月実施)から—」では、このような地域差が明確となりました(日医総研のサイトはこちら)。在宅医療の拡充が、我が国でも重要テーマの一つとなっており、「地域の実情に合わせた整備方策が必要」と改めて認識できます。
在宅医療への取り組み状況、地域差もあるが人口規模などが大きく影響
今般の調査結果は、すでに今年(2017年)2月に「かかりつけ医機能と在宅医療についての診療所調査結果」(2016年11月実施)として公表されており、メディ・ウォッチでもお伝えしています(関連記事はこちら)。
日本医師会のシンクタンクである日医総研は、各地域で在宅医療を推進するに当たっての課題などを整理するために、調査結果について地域別の分析を改めて行ったものです。
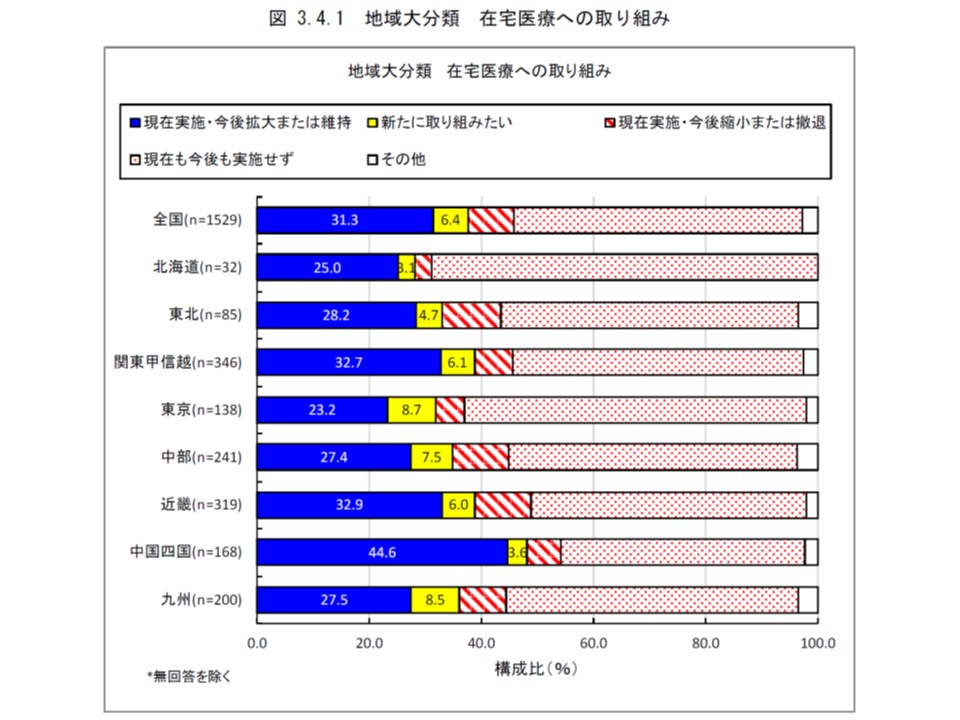
まず在宅医療への取り組み状況をブロック別に見ると、「現在実施・今後拡大または維持する」クリニックは、全国ベースでは31.3%ですが、▼中国四国:44.6%▼近畿:32.9%▼関東甲信越:32.7%―では多く、▼東京:23.2%▼北海道:25.0%▼中部:27.4%▼九州:27.5%▼東北:28.2%―では少なくなっています。
一方、「新たに取り組みたい」と考えているクリニックは、全国ベースでは6.4%ですが、▼東京:8.7%▼九州:8.5%▼中部:7.5%—で多く、▼北海道:3.1%▼中国四国:3.6%▼東北:4.7%▼近畿:6.0%▼関東甲信越:6.1%—では少ない状況です。このように、クリニックの「在宅医療へ取り組む姿勢」は地域別に大きく異なることが分かりました。
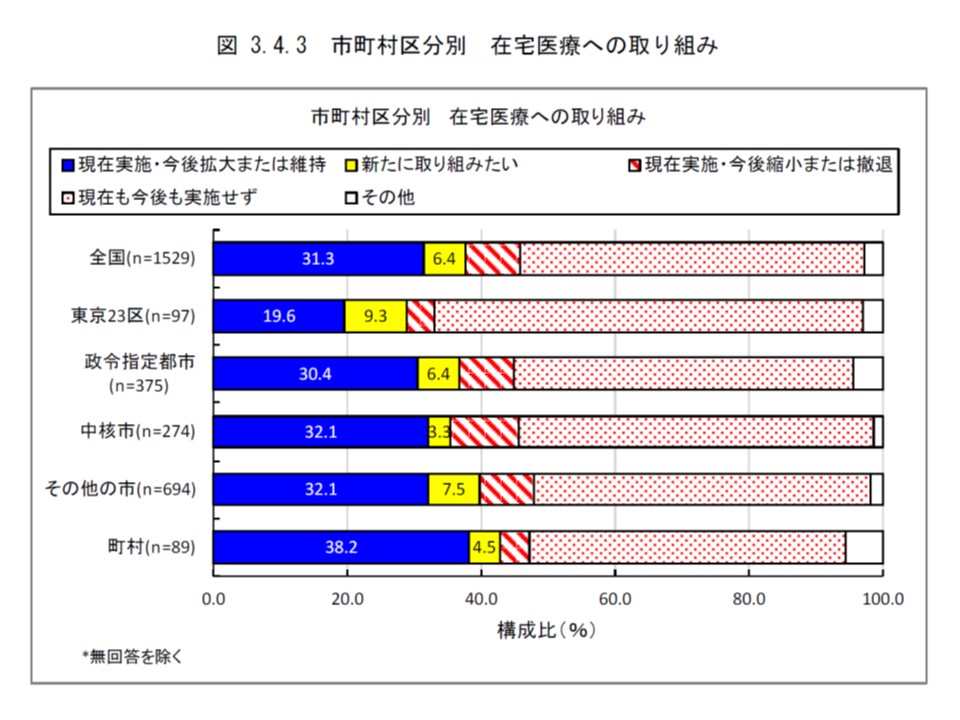
これを市町村区分別に見ると、東京23区では「現在実施している」クリニックは19.6%、「新たに取り組みたい」クリニックは9.3%となり、上記「東京」の特性・傾向(現在、在宅医療を担っているクリニックは著しく少ないが、今後、取り組む意思があるクリニックは多い)が一段と強くなっていることが分かります。
逆に、人口規模の小さな町村部では「現在実施している」クリニックは38.2%と多いのですが、「新たに取り組みたい」クリニックは4.5%にとどまり、全国平均よりも下回っています。さらに、中間に位置するといえる▽政令指定都市▽中核市▽その他の市—では、「現在実施している」クリニックの割合は30%強で大きな差はないものの、「新たに取り組みたい」クリニックの割合には違いがある(中核市では3.3%にとどまるが、その他の市では7.5%に及ぶ)ことも分かりました。
地域特性もありますが、人口規模が「在宅医療への取り組み」により大きな影響を与えていると言えるのではないでしょうか。
在宅医療への負担感、人口規模よりも地域特性が大きく影響
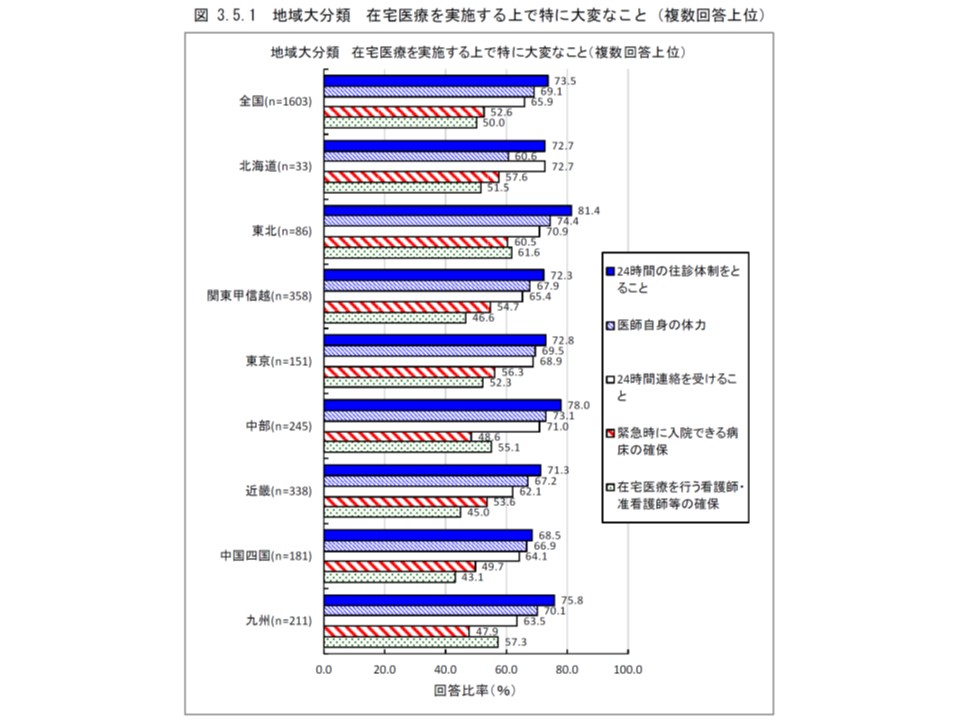
次に在宅医療に対するクリニックの負担感を調べると、いずれの地域でも最も負担に感じるのは「24時間の往診体制」ですが、負担に感じるクリニックの割合には東北地方の81.4%から中国四国地方の68.5%まで一定の開きがあります。
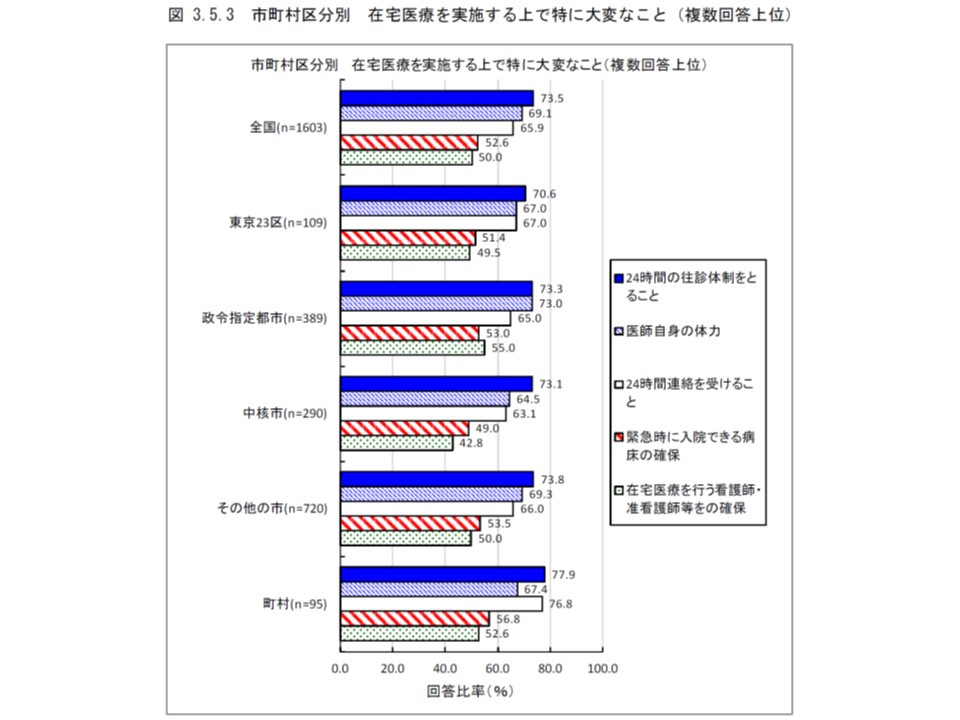
しかし、市町村区分別に見ると、「24時間の往診体制」に負担を感じるクリニックの割合は、最も高いのは町村の77.9%、最も低いのは東京23区の70.6%と、「開き」が小さくなっています。
また東北地方と九州地方では「在宅医療を行う看護師・准看護師などの確保」を負担に感じるクリニックが他地域より多く6割程度を占めていますが、市町村区分別にみると中核市を除き、5割程度で大きな差は見られません。
ここから、在宅医療の負担感は、人口規模よりも地域特性によるところが大きいのではないかと考えられそうです。
全国一律でなく、地域や人口規模に応じた柔軟な在宅医療の推進を
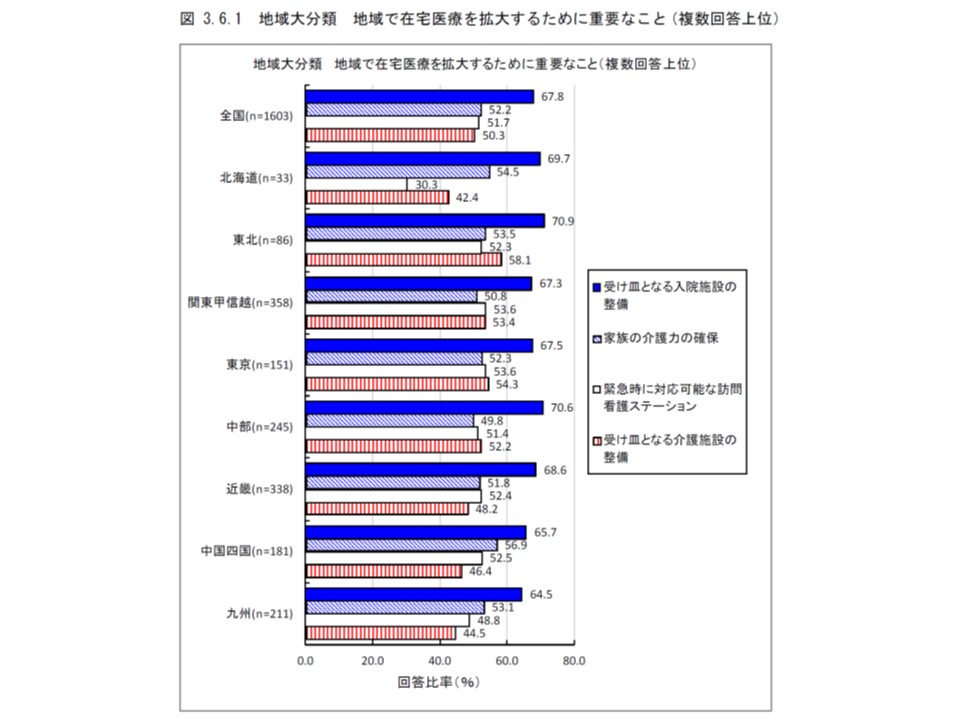
さらに「在宅医療を実施する上での地域の課題」を見てみると、いずれの地域でも最も大きな課題は「受け皿となる入院施設」の整備で、全国では67.8%(最も割合が高いのは東北地方の70.9%、最も割合が低いのは九州地方の64.5%)となりました。
また「緊急時に対応可能な訪問看護ステーション」を課題としてあげたクリニックの割合は、全国では51.7%で、多くの地方ではこれと大差ありませんが、北海道では30.3%にとどまっています。
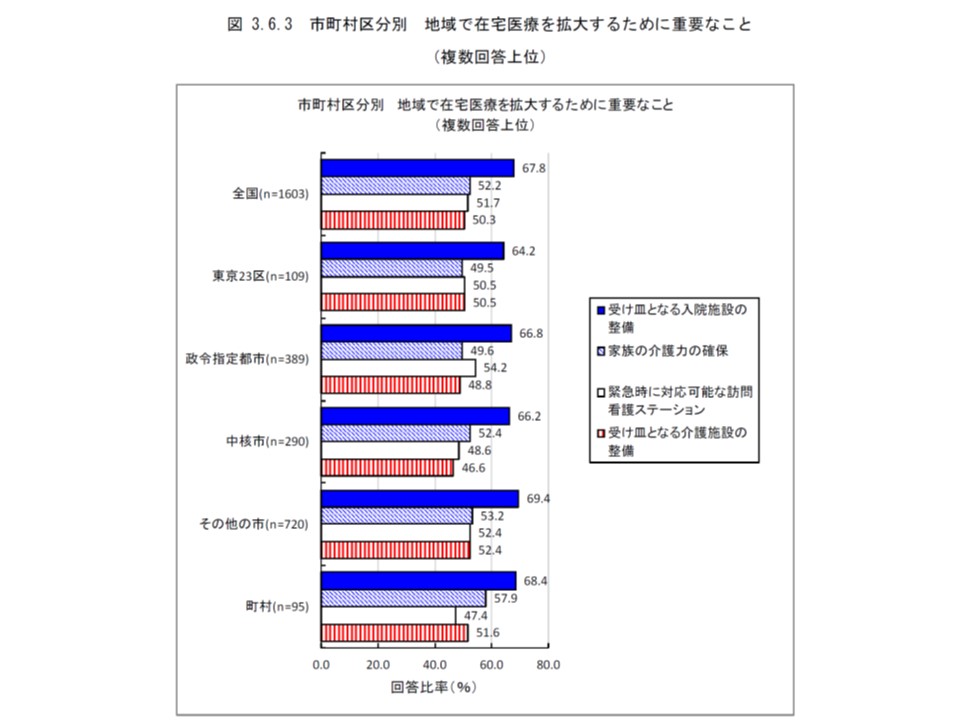
市町村区分別に見ても、「受け皿となる入院施設の整備」を課題としてあげるクリニックの割合は60%台後半に固まっており、「全国的な課題」と考えることができそうです。
こうした状況を踏まえて日医総研では、在宅医療の現状や課題は地域によってさまざまであり、「全国一律でなく、地域のよっては在宅、地域によっては医療施設あるいは介護施設」といった柔軟な取り組みが重要と提言しています。
例えば、東京23区においては、「現在、在宅医療を実施している」クリニックは少ないものの、1割近いクリニックが「新たに在宅医療に取り組みたい」と考えており、大きな負担(つまり障壁)は「24時間の往診対応」です。ここから、地域での輪番制による24時間対応をより推進することで、在宅医療提供体制が充実していくと考えられます。
一方、東北地方や九州地方では看護職員確保に苦労している状況が伺え、在宅医療提供体制を全国平均並みに整備するためのハードルは極めて大きいことが分かります。このうち九州地方では「介護施設整備」に大きな不安を抱えるクリニックは少なく、在宅医療を代替する「介護施設への入所」を進めることが解決策の一つになるかもしれません。しかし東北地方では「介護施設整備」に不安を感じており、「入院医療での対応」が現実的な解決策と考えられそうです。
日本医師会の鈴木邦彦常任理事らは、かねてから中央社会保険医療協議会や全国在宅医療会議などの場で「日本型の在宅医療」を考える必要があると強調しており、こうしたデータはその発言を補強するものとなるでしょう(全国在宅医療会議の関連記事はこちらとこちらとこちらとこちらとこちら、中医協の関連記事はこちらとこちらとこちらとこちら)。
なお、前述のとおり「受け皿となる入院施設の整備」は全国的な課題となっています。急性増悪時などの受け入れを積極的に行う医療機関の確保(地域によっては新整備が必要となる可能性もある)に向け、診療報酬上の手当てなどが有効かもしれません。
【関連記事】
かかりつけ医確保に向け、地域包括診療料などの要件を緩和せよ―日医総研
在宅医療の推進、地域医師会を中心に関係団体が集約し、エネルギー分散を避けよ―全国在宅医療会議
在宅医療診療ガイドラインを完成し、在宅医療の「質の底上げ」を推進―全国在宅医療会議ワーキング
在宅医療の推進、医療機関・医師会・行政・学会・国民が協働することが重要―全国在宅医療会議ワーキング
在宅医療の推進、市区町村と地域医師会との連携が第一歩―全国在宅医療会議ワーキング
在宅医療の臨床指標を構築し、国民に「在宅医療のメリット」などを周知―厚労省・全国在宅医療会議
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会