医療情報ネットワークの2020年度稼働に向け、2018年夏までに「工程表」作成―医療情報連携基盤検討会
2018.4.2.(月)
「患者にどのような疾病に罹患し、どのような医療を提供したか」といったデータを一元的に集約し、医療の質向上を目指す「全国保健医療情報ネットワーク」の構築に向けて、今夏(2018年夏)を目途に工程表を作成する。あわせて「医療等分野における識別子」(いわゆる医療等ID)をどのように構築していくべきか、その論点も整理する―。
厚生労働省は3月29日に「医療等分野情報連携基盤検討会」(以下、検討会)の初会合を開催。こういった方針を固めました。「全国保健医療情報ネットワーク」と「医療等ID」は2020年度からの本格運用が予定されており、夏以降はセキュリティ確保に関する検討も行われます。

3月29日に開催された、「第1回 医療等分野情報連携基盤検討会」
医療情報ネットワーク、どのような情報を誰が共有可能とすべきか
我が国には公的医療保険制度・公的介護保険制度が整備されており、膨大な量の健康・医療・介護データが存在します。しかし、これらは必ずしも十分に活用されていません。そこで厚労省は、こうしたデータを、セキュリティを十分に確保した上で適切に紐づけ、分析し、健康・医療・介護施策の飛躍的発展を行うための「データヘルス改革」に向けた取り組みを進めています。
その一環として昨年(2017年)7月には、▼国民の健康確保のためのビッグデータ活用推進に関するデータヘルス改革推進計画▼支払基金業務効率化・高度化計画—の2つの重要計画が策定。前者のデータヘルス改革推進計画では、具体的に次の8つのサービス提供を行う考えを打ち出しています(関連記事はこちらとこちら)。
(1)がんゲノム医療の提供
(2)AIの活用
(3)保険医療記録提供
(4)健康スコアリング
(5)科学的介護データ提供
(6)救急時医療情報共有
(7)データヘルス分析関連サービス
(8)乳幼児期・学童期の健康情報提供
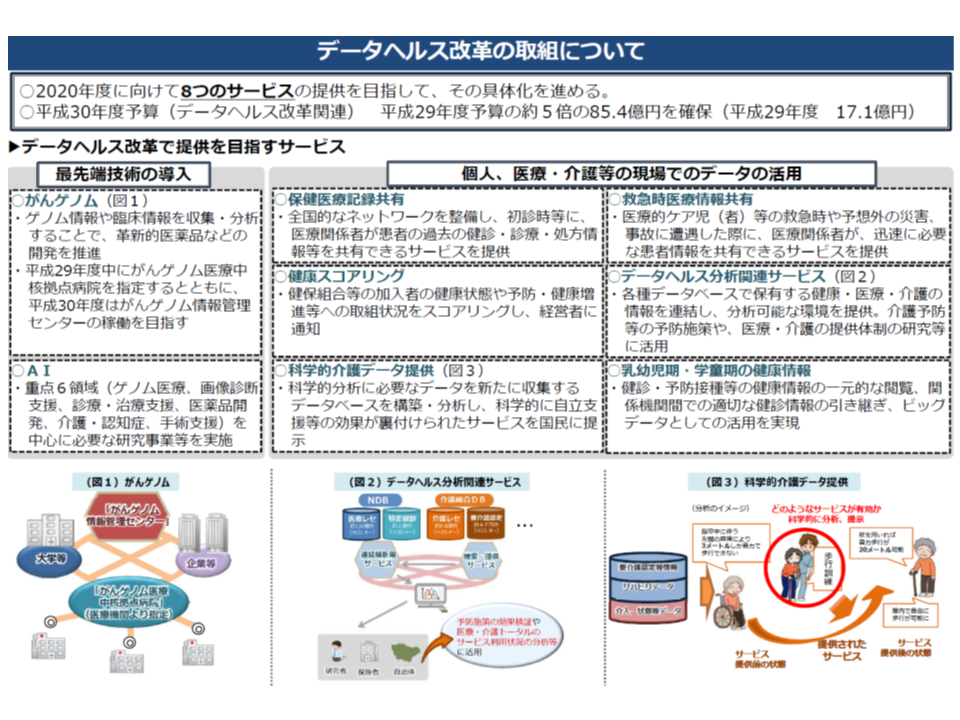
データヘルス改革によって、8つの新たなサービスを提供しようと厚労省は考えている
これらにより、例えば「40代に受けた健診で●●という健康情報が確認された方は、60歳になると○○疾患に罹患しやすく、当該疾患には◆◆という治療法が有効である。またこうした方は75歳以上の後期高齢者になると□□という要介護状態となるが、■■介護サービスと▲▲介護サービスを週に◇◇回程度、組み合わせて提供することが、要介護度が軽減する」といった情報が明らかになるかもしれません。より効果的な保健指導、医療・介護提供に結びつけることも考えられそうです。
このうち(3)の保健医療記録共有と(6)の救急時医療情報共有に関しては、2020年度から「全国保健医療情報ネットワーク」を整備することが決まっています(昨年(2017年)6月に閣議決定された「未来投資戦略2017」)。個々人の▼健診▼診療▼処方―の情報を集積し、例えば「初診時に、過去の健診情報、他院での診療・処方情報を医療関係者が把握した上で、効果的かつ効率的な医療サービスを提供する」「救急搬送患者や災害時などに、医療関係者がネットワークから必要な情報を収集し、迅速に適切な医療提供を行う」ことなどを可能とするものです。
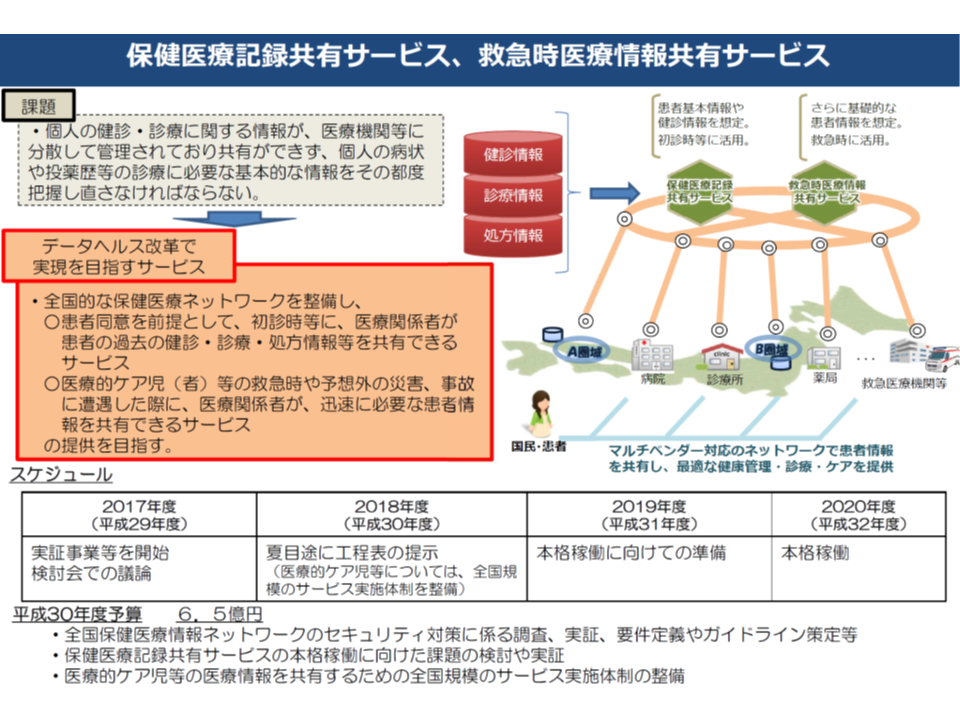
医療情報ネットワークの概要
2020年度から本格稼働となるため、今夏(2018年夏)に「工程表」を固め、2019年度に準備・試行を行う必要があります。検討会では、下部組織として「医療等分野情報連携基盤技術ワーキンググループ」(以下、ワーキング)を設置し、工程表作成を進めます。
具体的な検討課題として、▼ネットワークで提供する具体的なサービス内容▼セキュリティの確保▼管理・運営主体▼コスト▼運用ルール―などのほか、どういったデータを集積・共有すべきか、というテーマも重要課題として残っています。効果的な診療を行うためには、より多くの情報を医療関係者に共有すべきですが、診療内容等に関する情報は極めて機微性が高く、患者のプライバシーにも十分に配慮しなければならず、両者のバランスをいかにとるかが重要論点の一つとなります。
厚労省は、「保健医療記録」(上記(3))では▼患者の基本情報(氏名、生年月日、加入する医療保険等)▼傷病名▼診療行為▼DPCデータ▼退院時サマリ▼特定健診結果―などを、「救急時医療情報共有」(上記(6))では▼患者の基本情報(氏名、生年月日、加入する医療保険等)▼病歴情報▼検査関連情報▼薬剤情報(服用中および過去)▼材料関連情報(使用歴)▼処方箋情報―などを共有してはどうか、との考えを示していますが、これからさらに整理する必要があります。
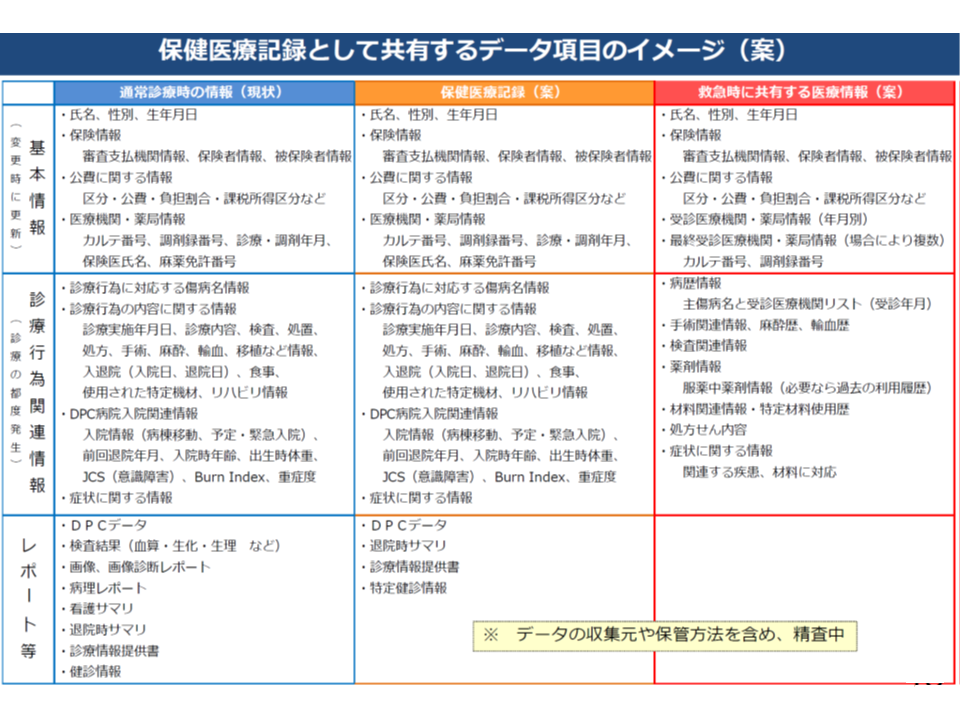
医療情報ネットワークの中で、「共有してはどうか」と厚労省が考えている項目
なお、岡山県(晴れやかネット)や山形県(ちょうかいネット等)、島根県(まめネット)などでは、自治体単位で医療情報連携ネットワークが稼働しています。全国保健医療情報ネットワークでは、これら既存の地域ネットワークにおける「仕様の標準化」なども議論されることになります。もっとも、既に御動いているシステムについて仕様を改めることが難しく、「データコンバートシステム」なども議題に上がる可能性がありそうです。
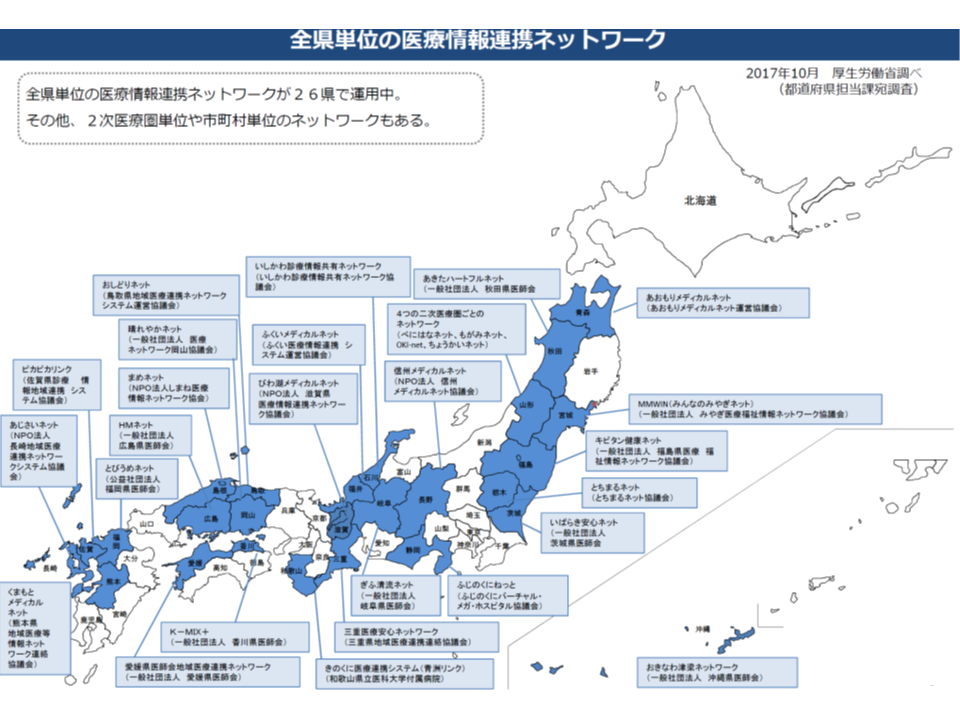
すでに地域によっては医療情報ネットワークが稼働している自治体もある
いわゆる医療等ID、2018年夏までに「在り方」論議を行う
また、ワーキングでは、いわゆる「医療等ID」について、その在り方の整理も行っていきます(今夏(2018年夏)目途)。
前述したように、診療等に関する情報は極めて機微性が高く、安易な共有等は許されません。一方で、今後の医療の質を高めていくためには、診療等情報を集積・解析を可能にしていくことが求められます。そこで、堅牢なセキュリティ対策を確保し、「この情報がどの患者のものか」を識別できないようにした上で、「どなたかを特定することはできないAさんは、○○疾病に罹患して●●治療を受け、その後◇◇疾病に罹患して◆◆治療を受けていた、という紐づけを可能とする『医療等分野における識別子』(いわゆる医療等ID)を構築する」ことが重要な検討課題となっているのです。
この医療等IDは「2020年度からの本格運用を目指す」とされ、さまざまな検討が進んでいますが、まだ議論は十分に熟してはいません。そこでワーキングにおいて、▼どのような体系とするのか(利用用途がさまざまあり、それぞれに合致したものとすべきではないか、セキュリティを高めるためにどのような番号等を考えるべきか、共有の範囲をどの程度とすべきか、など)▼発行・管理主体をどう考えるか▼コストはどの程度で、誰がどのような割合で負担するべきか▼どのように運用していくか(運用ルール)—などについて、今夏(2018年夏)を目途に整理を行うこととなったのです。
もっとも、医療等IDについては、「オンライン資格確認」という別のテーマに関する検討結果が大きく関係してきます。例えば、「企業で働いていたサラリーマンが、退職後にも在職中の被保険者証(保険証)を返還せずに使用して診療を受ける」という事例が少なからずあります(1か月当たり30万―40万件)。この場合、医療機関は当該被保険者証を発行した保険者(健康保険組合や協会けんぽ)に請求を行いますが(社会保険診療報酬支払基金を通じて保険者に請求を行う)、その人は既に退職しているため、「医療機関への支払いが行われない」あるいは「保険者が退職者分(その人は保険料を支払っていない)の医療費を負担する」ことになってしまいます。
こうした事態を防止するために、オンラインで被保険者の紹介・確認を行う仕組みの整備が求められていますが、まだシステムの内容などは完全に固まってはいません。医療等IDについては、このオンライン資格確認のインフラ活用も視野に入れられており、検討会では、「オンライン資格確認のシステムが固まる前に医療等IDの在り方を議論すれば、無駄が生じたりしないだろうか」(齋藤俊哉構成員:国民健康保険中央会理事)といった懸念も出されています。今後、ワーキングにおいて、こういった点も踏まえた検討が行われることになります。
こうした点について、石川広己構成員(日本医師会常任理事)は、さまざまな懸念があること十分に踏まえなければならないことを十分に確認した上で、「難病や小児慢性特定疾患の分野、さらに介護分野でも症例データベースからの情報提供が始まる。我が国の医療・介護水準を高めるためにも、医療等IDの導入は早急に進めなければならない」旨を強調。スピーディな議論が必要と訴えています。
また森田朗座長(津田塾大学総合政策学部教授)は、「欧州諸国では、すでに医療情報等の共有が進んでいるが、コストとベネフィット(情報共有で節約できるコストや、医療の質向上等のベネフィットなど)を比較考量し『導入コストに比べて、得られるベネフィットの方が大きい』と判断し、導入を決定したと聞く。我が国でも医療情報の共有等について『コスト』の議論をする必要があるだろう」とコメントしています。
【関連記事】
医療・介護等分野でのICTフル活用目指し、厚労省に推進本部を設置
審査支払機関改革やデータヘルス改革の実現に向け、データヘルス改革推進本部の体制強化―塩崎厚労相
レセプト請求前に医療機関でエラーをチェックするシステム、2020年度から導入—厚労省
混合介護のルール明確化、支払基金のレセプト審査一元化・支部の集約化を進めよ—規制改革会議
支払基金の支部を全都道府県に置く必要性は乏しい、集約化・統合化の検討進めよ—規制改革会議
審査支払改革で報告書まとまるが、支払基金の組織体制で禍根残る―質の高い医療実現に向けた有識者検討会
支払基金の都道府県支部、ICT進展する中で存在に疑問の声も―質の高い医療実現に向けた有識者検討会
レセプト審査、ルールを統一して中央本部や地域ブロック単位に集約化していくべきか―質の高い医療実現に向けた有識者検討会
支払基金の組織・体制、ICTやネット環境が発達した現代における合理性を問うべき―質の高い医療実現に向けた有識者検討会
診療報酬の審査基準を公開、医療機関自らレセプト請求前にコンピュータチェックを―質の高い医療実現に向けた有識者検討会
都道府県の支払基金と国保連、審査基準を統一し共同審査を実施すべき―質の高い医療実現に向けた有識者検討会で構成員が提案
レセプト審査基準の地域差など、具体的事例を基にした議論が必要―質の高い医療実現に向けた有識者検討会
支払基金の改革案に批判続出、「審査支払い能力に問題」の声も―質の高い医療実現に向けた有識者検討会
診療報酬審査ルールの全国統一、審査支払機関の在り方などをゼロベースで検討開始―厚労省が検討会設置
診療報酬の審査を抜本見直し、医師主導の全国統一ルールや、民間活用なども視野に―規制改革会議WG
ゲムシタビン塩酸塩の適応外使用を保険上容認-「転移ある精巣がん」などに、支払基金
医療費適正化対策は不十分、レセプト点検の充実や適正な指導・監査を実施せよ―会計検査院
レセプト病名は不適切、禁忌の薬剤投与に留意―近畿厚生局が個別指導事例を公表
団塊ジュニアが65歳となる35年を見据え、「医療の価値」を高める―厚労省、保健医療2035





