「頭蓋内損傷リスクが低い小児、CT推奨しない」等のガイドライン遵守を診療報酬で評価すべきか―中医協総会
2019.10.23.(水)
学会のガイドラインでは、医療被曝の低減に向けて「頭蓋内損傷のリスクが低い小児患者では、CT撮影等を推奨しない」などのガイドラインを定めている。これらを遵守してCT撮影を行った場合(逆に、患者・家族に丁寧な説明を行いCT撮影を行わなかった場合)に、診療報酬で評価を行うべきか―。
10月23日に開催された中央社会保険医療協議会・総会で、こういった議論が行われました。
「医療被曝の低減」は非常に重要ですが、CT撮影等を控えた場合に「隠れた病変や損傷を見いだせないリスクも高まる」という問題点もあり、非常に難しい検討テーマとなります。中医協ではまだ結論・方向性は固まっておらず、今後も検討が継続される見込みです。

10月23日に開催された、「第427回 中央社会保険医療協議会 総会」
目次
CT・MRIの共同利用をさらに推進するために、診療報酬にメリハリを
2020年度の次期診療報酬改定に向けて、個別具体的な第2ラウンドが中医協総会で行われており、10月23日には(1)CT・MRIの共同利用(2)ポジトロン断層撮影の共同利用(3)ガイドラインに基づく画像検査の利用(4)超音波検査の活用―の4点を議題としました。第1ラウンドでも一度議論されていますが、極めて難しいテーマを含めた重要論点であることが最確認されています。
まず(1)のCT・MRIについては、従前より▼我が国では諸外国に比べて機器配置数が多く、また人口当たりの検査数も多いが、機器1台当たりの検査数は少ない▼機器配置は地域でバラつきがあり、機器配置が多い地域では1台当たりの検査数が少ない―ことなどが分かっており、「機器の利活用が非効率となっている可能性がある」と指摘されます。
このため「CT・MRIの共同利用」が重要テーマとなっており、共同利用推進に向けた様々な取り組みが行われています。例えば、2016年度の診療報酬改定では「64列以上のCT、3テスラ以上のMRIといった高額機器では、共同利用を行った場合の撮影料を高くする」といった見直しが行われました。
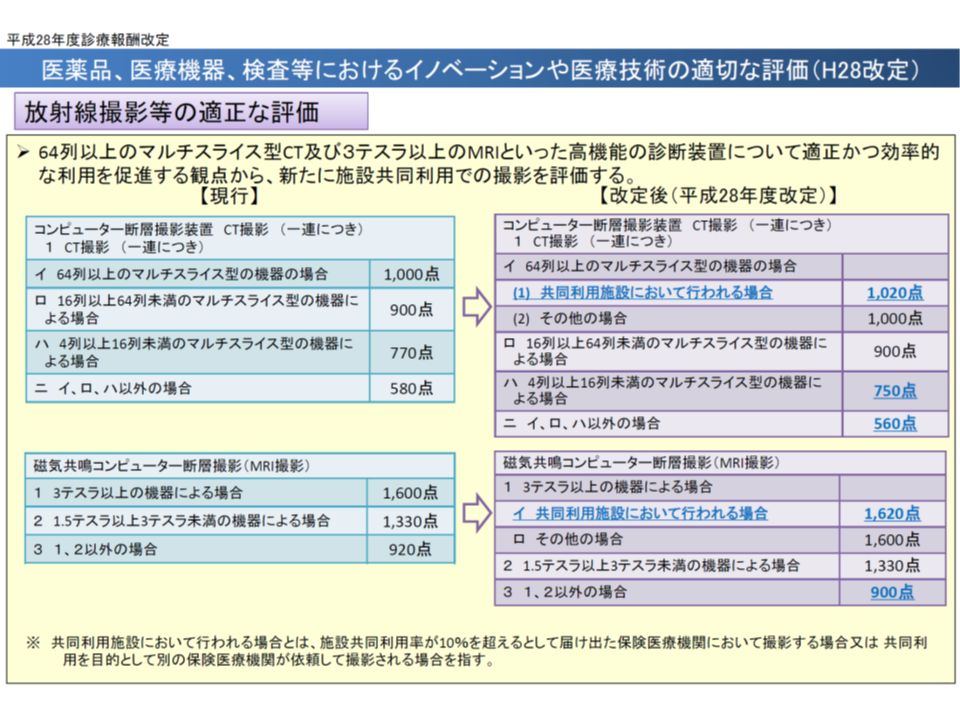
CT・MRI撮影料では、高度機器の共同利用で高い点数が設定されている(中医協総会1 191023)
また医療提供体制の面では、▼「高額医療機器の配置状況を可視化する指標」を設定する▼高額医療機器ごとに、医療機関が購入する場合は、その機器の『共同利用計画』を作成し、定期的に、地域の協議の場(地域医療構想調整会議などを活用)で計画の妥当性などを確認する―といった仕組みを導入し、さらに「共同利用を推進する場合の全身用CT・MRIの購入費用について、一定割合を特別償却する」ことが2019年度税制改正で認められました。
2020年度次期改定でも「CT・MRIの共同利用推進」が重要テーマの1つになると考えられ、第1ラウンドに続き、第2ラウンドでもこの点が議論されました。
考えられる方策としては、▼共同利用を行った場合のCT・MRI撮影料をさらに引き上げる▼共同利用を行う場合の要件である「共同利用率10%以上」を緩和する▼共同利用を行わない場合のCT・MRI撮影料を引き下げる▼64列未満のCT、3テスラ未満のMRIについても共同利用する場合としない場合で撮影料に差を設ける―などが考えられますが、支払側委員は「CT・MRI撮影料にさらなるメリハリをつける」ことが必要とし、これらを組み合わせた見直しを求めていく考えです。なお、幸野庄司委員(健康保険組合連合会理事)は「我が国では64列未満のCT、3テスラ未満のMRI配置がほとんどであり、ここをターゲットにした見直しを行うべき」と要望しています。
また診療側の猪口雄二委員(全日本病院協会会長)は、「共同利用の推進」方向には異論を唱えないものの、推進手法としては「高額なCT・MRI撮影を他医療機関で実施した場合の『入院料減額措置』(後述)の緩和が必要である」と訴えています。
このように「共同利用の推進」方向には診療側・支払側ともに賛成しており、今後、具体的な「推進手法」を検討していくことになります。
なお、CT・MRIについては「保守点検」を診療報酬の要件とする(施設基準に盛り込むなど)ことを検討してはどうか、との論点が厚生労働省保険局医療課医療技術評価推進室の岡田就将室長から提示されました。2015年の調査によれば一部医療機関でCT・MRIの定期保守点検が十分に実施されておらず、「適切な検査」に支障が出る可能性もあることを踏まえた論点です。
ただし、診療側・支払側の双方ともに「保守点検は必ず適切に実施しなければならない」という点で一致したものの、「診療報酬算定の要件というよりも、購入・リース時の契約の問題ではないか」(松本吉郎委員:日本医師会常任理事)、「保守点検はCT・MRI利活用の大前提である。診療報酬算定要件とすることには違和感を覚える」(吉森俊和委員:全国健康保険協会理事)との意見が出ており、今後「どのように保守点検実施を担保していくか」の手法をさらに検討する必要がありそうです。
入院患者がPET検査で他院を受診する場合、入院料減額措置を「緩和」する方向
また(2)のポジトロン断層撮影(PET)は、「通常細胞に比べて多くのブドウ糖を取り込む」というがん細胞の性質を利用し、目印(ポジトロン核種、陽電子放出核種)をつけた18-FDG(ブドウ糖類似物質)を患者に投与し、どこにがん細胞があるのかを撮影し、確認する検査です(がん細胞に目印のついた18-FDGが集まる)。
がんの検査として非常に優れていますが、▼実施可能な施設は限られている▼18-FDGは使用可能時間(寿命)が非常に短い―ために、「PET検査が可能な施設での共同利用」が非常に重要となります。
PET検査の共同利用は、「共同利用率が低い施設での報酬減額」という診療報酬算定要件も手伝って進んできていますが、「A病院に入院している患者が、PET検査が可能なB病院で検査を受ける場合には入院料の減額が行われる(A病院の減収になる)」というルールが、さらなる共同利用推進のハードルとなっているようです。
そこで岡田医療技術評価推進室長は、2018年度改定で導入された「高額な放射線機器による治療等を他医療機関で受診する場合の、『入院料減額の緩和』ルール」を、PET検査にも拡大してはどうかとの考えを示しました。この考えには、診療側委員・支払側委員共に明確に「賛意」を示しています。

高度放射線機器による治療等のために入院患者が他医療機関を受診した場合、入院料減額措置は緩和されてる(中医協総会2 191023)
「医療被曝リスク」と「病変等見逃しの医療安全リスク」とをどう両立させるか
一方(3)は、医療被曝を低減させるために、例えば学会のガイドライン等を遵守することを診療報酬で評価すべきか否か、という論点です。
我が国では諸外国に比べて医療被曝が多いことが問題視され、厚労省は「医療機関において被曝量を記録する」ことなどを求めています。また日本医学放射線学会では、不要な医療被曝を防ぐため、例えば軽度の頭部損傷児においては、頭蓋内損傷リスクを評価し、低リスクの場合には「CT撮影は推奨されない」ことなどを盛り込んだ「画像診断ガイドライン2016」をまとめています。
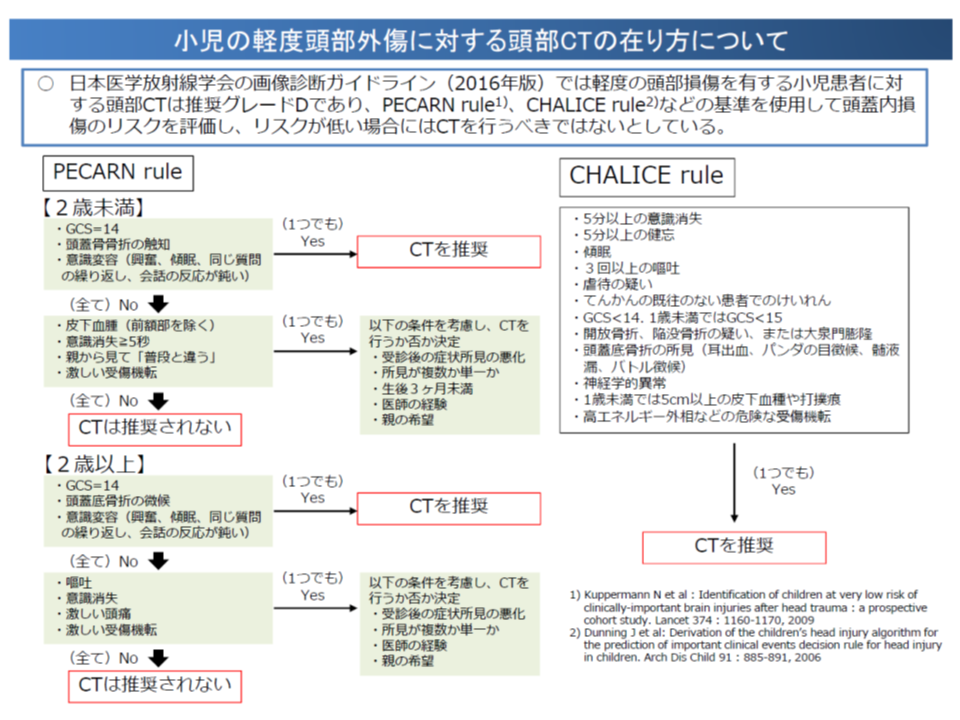
岡田医療技術評価推進室長は、こうしたガイドラインに沿ってCT撮影等を行った場合(逆にCT撮影を行わないことを、患者・家族に丁寧に説明した場合)に、診療報酬で評価すべきかどうかを検討してほしいと中医協委員に要請しました。
この点について診療側の松本委員や城守国斗委員(日本医師会常任理事)委員らは、「診療報酬へのガイドライン導入は時期尚早である」との考えを示しています。具体的には、▼被曝量の軽減も重要であるが、病変や損傷等を早期に発見しなければならないという医療安全確保の問題もある▼CT撮影等をせずに、後に病変や損傷等が明らかになった場合、医療機関には「不作為による不法行為責任」が問われる可能性がある(訴訟を提起されるだけでも医療機関にも大きなリスクである)―などの問題点を指摘しています。
一方、支払側の幸野委員と吉森委員は、「医療被曝のリスクについて患者や家族に説明することは、医療者として当然の責務ではないか」と指摘。とくに幸野委員は「抗菌薬適正使用でも同じことだが、診療を行わないこと(抗菌薬を使用しないこと、CT等を撮影しないこと)を診療報酬で評価することには大きな違和感を覚える」との考えを示しています。ただし、「抗菌薬を使用しないこと、CT等を撮影しないこと」を、医療の専門家でない患者や家族が理解し、納得できるように説明するには、相当の苦労が伴います。単に「診療を行わない」わけではなく、こうした時間をかけた説明について診療報酬で評価するという視点は決しておかしなものではないでしょう。
こうした意見を受けて、岡田医療技術評価推進室長は「医療被曝低減と医療安全確保は、いずれも重要なテーマである。これを診療報酬でどう考えるかは非常に難しいテーマである」とし、さらなる検討を要請しています。この点、両者はトレードオフの関係にはなく、「両立」を目指す必要があります。それを診療報酬でうまくサポートできれば良いのですが、難しい議論が続くと思われます。
なお、これに関連して「上手な医療のかかり方」を患者・国民に普及啓発していくというテーマもあります。こちらは、まず保険者(健康保険組合や協会けんぽ、国民健康保険など)や行政などが積極的に推進していくべき事項と考えられます。
超音波検査、領域を細分化して診療報酬を設定する方向を検討
また(4)は、侵襲の少ない超音波検査をどう推進していくかというテーマです。
現在、D215【超音波検査】は、検査方法と検査部位とを組み合わせた点数設定になっていおり、「同一の部位に同時に2以上の方法を併用する場合は、主たる検査方法により1回のみ算定可能」「同一の方法による場合は、部位数にかかわらず1回のみ算定可能」などのルールがあります。

超音波検査の診療報酬の概要(中医協総会3 191023)
この点、例えば「腹部」の超音波検査では、▼肝臓や胆道、膵臓などの消化器領域▼腎臓、膀胱などの泌尿器領域▼子宮、卵巣などの産婦人科領域▼腹部大動脈―などを多岐に渡って詳しく検査するケースもあれば、個別の臓器だけを検査するケースもありますが、算定できる診療報酬は基本的に「同一」となるという不合理があると指摘されます。このため岡田医療技術評価推進室長は、「領域別の点数設定」を探ってはどうかと提案しました。
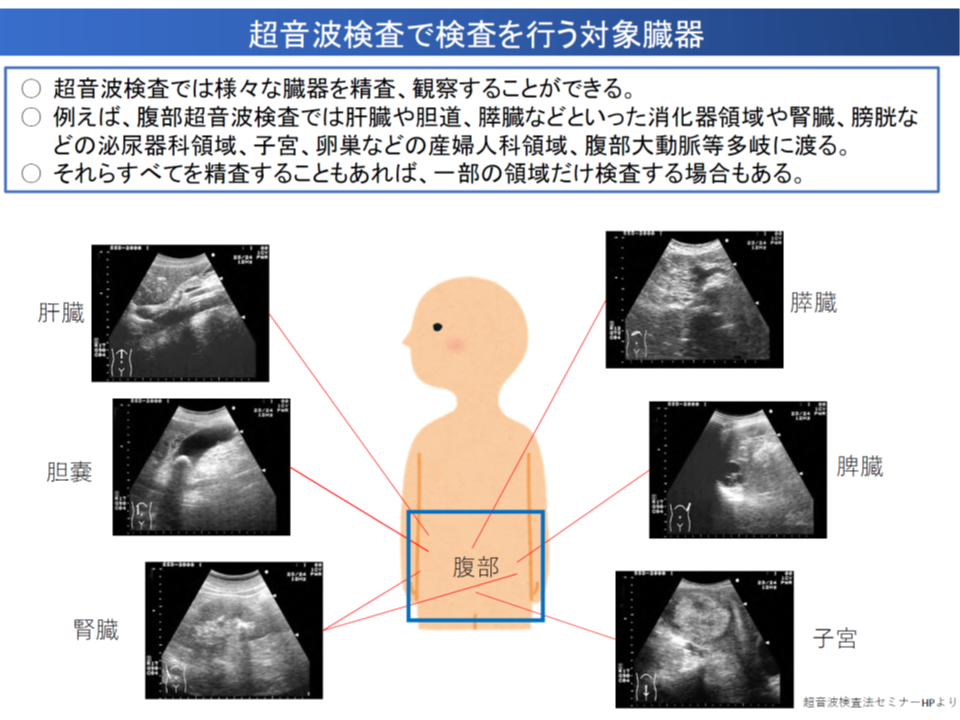
同じ腹部超音波検査でも、多数の臓器・領域を詳しく精査するケースもあれば、1領域にとどまることもある(中医協総会4 191023)
中医協では、「検討の基礎データが不十分である」(松本委員)、「領域別の点数設定としても、モラルハザードが生じないようにすべき」(吉森委員)、「領域別の点数設定は、点数引き下げとセットで行うべき」(幸野委員)など様々な意見が出ています。診療現場における超音波検査の実態を踏まえて「どういった領域を設定するのか」(細かすぎても実用的ではない)、「どの程度の点数設定にするのか」を探っていくことになるでしょう。
また超音波検査については、▼操作手順や報告書について標準化を進める▼加算で評価されている「パルスドプラ法」(任意の位置(血管)で血流信号を捉えることが可能な検査方法)について、現在では標準的に機器に搭載されており、他の手法と同様に検査料の基本部分に組み込む―方向が検討されています。
【関連記事】
小児抗菌薬適正使用支援加算、算定対象を3歳以上にも広める一方で算定要件厳格化を模索―中医協総会(2)
急性期一般1の「重症患者30%以上」等の施設基準、中医協の支払側委員は「低すぎる」と強調
「医師働き方改革」に向けたマネジメントコスト、診療報酬で評価すべきか否かで激論―中医協総会(1)
慢性腎疾患患者への「腎移植の選択肢もある」などの情報提供を促進せよ―中医協総会(2)
緩和ケア病棟入院料を厳格化、「緩和ケアチームによる外来・在宅医療への関与」求めてはどうか―中医協総会(1)
薬局業務の「対物」から「対人」への移行促すため、14日以内の調剤料を引き下げてはどうか―中医協総会(2)
「働き方改革」への診療報酬でのサポート、人員配置要件緩和を進める方向は固まるが・・・―中医協総会(1)
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
ICU、看護必要度とSOFAスコアを組み合わせた「新たな患者評価指標」を検討せよ―入院医療分科会(2)
A項目1点・B項目3点のみ患者、療養病棟で該当患者割合が高いが、急性期の評価指標に相応しいか―入院医療分科会(1)
病院病棟への「介護福祉士配置とその評価」を正面から検討すべき時期に来ている―入院医療分科会(3)
ICUの「重症患者」受け入れ状況、どのように測定・評価すべきか―入院医療分科会(2)
DPC病棟から地域包括ケア病棟への転棟、地ケア病棟入院料を算定すべきか、DPC点数を継続算定すべきか―入院医療分科会(1)
総合入院体制加算、地域医療構想の実現や病床機能分化を阻害していないか?―入院医療分科会(3)
救命救急1・3は救命救急2・4と患者像が全く異なる、看護必要度評価をどう考えるべきか―入院医療分科会(2)
「急性期一般2・3への移行」と「看護必要度IIの義務化」を分離して進めてはどうか―入院医療分科会(1)
【短期滞在手術等基本料3】、下肢静脈瘤手術などは外来実施が相当数を占める―入院医療分科会(4)
診療データ提出を小規模病院にも義務化し、急性期病棟にも要介護情報等提出を求めてはどうか―入院医療分科会(3)
資源投入量が少なく・在院日数も短いDPC病院、DPC制度を歪めている可能性―入院医療分科会(2)
看護必要度の「A1・B3のみ」等、急性期入院医療の評価指標として妥当か―入院医療分科会(1)
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
2020年度診療報酬改定、「効率化・合理化の視点」「働き方改革の推進」「費用対効果評価」なども重要視点―社保審・医療保険部会
2020年度診療報酬改定「基本方針」論議始まる、病院薬剤師の評価求める声多数―社保審・医療部会
妊産婦の診療に積極的な医師、適切な要件下で診療報酬での評価に期待―妊産婦保健医療検討会
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
CT・MRIなどの高額機器、地域の配置状況を可視化し、共同利用を推進―地域医療構想ワーキング(2)
医師等の労働時間短縮に資する機器やソフト、共同利用するCT・MRIなど購入費の一部を特別償却可能―厚労省
「医療の危機的状況」を明らかにし、患者・家族の「不安」を解消して、適切な医療機関受診を促せ―厚労省・上手な医療のかかり方広める懇談会





