介護医療院への「移行定着支援加算」、当初期限どおり2021年3月末で終了―社保審・介護給付費分科会(1)
2020.11.27.(金)
介護医療院への移行を促進するために設けられている【移行定着支援加算】については、当初期限どおり「2021年3月末」で終了し、延長はしない―。
一方、長期療養機能・生活機能を高め、医療療養の超長期入院患者を受け入れる介護医療院については、【長期療養生活移行加算】を新設して評価を行う—。
介護療養に対して、早期の「転換等の意思決定」を促すために、半年ごとに「転換等に関する検討状況の報告」を義務付け、報告がない場合には基本報酬を減額する―。
こうした議論が11月26日に開催された社会保障審議会・介護給付費分科会で行われました。
目次
介護療養等から介護医療院へ転換した場合の【移行定着支援加算】は期限通り終了へ
来年度(2021年度)の介護報酬改定に向けた議論が、いよいよ大詰めを迎えています。11月26日には、▼居宅介護支援(ケアマネジメント)▼介護保険施設▼横断的事項―に関して、これまでの議論を踏まえた「より具体的な見直し案」が厚生労働省から示されました。
本稿では、介護保険施設のうち「介護医療院」「介護療養型医療施設」に焦点を合わせ、他のサービスの議論は別稿で報じます。
「介護療養」や「4対1以上の看護配置を満たせない医療療養」について、設置根拠が消滅することから、2017年の改正介護保険法で「介護医療院」が創設され、2018年度の前回介護報酬改定で単位数や人員・設備に関する基準が設定されました。▼介護▼医療▼住まい―の3機能を併せ持ち、「医療ニーズの高い重度の要介護者を受け入れる施設」として大きな期待を集めていますが、「まず設置根拠の消滅する介護療養や医療療養などからの転換を進める」ことが重視されています(転換の場合には総量規制から除外されている)。
介護医療院への転換を促進する方策の1つとして、2018年度改定では【移行定着支援加算】が設けられました。介護療養や医療療養などから転換した介護医療院において「最初に転換した日から起算して1年間に限り、『1日につき93単位』を算定できる」ものです。ただし、早期の転換を促すために算定期限は「2021年3月末まで」とされています。

2018年度改定で創設された介護医療院における【移行定着支援加算】(介護給付費分科会(1)6 200827)
この点、「市町村によっては転換事務に時間がかかる。算定期限の延長を検討してほしい」(武久洋三委員:日本慢性期医療協会会長)との声がある一方、「サービスの向上と無関係な加算である。転換促進は報酬以外の手法(補助金や基金等の活用)で行うべきであり、当初期限通り終了すべき」との考えも井上隆委員(日本経済団体連合会常務理事)や河本滋史委員(健康保険組合連合会理事)らから出ています。
厚労省老健局老人保健課の眞鍋馨課長は、こうした意見とともに、▼加算の趣旨(移行前後におけるサービスの変更内容を利⽤者や家族、地域住⺠等に丁寧に説明するなどの取り組みを評価し、介護医療院の認知度を上げる)▼介護医療院の開設状況(少なくとも全都道府県で開設され、一定の認知度がある)―を総合的に勘案し「期限どおりとする」こととしてはどうかとの考えを示しました。
「期限どおりの終了」とは、「【移行定着支援加算】を来年(2021年)3月31日で消滅させる」ことで、例えば今年(2020年)12月に介護療養等から介護医療院へ初めて転換した場合には12月・1月・2月・3月の4か月分、来年(2021年)3月の初転換であれば3月の1か月分のみ【移行定着支援加算】を算定でき、来年(2021年)4月以降の初転換であれば「加算は一切算定できない」ことを意味します。
介護給付費分科会では、賛否両論が若干出ており(例えば安藤伸樹委員(全国健康保険協会理事長)や賛成、武久委員は慎重意見)、今後、最終調整が行われることになります。
また、有床診療所から介護医療院への転換に当たっては「工事、とりわけ浴室工事が高いハードルになっている」ことから、眞鍋老人保健課長は、「入浴用リフトやリクライニングシャワーチェアなどにより身体の不自由な者が適切に入浴できる」場合には、新築・増築・全面的な改築工事を行うまでの間、一般浴槽以外の浴槽の設置は求めないこととする、構造設備基準の経過措置的緩和案も提示しました。この提案に明確な異論・反論は出ていません。
医療療養の超長期入院患者を受け入れる介護医療院を新加算で評価へ
介護医療院については、量の整備とともに、機能を高めていくことが要介護者やその家族にとって重要となります。このため眞鍋老人保健課長は「機能を高めている介護医療院への新たな経済的インセンティブを付与する」考えを提示。インセンティブ付与は、医療機関等経営者にとって「介護医療院の魅力」を高めることとなり、「機能の強化」とともに「開設や転換を促進する」効果も期待されます。
具体的には、介護医療院が「療養病床に入院する⻑期⼊院患者」を受け⼊れ、生活施設としての取り組みを説明し適切なサービスを提供することを【長期療養生活移行加算】(仮称)として評価することになります。
加算の単位数や算定要件などの詳細は今後詰められますが、眞鍋老人保健課長は▼「療養病床に⻑期間⼊院していた患者」を算定対象とする▼加算の算定は「入所日から起算して一定期間以内」とする▼算定要件として「入所にあたり、入所者・家族に、生活施設としての取り組みを説明する」「⼊所者・家族等が地域住⺠等との交流が可能となるよう、地域の⾏事や活動等に積極的に関与する」ことなどを設定する―考えを示しています。
医療療養には700日を超える、つまり2年近く長期入院をしている患者が少なくありません。こうした超長期療養の背景の1つに、「地域で看取りまで行ってもらえる介護施設が少ない」ことがあります。
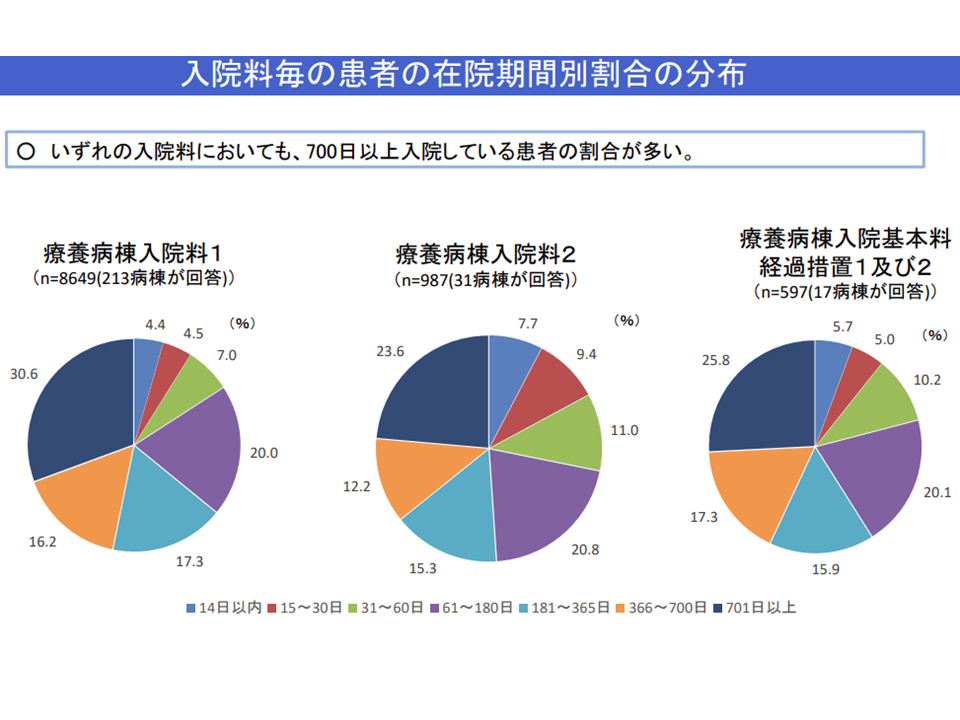
医療療養では2年近い超長期入院が多い(入院医療分科会資料)(介護給付費分科会(1)1 201126)
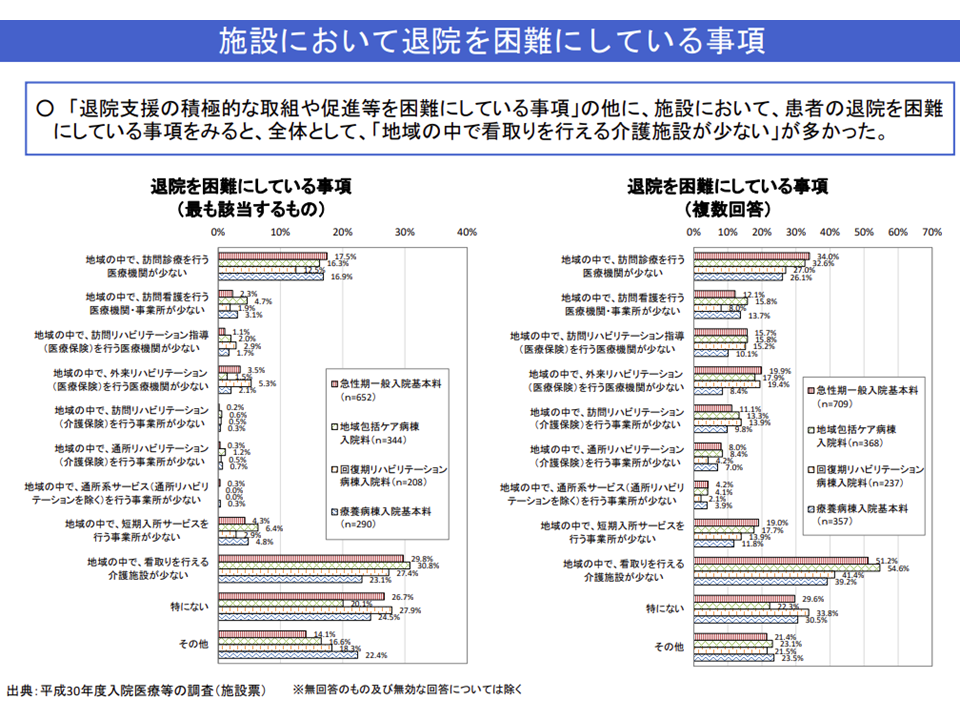
近くに看取りまで行える施設のないことが、超長期入院の大きな要因となっている(入院医療分科会資料)(介護給付費分科会(1)2 201126)
介護医療院は、医師をはじめとする医療従事者が常勤する「医療施設」であることから、当然「長期療養施設としての機能」を持ち、「看取り」への対応を行うことが可能です。さらに、▼介護の機能▼生活施設としての機能―を高めていくことで、「医療療養の超長期入院患者」が安心して医療療養を退院し、介護医療院へ入所できるような環境を、新加算【長期療養生活移行加算】(仮称)創設で整えていくことが狙いとなります。
江澤和彦委員(日本医師会常任理事)は「介護医療院については、長期療養・生活施設機能を評価することが課題であった」点を述べ、新加算創設に期待を寄せていますが、河本滋史委員(健康保険組合連合会理事)は「超長期入院患者の受け入れは当然のことであり、加算で評価すべきだろうか」との疑問を示しています。
今後、加算の詳細(算定対象患者、算定要件など)が明らかになっていく中で、河本委員の疑問を解消が解消されることに期待が集まります。
なお、介護医療院や介護療養ではターミナルケアを提供する機会が多くなります(例えば介護医療院では入所者の50.8%が「死亡退所」する)。その際、利用者や家族の意思を踏まえた医療・介護が行われることが重要です。
ある入所者は「心停止後の蘇生はやめてほしい」と考えているかもしれません。また「経管栄養で命を永らえるのは嫌だ」と考える人もいるでしょう。一方で家族側は「1日でも長く生きてほしい」と考えているかもしれません。このように人生の最終段階において「自分の受けたい医療・介護」、逆に「自分が受けたくない医療・介護」の内容を、医療者・介護者、家族、親しい友人などと繰り返し話し合い(考えは常に変わっていくため、繰り返し話し合うことが重要である)、可能であればそれを文書にしておく(皆が共通認識を持ち、かつ他の医療・介護提供者にもそれが伝わるようになる)取り組みが重視されてきています(いわゆるACP)。厚労省もこの考えに立って「人生の最終段階における医療の決定プロセスに関するガイドライン」をまとめ、公表しています。
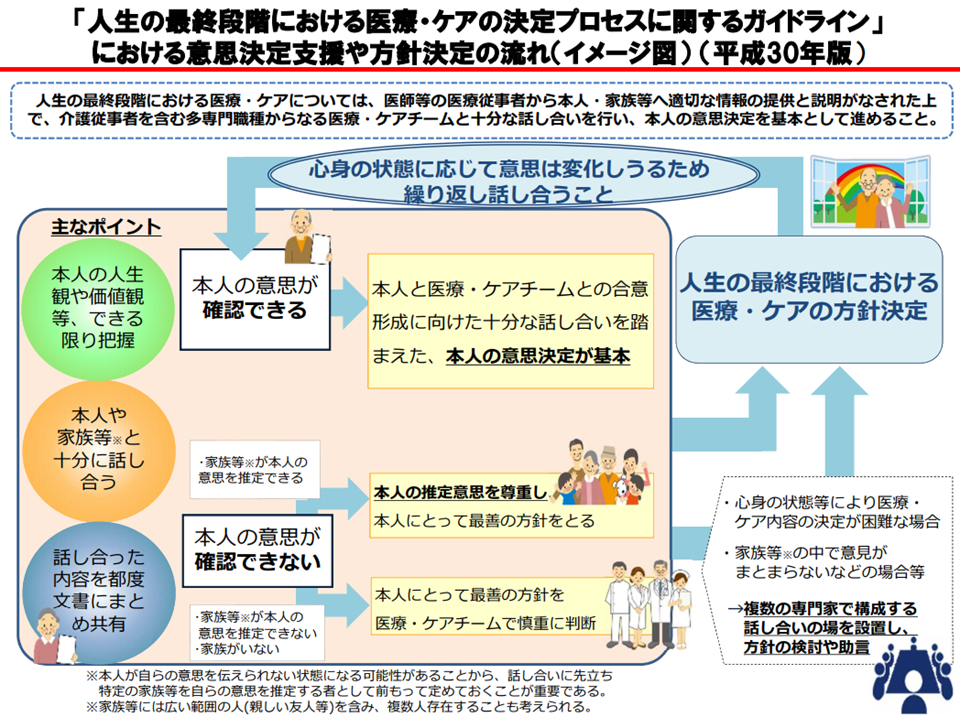
ACPガイドラインの概要(介護給付費分科会(2)2 201105)
眞鍋老人保健課長は、こうしたガイドラインに沿った取り組みを行う旨を明示することを介護医療院・介護療養に求める考えも提示しています。
介護療養の早期意思決定を促すために、ディスインセンティブを設定へ
上述のとおり、またGem Medで繰り返しお伝えしているとおり、介護療養については2023年度末(2024年3月31日)で設置根拠が消滅します。つまり、介護療養は介護保険の給付対象でなくなることから、当該施設が他の保険給付対象施設(例えば介護医療院や、医療保険給付対象の医療療養や地域包括ケア病棟など)に転換しなければ、入所者は「全額自己負担で入所を続けざるを得ない」こととなります(あるいは他の保険給付対象施設等に転院・転所する)。
これでは入所者やその家族が大きな不安を抱え、不利益を受ける可能性もあることから、介護療養には早期に「他の施設に転換等する。少なくとも転換等に向けた意思決定を行う」ことが求められます。
しかし、厚労省の最新調査によれば、2023年度末以降の移行について26.6%は「未定」と答え、また23.7%は、なぜか「介護療養にとどまる」と答えています。

有床診療所では6割弱が、なぜか、2023年度以降も「介護療養にとどまる」と考えている(介護給付費分科会(4)1 201030)
介護療養は制度上消滅するため「介護療養にとどまることは不可能」であるにも関わらず、こうした状況であることから、眞鍋老人保健課長は次のように「早期の意思決定促進策」を導入してはどうかと提案しています。
▽介護療養に対して、一定期間(半年)ごとに「転換等に関する報告」を市町村に行うことを義務付ける。ただし、「報告どおりの転換等」を義務付けるものではない(ある時点の報告では「介護医療院への転換」としたが、実際には「医療保険の地域包括ケア病棟に転換する」ことなども可能である)
▽期限どおりの報告を行わない場合、次の報告期限までの間(つまり半年間)、基本報酬を減額する
あわせて介護療養の基本報酬について、「経過措置型の医療療養の診療報酬引き下げ(従前医療療養2の90%から、さらに85%に減額)」を踏まえた見直し(引き下げ)を行う考えも示されています。反対意見は出ていませんが、江澤委員や東憲太郎委員(全国老人保健施設協会会長)は「激変緩和」措置を考慮するよう要望しています。
●2021年度介護報酬改定に向けた、これまでの議論に関する記事●
【第1ラウンド】
▽横断的事項(▼地域包括ケアシステムの推進▼⾃⽴⽀援・重度化防⽌の推進▼介護⼈材の確保・介護現場の⾰新▼制度の安定性・持続可能性の確保―、後に「感染症対策・災害対策」が組み込まれる)
▽地域密着型サービス(▼定期巡回・随時対応型訪問介護看護▼夜間対応型訪問介護▼小規模多機能型居宅介護▼看護小規模多機能型居宅介護▼認知症対応型共同生活介護▼特定施設入居者生活介護―)
▽通所系・短期入所系サービス(▼通所介護▼認知症対応型通所介護▼療養通所介護▼通所リハビリテーション▼短期入所生活介護▼短期入所療養介護▼福祉用具・住宅改修介護―)
▽訪問系サービス(▼訪問看護▼訪問介護▼訪問入浴介護▼訪問リハビリテーション▼居宅療養管理指導▼居宅介護支援(ケアマネジメント)―)
▽施設サービス(▼介護老人福祉施設(特別養護老人ホーム)▼介護老人保健施設(老健)▼介護医療院・介護療養型医療施設—)
【第2ラウンド】
▽横断的事項(▼人材確保、制度の持続可能性▼自立支援・重度化防止▼地域包括ケアシステムの推進―)
▽地域密着型サービス(▼定期巡回・随時対応型訪問介護看護、夜間対応型訪問介護、小規模多機能型訪問介護、看護小規模多機能型訪問介護(以下、看多機)▼認知症対応型共同生活介護、特定施設入居者生活介護―)
▽通所系・短期入所系サービス(▼通所介護・認知症対応型通所介護、療養通所介護▼通所リハビリテーション、福祉用具・住宅改修▼短期入所生活介護、短期入所療養介護―)
▽訪問系サービス(▼訪問看護▼訪問介護、訪問入浴介護▼訪問リハビリ、居宅療養管理指導▼居宅介護支援(ケアマネジメント)―)
▽施設サービス(▼介護医療院・介護療養型医療施設▼介護老人保健施設、介護老人福祉施設(特別養護老人ホーム)▼短期入所生活介護、短期入所療養介護―)
▽横断的事項(その2)(▼地域包括ケアシステムの推進▼自立支援・重度化防止の推進(関連記事はこちら(ADL維持等加算)とこちら(認知症対策、看取り対応、科学的介護など)、▼処遇改善、▼人材確保、制度の安定性・持続可能性の確保など―)
▽詰めの議論(▼多機能型サービス▼短期入所系サービス▼通所系サービス▼訪問看護―


【関連記事】
小多機の基本報酬見直し・加算の細分化を行い、看多機で褥瘡マネ加算等の算定可能とする―社保審・介護給付費分科会(4)
すべての生活ショートに外部医療機関・訪問看護STとの連携を求め、老健施設の医療ショートの報酬適正化―社保審・介護給付費分科会(3)
通所リハを「月単位の包括基本報酬」に移行し、リハマネ加算等の体系を組み換え―社保審・介護給付費分科会(2)
訪問看護ST、「看護師6割以上」の人員要件設け、リハ専門職による頻回訪問抑制へ―社保審・介護給付費分科会(1)
見守りセンサー等活用による夜勤スタッフ配置要件の緩和、内容や対象サービスを拡大してはどうか―社保審・介護給付費分科会(2)
介護職員の【特定処遇改善加算】、算定ルールを柔軟化すべきか、経験・技能ある介護福祉士対応を重視すべきか―社保審・介護給付費分科会(1)
状態・栄養のCHASEデータベースを活用した取り組み、介護データ提出加算等として評価へ―社保審・介護給付費分科会(2)
【ADL維持等加算】を他サービスにも拡大し、重度者への効果的な取り組みをより手厚く評価してはどうか―社保審・介護給付費分科会(1)
老健施設「入所前」からのケアマネ事業所との連携を評価、在宅復帰機能さらに強化―社保審・介護給付費分科会(5)
介護報酬や予算活用して介護医療院への移行・転換を促進、介護療養の報酬は引き下げ―社保審・介護給付費分科会(4)
ケアマネ報酬の逓減制、事務職員配置やICT利活用など要件に緩和してはどうか―社保審・介護給付費分科会(3)
4割弱の介護事業所、【特定処遇改善加算】の算定ベース整っても賃金バランス考慮し取得せず―社保審・介護給付費分科会(2)
介護サービスの経営状況は給与費増等で悪化、2019年度収支差率は全体で2.4%に―社保審・介護給付費分科会(1)
訪問リハビリや居宅療養管理指導、実態を踏まえた精緻な評価体系を構築へ—社保審・介護給付費分科会(3)
訪問介護利用者の負担増を考慮し、「敢えて加算を取得しない」事業所が少なくない—社保審・介護給付費分科会(2)
訪問看護ステーション本来の趣旨に鑑み、「スタッフの6割以上が看護職員」などの要件設定へ—社保審・介護給付費分科会(1)
生活ショート全体の看護力を強化し、一部事業所の「看護常勤配置義務」を廃すべきか—社保審・介護給付費分科会(3)
通所リハの【社会参加支援加算】、クリームスキミング防止策も含めた見直しを—社保審・介護給付費分科会(2)
デイサービスとリハビリ事業所・医療機関との連携が進まない根本に、どのような課題があるのか―社保審・介護給付費分科会(1)
グループホームの「1ユニット1人夜勤」体制、安全確保のため「現状維持」求める声多数—社保審・介護給付費分科会(3)
小多機の基本報酬、要介護3・4・5を引き下げて、1・2を引き上げるべきか—社保審・介護給付費分科会(2)
介護療養の4分の1、設置根拠消滅後も介護療養を選択、利用者に不利益が生じないような移行促進が重要—社保審・介護給付費分科会(1)
介護人材の確保定着を2021年度介護報酬改定でも推進、ただし人材定着は介護事業所の経営を厳しくする―社保審・介護給付費分科会
寝たきり高齢者でもリハ等でADL改善、介護データ集積・解析し「アウトカム評価」につなげる—社保審・介護給付費分科会
介護保険施設等への外部訪問看護を認めるべきか、過疎地でのサービス確保と質の維持をどう両立するか—社保審・介護給付費分科会
特養老人ホームのユニット型をどう推進していくか、看取り・医療ニーズにどう対応すべきか―社保審・介護給付費分科会(3)
老健施設、「機能分化」や「適正な疾患治療」進めるために介護報酬をどう工夫すべきか―社保審・介護給付費分科会(2)
介護医療院の転換促進のために、【移行定着支援加算】を2021年度以降も「延長」すべきか―社保審・介護給付費分科会(1)
ケアマネジメントの質と事業所経営を両立するため「ケアマネ報酬の引き上げ」検討すべきでは―介護給付費分科会(2)
訪問看護ステーションに「看護職割合」要件など設け、事実上の訪問リハビリステーションを是正してはどうか―介護給付費分科会(1)
介護保険の訪問看護、医療保険の訪問看護と同様に「良質なサービス提供」を十分に評価せよ―介護給付費分科会
2021年度介護報酬改定、「ショートステイの長期利用是正」「医療機関による医療ショート実施推進」など検討―社保審・介護給付費分科会(2)
通所サービスの大規模減算を廃止すべきか、各通所サービスの機能・役割分担をどう進めるべきか—社保審・介護給付費分科会(1)
小多機や看多機、緊急ショートへの柔軟対応を可能とする方策を2021年度介護報酬改定で検討―社保審・介護給付費分科会(2)
定期巡回・随時対応サービス、依然「同一建物等居住者へのサービス提供が多い」事態をどう考えるか—社保審・介護給付費分科会(1)
2021年度介護報酬改定、介護サービスのアウトカム評価、人材確保・定着策の推進が重要—社保審・介護給付費分科会
2021年度介護報酬改定、「複数サービスを包括的・総合的に提供する」仕組みを―社保審・介護給付費分科会
2021年度介護報酬改定、「介護人材の確保定着」「アウトカム評価」などが最重要ポイントか―社保審・介護給付費分科会



