医療技術の費用対効果評価、「感染症対策への有用性」など6要素も勘案—中医協・費用対効果評価専門部会
2017.5.31.(水)
医療技術の費用対効果評価において、当該医療技術の効果と費用を勘案して「どの程度の人が費用増を許容するか」という観点で費用対効果の良否を評価し、さらに「感染症対策への有用性」や「代替治療がない疾患の治療法の確保」といった6つの要素も加味して保険償還価格などを検討していく—。
31日に開かれた中央社会保険医療協議会の費用対効果評価専門部会で、このような方針が了承されました。厚生労働省は、今後、一般国民を対象とした調査を行い、「どの程度の費用増を許容する」と考えているのかの目安などを探っていきます。
「費用と効果の増加の度合い」と「国民がいくら払う意思があるか」を比較
医療技術の費用対効果評価は、大きく次のような流れで行われます。
(1)医薬品・医療機器メーカーなどが費用と効果(質調整生存年:QALYを基本とする)に関するデータと分析結果を提出し、公的な専門体制の下でそのデータを再分析する(関連記事はこちらとこちらとこちら)
↓
(2)中医協の費用対効果評価専門組織で「総合的評価」(アプレイザル)を実施する(関連記事はこちら)
↓
(3)薬価算定組織・保健医療材料専門組織で費用対効果評価結果に基づく再算定を行う
↓
(4)薬価改定・材料価格改定などの際に、費用対効果評価再算定をも加味した価格設定を行う
3月15日の前回会合では、(3)の「総合的評価」(アプレイザル)について▼一定の基準を設けて費用対効果の良否(費用対効果が良いのか、悪いのか)を判断する▼倫理的・社会的影響などに関する観点での評価も行う—方向が確認され、今回、31日の会合でより詳しい枠組みが了承されたものです。
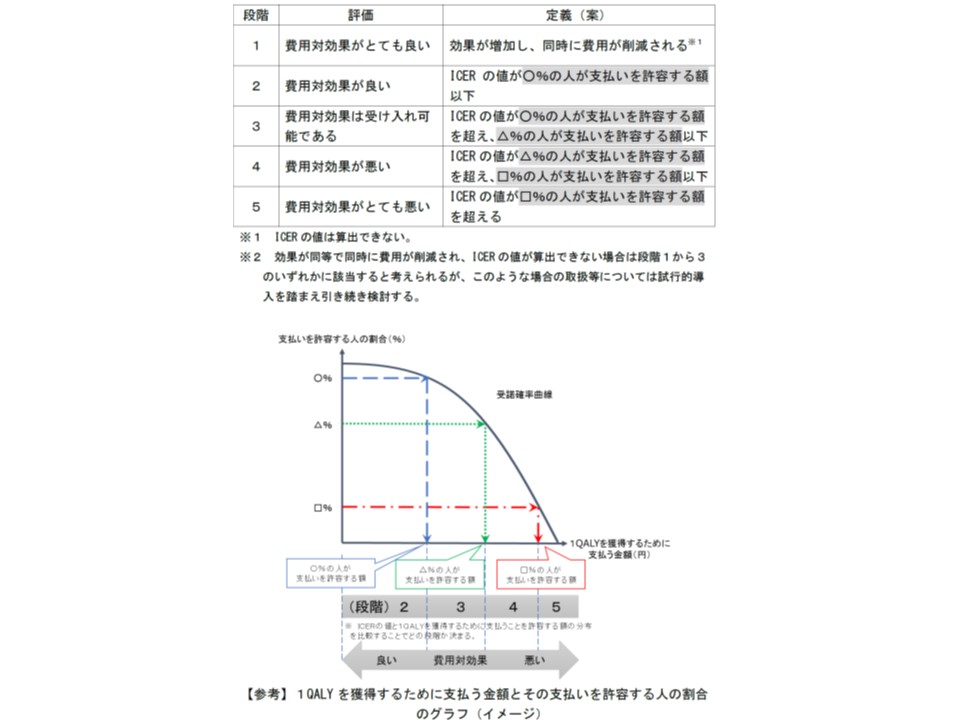
前者の「一定の基準を設けて費用対効果の良否(費用対効果が良いのか、悪いのか)を判断する」点については、当該医療技術における費用・効果増の度合い(ICER)を、「一定の割合の人が1QALYを獲得するために、どの程度の支払いを許容するのか」(支払い意思額)の分布で5段階に判断する方針が、厚労省保険局医療課の眞鍋馨企画官から示されました。
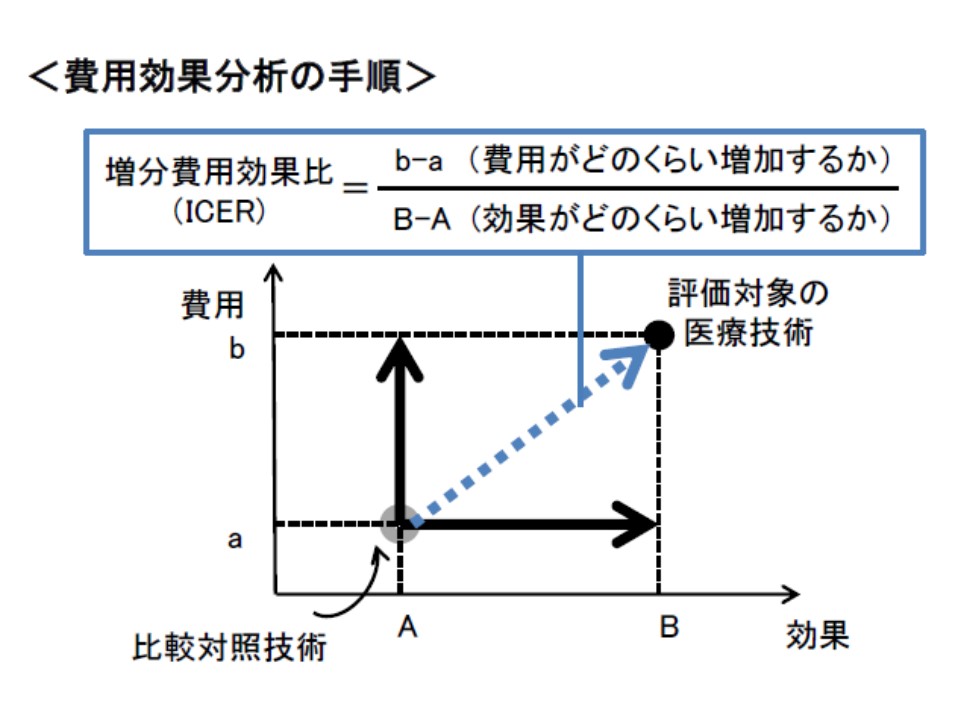
ICER(増分費用効果比)とは、当該医療技術が既存技術に比べて「費用がどの程度高くなり、効果はどの程度増すのか」を数値化したもので、「新規技術βの費用(b)と既存技術αの費用(a)との差(つまりb-a)」を「新規技術βの効果(B)と既存技術αの効果(A)との差(つまりB-A)」で除して計算します。効果が高く、費用が低い技術のほうが「費用対効果が高い」ので、ICERの値が小さいほど「費用対効果の高い(良い)技術」であり、逆に高いほど「費用対効果が低い(悪い)技術」と言えます。
ここで気になるのが「ICERの値がどの程度であれば費用対効果が良い」と判断される(つまり積極的に保険収載される)のかという点です。眞鍋企画官は「支払い意思額」(一定の割合の人が、完全に健康な1年間の生存期間延長(1QALY)を獲得するために、支払ってもよいと許容する額)を基本に、1人当たりGDPなども勘案して下表の5段階で評価してはどうかと提案しています。医薬品や医療技術の別、疾患の別にかかわらず「国民がこの程度であれば支払ってもよい」と考える金額(支払い意思額)を定め、その金額(支払い意思額)と個別医薬品・医療機器などのICERを比較して、費用対効果が良いのか悪いのかを判断します。
誤解を恐れずに噛み砕けば、▼国民の大部分が『X円であれば新規技術のために費用が増加してもよい』と考えた場合には、ICERがX円以下の医療技術は【費用対効果が良い】と判断する▼国民の大部分が『新規技術のためにY円も費用が増加するのは困る』と考えれば、ICERがY円以上の医療技術は【費用対効果が悪い】と判断する—というイメージです。なお、「効果が増加し、同時に費用が削減される」(安くて効果の高い)医療技術は、文句なしに「費用対効果がとても良い」と判断されます。
少し古いデータですが、2006年・2010年の調査では「日本国民は1QALY当たり500-600万円程度なら支払ってもよい」ことが分かっており、これによれば「ICERが400万円の医療技術は費用対効果評価の良い技術、ICERが1000万円の医療技術は費用対効果の悪い技術、と判断される」といったイメージです。
費用対効果評価研究の第一人者である福田敬参考人(国立保健医療科学院医療・福祉サービス研究部長)と眞鍋企画官は、今後、一般国民を対象に「どの程度の額なら支払ってもよいのか」を調査分析し、上表の「○%、△%、□%」の数値設定に向けて検討する考えを示しています。
費用と効果だけでは評価しきれない要素も勘案
このようにICERをもとに「費用対効果の良し悪し」を評価しますが、ICERでは評価しきれない倫理的。社会的影響に関する要素もあります。ICERを計算する際の「費用」には公的医療費、「効果」には専らQALYが用いられますが、その中で評価されない、例えば「感染症対策での有用性」などを勘案すべきではないかという視点があります。上記のICERに着目した評価では「費用対効果が悪い」と判断されてしまうが、「感染症対策にとって有用なので、そこを勘案すれば費用対効果はむしろ良い」と判断すべき場合があるのではないかという問題意識です。
眞鍋企画官は、諸外国の項目も参考に下表の6要素を考慮してはどうかと提案しています。このうち5の「イノベーション」とは、画期性の評価というよりも、「新薬や新規医療機器は、当初は高コストで製造せざるを得ず、軌道に乗ってきてから製造コストの低減が可能になってくる」点を考慮し、当初の高コスト時点での開発を阻害しないような評価を行ってはどうかという視点のようです。
この点について松本純一委員(日本医師会常任理事)や安部好弘委員(日本薬剤師会常務理事)は、「倫理的・社会的影響を考慮するというが、客観性に欠ける。6要素に該当する医療技術は、当初から費用対効果評価より除外するか、予め評価手法などを決めておくべきではないか」と指摘しました。費用と効果を数値化し、透明性を確保して費用対効果を評価したのちに、「定性的要素」を勘案するのは好ましくないのではないかとの考えに基づくものです。
しかし、費用対効果評価における現在の試行導入では、難病など「治療方法が十分に存在しない希少な疾患の治療に用いる医薬技術」は選定対象から除外されており、不透明な要素は一定程度排除されていると考えられます。それでもなお、上記のように「ICERで評価しきれない要素」を考慮しなければ、我が国において必要な医療技術の開発が阻害されてしまうため、今般の6要素による評価が必要になってきます。考えるべきでしょう。
繰り返しになりますが、ICERだけでは「費用対効果が低い」と判断された技術であっても、倫理的・社会的影響の6要素を考慮して「費用対効果が普通、むしろ良い」と最終判断されるケースも出てくると考えられます。
一部注文は付いたものの、これらの方針は了承されており、専門部会では夏までに費用対効果評価の制度化(本格導入)に向けた中間とりまとめを行う予定です(関連記事はこちら)。
【関連記事】
医療技術の費用対効果、評価のための基準値を設定する方針に転換―中医協・費用対効果評価専門部会
費用対効果評価、新規収載の医薬品なども対象に2018年度から本格導入へ―費用対効果評価専門部会
2018年度の費用対効果評価に基づく再算定、オプジーボやハーボニーなど12品目に決定―中医協総会
2016年4月以降、費用対効果評価の対象として補正加算が高いものなど8品目程度を選定―中医協総会
費用対効果の良し悪しを判断する基準値、2016年度改定では定めず―費用対効果評価専門部会
費用対効果評価、対象は「保険収載後、1-2回の改定を経たもの」に―費用対効果評価専門部会
費用対効果評価、試行段階では社会的影響を評価する特別ルールは定めず―費用対効果評価専門部会
費用対効果評価の結果は医薬品・医療機器の再算定に活用―費用対効果評価専門部会
費用対効果評価はQALYを基本に実施、他の指標の使用も認める―中医協・専門部会
薬などの費用対効果、まず既収載品の再算定に活用、価格への反映は18年度改定時か―中医協・専門部会
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会