看護必要度、急性期の評価指標としての妥当性を検証せよ—入院医療分科会(1)
2017.9.15.(金)
重症度、医療・看護必要度(以下、看護必要度)は、7対1病棟では施設基準で評価されているが、10対1病棟では段階的な加算での評価となっているが、そもそも評価指標として妥当なのかを十分に検証する必要がある。また看護必要度A・C項目による重症患者割合と、診療報酬請求区分による重症患者割合との相関などを検証してはどうか―。
9月15日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(以下、入院医療分科会)では、こういった内容を盛り込んだ中間取りまとめ案について、修正内容を武藤正樹分科会長(国際医療福祉大学大学院教授)に一任する形で了承しました。近く中央社会保険医療協議会に報告します。
入院医療分科会では、2017年度の調査結果を踏まえてさらなる分析を行い、最終取りまとめをめざします。

9月15日に開催された、「平成29年度 第8回 診療報酬調査専門組織 入院医療等の調査・評価分科会」
7対1では施設基準、10対1では加算として看護必要度を活用
入院医療分科会では、▼一般病棟▼地域包括ケア病棟▼療養病棟▼退院支援―などについて調査を実施し(2016年度調査)、今年(2017年)5月から「専門的な分析」と「技術的な課題に関する検討」を行った結果を今般、中間的に取りまとめています。さらに▼一般病棟▼ICU▼短期滞在手術▼総合入院体制加算▼救急医療管理加算▼アウトカム評価―などについて調査を行っており(2017年度調査)、今秋中に分析・検討を行い、中間とりまとめに付加して、最終取りまとめを行うことになります。
中間取りまとめは、(1)急性期入院医療(2)地域包括ケア病棟(3)回復期リハビリ病棟(4)慢性期入院医療(5)有床診療所(6)横断的事項—の7項目に関する議論を整理しています。
今回は、(1)の急性期入院医療について眺めてみましょう。主に議論の焦点となったのは、「7対1病棟と10対1病棟の評価手法」、とくに「看護必要度」についてです。
看護必要度は、7対1病棟では「ABC項目で測定し、基準値を満たす患者の割合(ここでは重症患者割合)が25%以上でなければならない」という施設基準が設定されています。一方、10対1病棟では「測定すること」が施設基準として設定され、重症患者割合に応じて25-55点の加算で評価されています。
実際の病院における重症患者割合を見ると、10対1病棟では広い分布が見られるのに対し、7対1病棟では「25%以上30%未満」が飛び抜けて多いというやや「いびつ」ともいえる分布になっています。入院医療分科会では、上記の看護必要度の評価手法の違いが、分布に影響していると指摘し、「指標自体の妥当性や合理性を十分に検証する必要がある」との見解を固めています。
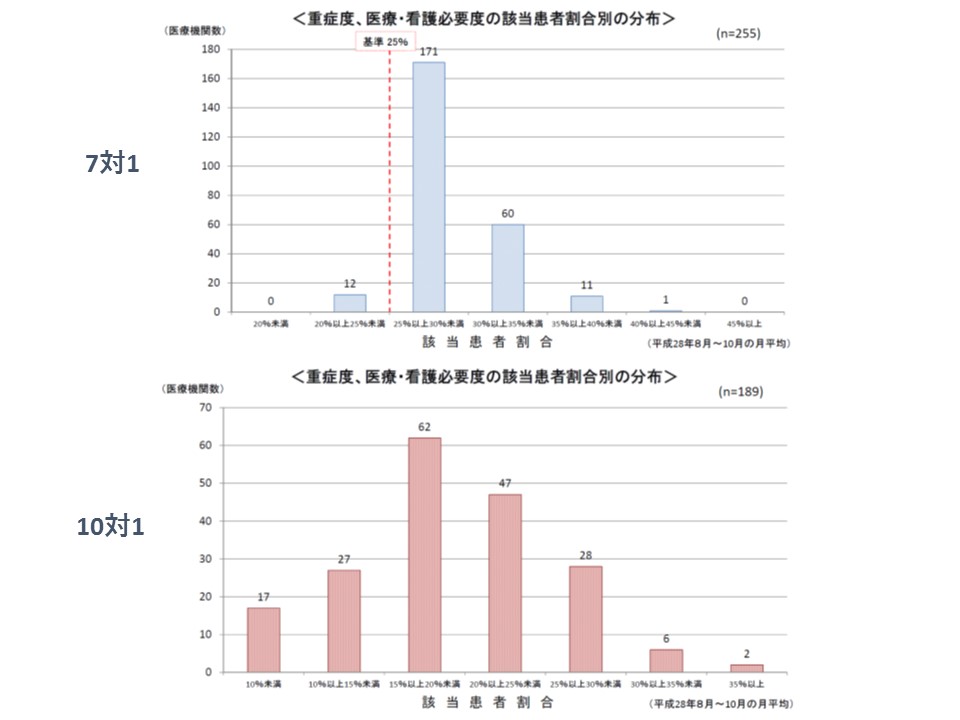
7対1では、施設基準の規定されたカットオフ値である25%ギリギリの病院が圧倒的に多い(上段)が、10対1では、加算で段階的に評価されるため看護必要度該当患者割合は比較的2項分布に近くなっている(下段)
この点について、厚労省は具体的な方向性を示してはいません(中医協で議論されるテーマであるため)が、メディ・ウォッチ編集部では「7対1・10対1のいずれでも最低ラインの施設基準として用いるとともに、加算できめ細かく評価する」ことが考えられるのではないかとお伝えしました(関連記事はこちら)。例えば、「10対1病棟では施設基準(最低ライン)として10%以上を設定し、15%以上、17%以上、20%以上などを満たせばそれぞれ加算で評価する。7対1病棟では施設基準(最低ライン)として25%以上を設定し、27%以上、30%以上などを満たせばそれぞれ加算で評価する」といった設定が考えられるかもしれません。さらに、ベースとなる入院基本料を調整することで「なだらかな点数の階段」を設定できれば、7対1から10対1への移行による急激な収入減を避けることができ、「何が何でも7対1を死守しなければならない」と考えなくても済みそうです。その先には、諸外国のような「看護配置でなく、入院患者の状態や提供した医療内容に応じた診療報酬体系の構築」も見えてきます。中医協でどこまで議論がなされるのかは不透明ですが、将来的な可能性はゼロではないでしょう。
重症患者割合の計算、診療報酬請求区分に基づく場合ではどうなるか検証
ところで、「重症患者割合」を計算するために、現在は看護必要度が用いられています。看護部で全患者について毎日チェックしている看護必要度評価票をもとに、▼A項目2点以上かつB項目3点以上▼A項目3点以上▼C項目1点以上—に該当する患者割合を計算します(これが25%以上であれば7対1の施設基準の1つを満たす)。
この点、医療現場からは「看護必要度のチェックが大きな負担となっている」という指摘があり、厚労省は「看護必要度のA・C項目の中には、診療報酬の請求区分と一定程度の重なりがある」ことから、重症患者割合について、「看護必要度での測定結果」と「診療報酬請求区分での測定結果」とを比較し、両者の分布状況や相関などを検証することを提案し、了承されています(関連記事はこちら)。
9月15日の入院医療分科会では、看護必要度の生みの親である筒井孝子委員(兵庫県立大学大学院経営研究科教授)から、改めて強い批判が出されました。筒井委員は、▼診療報酬請求データは、事後的な消費データであり、正確性に疑問がある▼看護必要度データは日々のプロセスを明らかにする生産データである—ことから、前者(診療報酬請求データ)の精度を見るために後者(看護必要度データ)で検証することはあるが、逆(看護必要度データの精度を見るために、診療報酬請求データを用いる)はあり得ないと指摘しています。
これに対し、牧野憲一委員(旭川赤十字病院院長)は「診療報酬請求データの正確性に疑問があるという指摘はおかしい。看護必要度データにこそ精度に疑問がある。自院では看護必要度のデータを診療報酬請求データと付け合わせて検証し、それをさらに看護部にフィードバックして、看護必要度の精度向上につなげている」と述べ、筒井委員の指摘に真っ向から反論。さらに、両データの精度を確認するためにも「検証が必要」と強調しています。
なお、厚労省の調べでは診療科によって重症患者割合に大きな違いがあることも分かっています(呼吸器外科では40.3%だが、眼科・耳鼻咽喉科では15.9%)。診療科によって重症患者の多寡があることはもちろんですが、それ以外に「看護必要度評価票の限界」から診療科による差が生まれている可能性もあります(実際、C項目は外科系を主に評価している)。診療報酬項目であれば、外科系・内科系それぞれにおいて「重症患者で算定される項目」をピックアップすることで、診療科によるバラつきを抑えることが可能になるかもしれません。
 170915の図表.jpg)
診療科別の重症患者和割合、呼吸器外科では40.3%だが、眼科・耳鼻咽喉科では15.9%にとどまる
厚労省では急ぎ検証を行い、入院医療分科会にその結果を報告しますが、仮に相関が認められたとして、どのような見直しを行うのかは改めて議論されます(見直し前提の議論ではない点に注意)。また検証結果によっては、2018年度以降の改定を見据えた、より長期的な議論が必要になることも考えられます。今後の検証結果に大きな注目が集まります。
平均在院日数のさらなる短縮は進めるべきか、在宅復帰率は廃止すべきか
また平均在院日数(7対1では18日以内、10対1では21日以内)については、▼近年は横ばいである▼長期的には短縮傾向にある—ことが示され、委員からは「結果として病床利用率が下がっている」との指摘がありました。このため「病床利用率を維持するために、平均在院日数要件のこれ以上の短縮は好ましくない」といった方向も見えてきそうです。
しかし可能な範囲での平均在院日数の短縮は、患者のQOLを高め、医療安全の向上にもつながります。「病床利用率を維持するために平均在院日数を維持する」と言うのは本末転倒であり、「不要なベッドの削減」も視野に入れた改革を進めるべきとの識者も少なくありません。
なお、7対1病棟における施設基準の1つである在宅復帰率については、▼ほぼすべての医療機関が基準値を超えている▼他の評価項目で十分に評価できている—との見解が圧倒的で、2018年度の次期改定において、施設基準の項目から除外(廃止)される可能性もありそうです。
「地域包括ケア病棟」「回復期リハビリ病棟」「療養病棟」「入退院支援」などについては別途、お伝えします。


看護必要度該当患者割合、診療報酬の算定状況から導けないか検証―入院医療分科会(2)
DPCデータの提出義務、回復期リハ病棟や療養病棟へも拡大か―入院医療分科会(1)
入院前からの退院支援、診療報酬と介護報酬の両面からアプローチを—入院医療分科会(3)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)



