看護必要度該当患者割合、診療報酬の算定状況から導けないか検証―入院医療分科会(2)
2017.9.6.(水)
7対1病棟では、一般病棟用の重症度、医療・看護必要度(以下、看護必要度)の評価票に沿って患者の状態を把握し、看護必要度該当患者割合(以下、重症患者割合)が継続して25%以上であることが求められている。この該当患者割合について、例えばJ024【酸素吸入】などの診療報酬項目の算定状況から導くことはできないだろうか—。
9月6日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」ではこういった議論も行われました(関連記事はこちら)。現在の方法(看護必要度の評価票に基づく)による重症患者割合と、診療報酬算定状況から導く重症患者割合とを比較し、両者の相関性などを検証する方向が明確に確認されています。

9月6日に開催された、「平成29年度 第7回 診療報酬調査専門組織 入院医療等の調査・評価分科会」
看護必要度A・C項目と、診療報酬項目との関連をまず見る
このテーマについては、8月24日の前回会合でも議論され「検証を進める」方向が確認されたかに思えましたが、一部に反対意見があったため、今回、改めて確認を行ったものです(関連記事はこちら)。
冒頭述べたとおり、看護必要度の評価票に基づき、現在、重症患者(▼A項目2点以上かつB項目3点以上▼A項目3点以上▼C項目1点以上—のいずれかを満たす)の割合が25%以上であることが、7対1病棟の施設基準となっています。しかし医療現場からは、「毎日の測定が、看護師にとって大きな負担となっている」「診療報酬改定の都度に項目が見直されることが負担である」「項目を理解するための研修参加も負担である」といった声が数多く聞かれ、厚労省は「重症患者割合を、診療報酬の算定状況などから導けないか」という検証を行ってはどうかと提案しているものです。
具体的には、看護必要度A項目・C項目の各項目(創傷処置や、専門的な治療・処置、開腹手術、開頭手術など)について、関連の深いと考えられる診療項目へ置き換えた場合に、現行手法(看護必要度の評価票に基づく)による重症患者割合と、置き換え後の重症患者割合を比較し、▼分布の状況▼該当患者割合の相関―などを検証するものです。

DPCデータ(EF統合ファイル)を用いて、看護必要度による重症患者割合と、診療報酬算定状況による重症患者割合との比較などを行う
もっとも看護必要度の各項目と診療報酬項目の定義との間には、一定の齟齬があります。例えば、看護必要度の評価では、開腹手術患者について「術日から7日間、C項目1点に該当する」とされていますが、診療報酬上、開腹手術患者について手術料の請求が可能なのは手術日当日のみであり、レセプトデータやDPCのEFファイルでも手術日にしか当該手術点数は導けません。
厚労省はこうした齟齬を考慮した「補正」を行うほか、複数の診療報酬項目を組み合わせるなどして、両者の整合性に工夫する考えです。
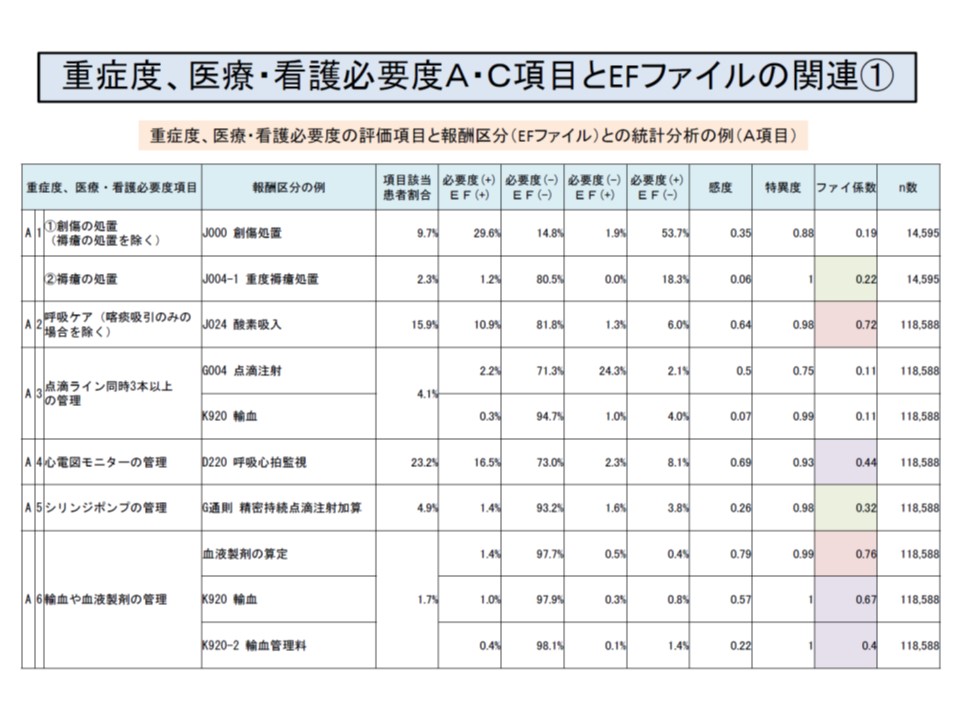
看護必要度の各項目と、診療報酬の項目には、関連の深いもの(ファイ係数が高い、0.7以上)ものから、関連の薄いもの(ファイ係数が小さい、0.3未満)までさまざまある
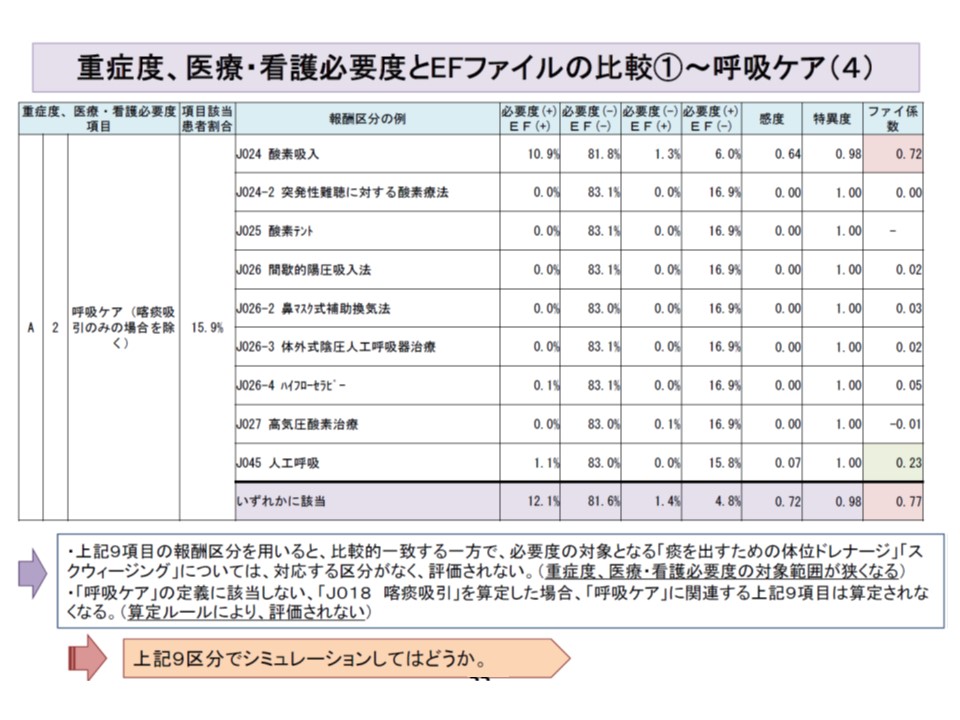
いくつかの診療報酬を組み合わせることで、看護必要度の項目との関連がより深くなることもあり、そういった工夫を随所で行う
看護必要度の生みの親ともいえる委員は、見直しに強く反対
こうした検証について、看護必要度の開発・バージョンアップを行っている筒井孝子委員(兵庫県立大学大学院経営研究科教授)は烈火のごとく反対、「時間の無駄である」と強い口調で批判しました。筒井委員は、看護必要度は「患者の日々の状態の変化をダイレクトに把握し、これを病棟の看護師配置に結びつけるもの」と説明。事後に行う診療報酬請求とは全く性質が異なり、「両者を突合することに意味はない」と述べています。
これに対し、牧野憲一委員(旭川赤十字病院院長)は「医療現場では、看護必要度は『看護師配置だけを目的としたもの』とは理解していない。看護必要度のチェックは現場の負担が大きく、また、患者に同じ処置を行ったとしても外来看護師がたまたま実施した場合にはカウントされないなどの課題もある。厚労省でぜひ検証を行い、結果を示してほしい」と要望。ほかの多くの委員も「検証そのものは必要」「検証しなければ時間の無駄かどうかは分からない」という意見を述べ、「検証を行う」方針が改めて明確に確認されました。
なお、武井純子委員(社会医療法人財団慈泉会相澤東病院看護部長)は検証そのものには反対せず、「看護必要度の評価票により、看護の必要性はもちろん、患者の状態、医療ニーズなどの把握が可能で、診療報酬項目とはまったく性質が異なる」「看護必要度の結果を病棟・病院のマネジメントにつなげている病院も少なくない」「病棟・病院の機能分化が看護必要度の結果で促進されている」と説明した上で、看護必要度の特性である『1日1日の状態把握』ができるような方法を検討してほしいと要望しています。
なお、今般の検証について厚労省保険局医療課の担当者は、「看護必要度の各項目を診療報酬項目に置き換える」ことが目的ではなく、「重症患者割合の把握を、診療報酬の算定状況で行う」ことができないかを確認するものという旨を説明しています。
看護必要度評価票については、筒井委員や武井委員が強調するように「1日1日の患者の状態像」を捉えるという重要な目的があり、これは決して否定されるものではありません。一方、重症患者割合(7対1では25%以上)という診療報酬上の基準値の判断を、他の診療報酬項目を活用して行うことには合理性があります。両者(看護必要度と診療報酬項目)は「まさに別物」であり、前者は「患者の状態把握」、後者は「診療報酬上の基準値となる重症患者割合把握」という具合に機能分化を進めてくと考えられるのではないでしょうか。
厚労省は急ピッチで「看護必要度と診療報酬項目との関連」を踏まえたマスタを作成していますが、「診療報酬の算定状況に基づく重症患者割合の把握」への移行が2018年度の次期診療報酬改定で実現するのか、2020年度以降の改定を待つ必要があるのかは、今後の検証作業や入院医療分科会・中央社会保険医療協議会の議論経過を待たなければいけません。


入院前からの退院支援、診療報酬と介護報酬の両面からアプローチを—入院医療分科会(3)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
在宅医療診療ガイドラインを完成し、在宅医療の「質の底上げ」を推進―全国在宅医療会議ワーキング
退院支援加算1、会合や研修で一堂に会するだけでは「年3回以上の面会」に該当せず―疑義解釈2【2016年度診療報酬改定】
退院支援加算1の社会福祉士どこまで兼任可能か、認知症ケア加算で必要な研修を例示―疑義解釈1【2016年度診療報酬改定】
看護必要度や病棟群単位届け出、退院支援加算などの詳細が明らかに―2016年度診療報酬改定で厚労省
【16年度改定答申・速報1】7対1の重症患者割合は25%で決着、病棟群単位は18年3月まで―中医協総会
【16年度改定答申・速報2】専従の退院支援職員配置など評価する「退院支援加算1」、一般600点、療養1200点―中医協総会



