重症度基準を満たす患者割合、7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
2017.6.7.(水)
昨年(2016年)8-10月における「重症度、医療・看護必要度に該当する患者割合」は、7対1病院の7割で25%以上30%未満、3割の病院で30%以上となっており、全体では28.8%となった。また7対1病院の病床利用率は、2016年度の前回診療報酬改定後に若干の減少となっている—。
このような調査結果が、7日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」で厚生労働省から報告されました。今後、より詳しい分析を行い、2018年度改定に向けた議論が行われます。
目次
病棟群単位の入院基本料届け出はわずか1.2%にとどまり、届け出予定もなし
診療報酬改定に向けた論議は最終的には中央社会保険医療協議会の総会で行われ、そこで改定内容が決定されますが、入院医療については事前に「専門的な調査・分析」と「技術的な課題に関する検討」を下部組織である「入院医療等の調査・評価分科会」(以下、入院医療分科会)で行います。
入院医療分科会では、2016年度の前回改定が入院医療に与えた影響を把握するため、2016年度・17年度の2回に分けた調査を行っており、7日には下記4項目の2016年度調査結果(速報)が厚労省から示されました(関連記事はこちらとこちらとこちら)。
(1)一般病棟入院基本料・特定集中治療室管理料における看護必要度などの施設基準の見直しの影響(その1)
(2)地域包括ケア病棟入院料の包括範囲の見直しの影響
(3)療養病棟入院基本料などの慢性期入院医療における評価の見直しの影響
(4)退院支援における医療機関の連携や在宅復帰率の評価の在り方
今回は(1)の結果を眺めてみましょう。まず「重症度、医療・看護必要度」(以下、看護必要度)についてです。
2016年度改定では、看護必要度のA項目・B項目について一部見直し(例えば救急搬送後の入院について2日間をA項目2点と評価するなど)を行い、手術などの医学的状況を評価するC項目(開頭手術を行った場合は7日間をC項目1点と評価するなど)を新設しました。さらに看護必要度該当患者の定義について、従前の「A項目2点以上かつB項目3点以上」に▼A項目3点以上▼C項目1点以上を加え、7対1の施設基準となる「看護必要度に該当する患者割合」の基準値を従前の15%以上から25%以上に引き上げました(関連記事はこちらとこちらとこちら)。
こうした施設基準厳格化によっても、2016年度改定前に7対1を届け出ていた施設のうち98%は依然として7対1の届け出を継続していますが、▼一部を休床した(11.3%)▼一部または全部を地域包括ケア病棟入院料1へ転換した(9.0%)▼一部を地域包括ケア入院医療管理料1へ転換した(4.0%)▼一部または全部を10対1へ転換した(2.3%)―という具合に転換などを行っている施設もあります。
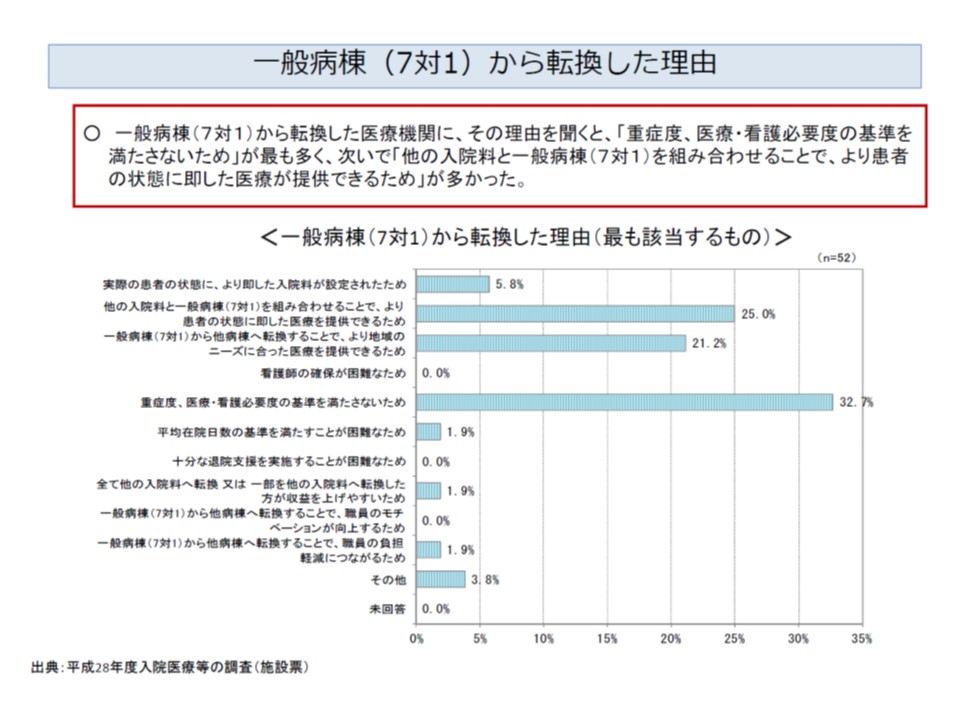
転換の理由としては、「看護必要度を満たせない」がもっとも多く32.7%。次いで「より患者の状態に即した医療提供のため」(25.0%)、「より地域のニーズに合った医療提供のため」(21.2%)などと続きます。施設基準厳格化の影響が一定程度出ていると考えられます。
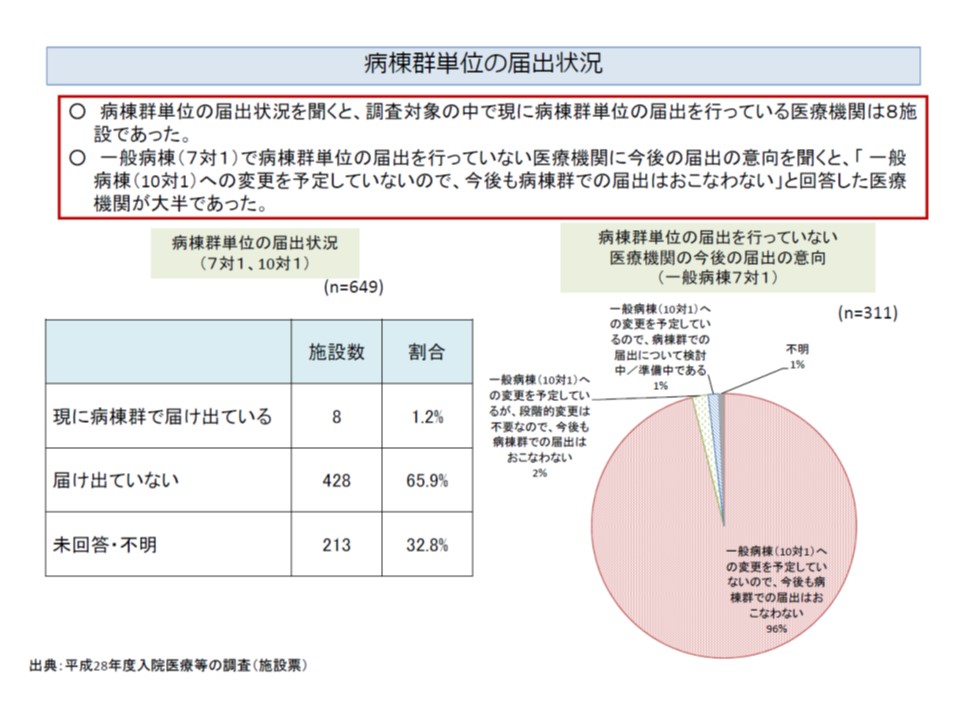
なお7対1から10対1へ転換する際のワンクッションとして、2016年度改定では「病棟群単位の入院基本料届け出」(7対1と10対1のミックスを時限的に認める)が可能になりましたが、届け出はわずか1.2%(8施設)にとどまり、届け出予定はないとする病院が圧倒的多数を占めていす。この点について島弘志委員(社会医療法人雪の聖母会聖マリア病院病院長)は「病棟群単位の届け出は画期的な仕組みだが、使い勝手が悪い。7対1の患者像、10対1の患者像といった本質的な議論をし、病棟群の方法を変える必要がある」と要望しています。
看護必要度25-30%が7割、30%以上が3割
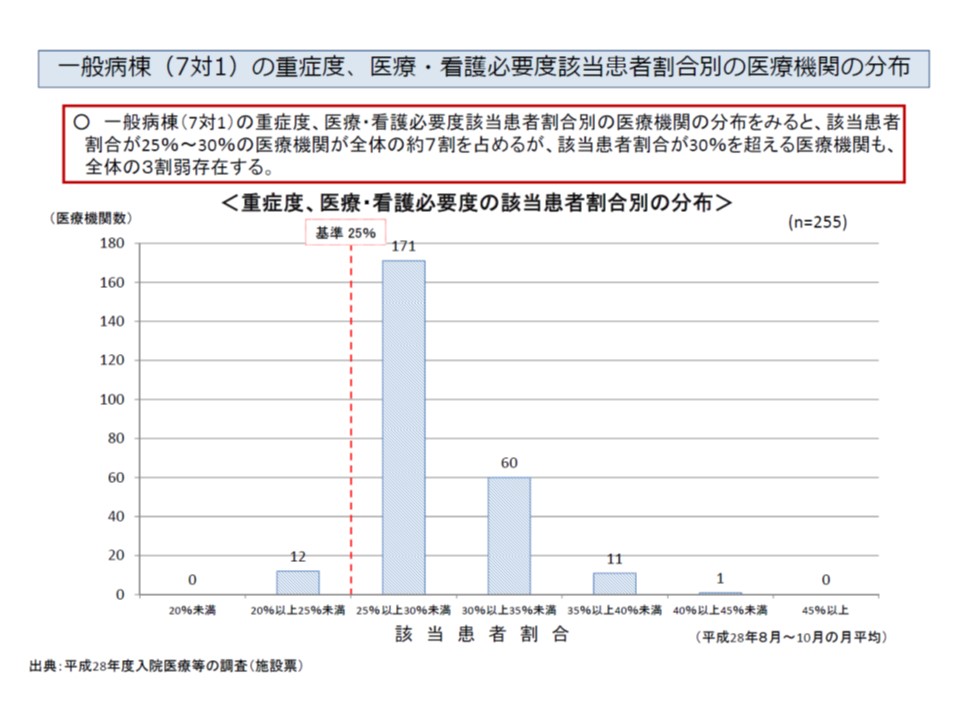
次に7対1を届け出ている病院において、看護必要度該当患者の割合(2016年8-10月)がどうなっているのかを見ると、▼20%以上25%未満が4.7%▼25%以上30%未満が67.1%▼30%以上35%未満が23.5%▼35%以上40%未満が4.3%▼40%以上45%未満が0.4%—となっています。全体では28.8%という状況です。
この数字については、「7割近い病院が30%未満なので、基準値(現在25%以上)の引き上げは困難」といった見方もできますし、「7対1病院・病床の適正化がさらに必要であり、基準値を引き上げるべき」と考える人もいるでしょう。今後、入院医療分科会や中医協でどう解釈されるかに注目が集まります。
ただし、グローバルヘルスコンサルティング・ジャパン(GHC)の研究では「多くの病院において、看護必要度データの精度に問題がある」ことが分かっています。上記の数値を検討する前提として「精度が十分か(例えば請求データにないA項目のチェックがある、あるいはその逆など)」を確認する必要があるかもしれません(関連記事はこちらとこちらとこちらとこちら)。
なお看護必要度該当患者割合が25%を満たしていなくとも、それが「暦月で3か月を超えない期間の1割以内の一時的な変動」であれば許容されるので、上記4.7%(20%以上25%未満)が7対1の施設基準を満たさないということにはなりません。
7対1の病床利用率は、2016年度改定後に0.8ポイント低下
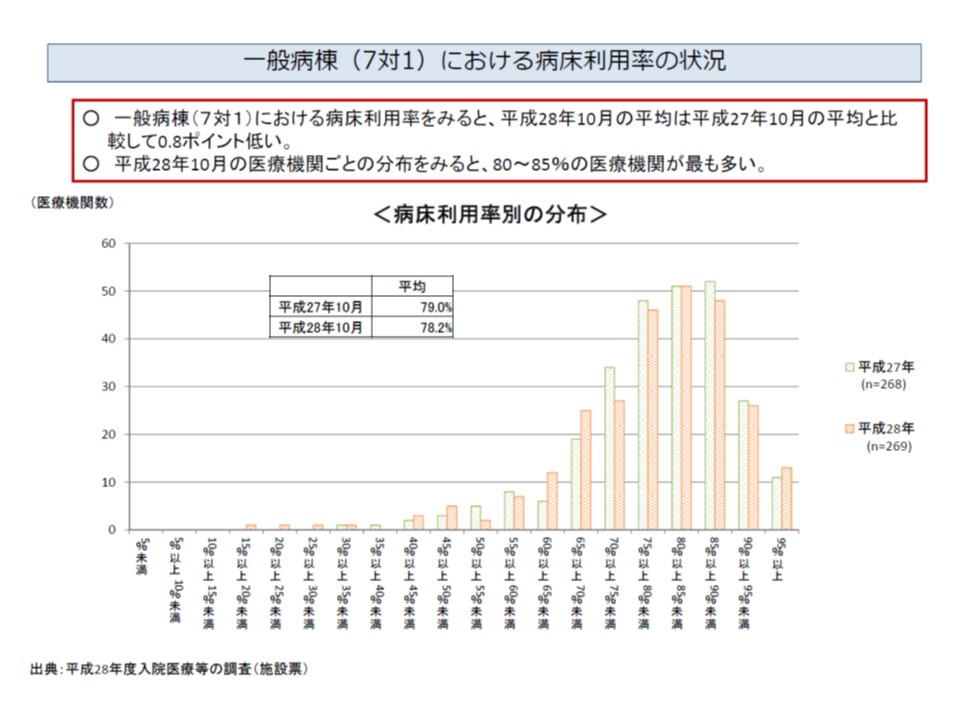
7対1病棟の病床利用率に目を移しましょう。2016年度改定前の2015年10月には79.0%でしたが、改定後の2016年10月には78.2%となり、0.8ポイント減少しました。また利用率の最頻値は、改定前は「85%以上90%未満」でしたが、改定後は「80%以上85%未満」に下がっていますが、これらには前述の「看護必要度」が大きく関係してきます。
看護必要度該当患者の割合を上げるためには、データの精度確保を前提として▼重症患者の受け入れ▼在院(棟)日数の短縮▼病棟再編―の大きく3つのアプローチがあります(もちろん組み合わせることが重要)。疾病にもよりますが、一般に入院期間の経過によって患者の容態は改善しますので、在棟日数が長くなれば看護必要度に該当する患者の割合は減少していきます。逆に言えば、看護必要度該当患者の割合を上げるためには在院(棟)日数の短縮が必要となるのです(別途お伝えする退院支援などが重要となります)。
しかしメディ・ウォッチで繰り返しお伝えしているとおり、在院(棟)日数の減少は患者減、つまり病床利用率の低下に直結するのです。7日の分科会でも岡村吉隆委員(和歌山県立医科大学理事長・学長)が、この点を指摘しています。
また神野正博委員(社会医療法人財団董仙会理事長)から「病院経営が厳しいことが裏付けられた」とのコメントがあったほか、石川広己委員(千葉県勤労者医療協会理事長)からは「7対1の病床が余っていると誤解されてはいけない」との指摘がありました。
病床利用率の向上には「重症」患者の確保が必要ですが、状況は競合の7対1病院でも同じであり、「重症患者の獲得」競争が激しくなっていくでしょう。効率的な経営のためにもダウンサイジングなどは選択肢の1つとして検討すべきテーマと言えそうです。
7対1の在宅復帰率要件に批判、「急性期機能の発揮」を評価できる指標の要望
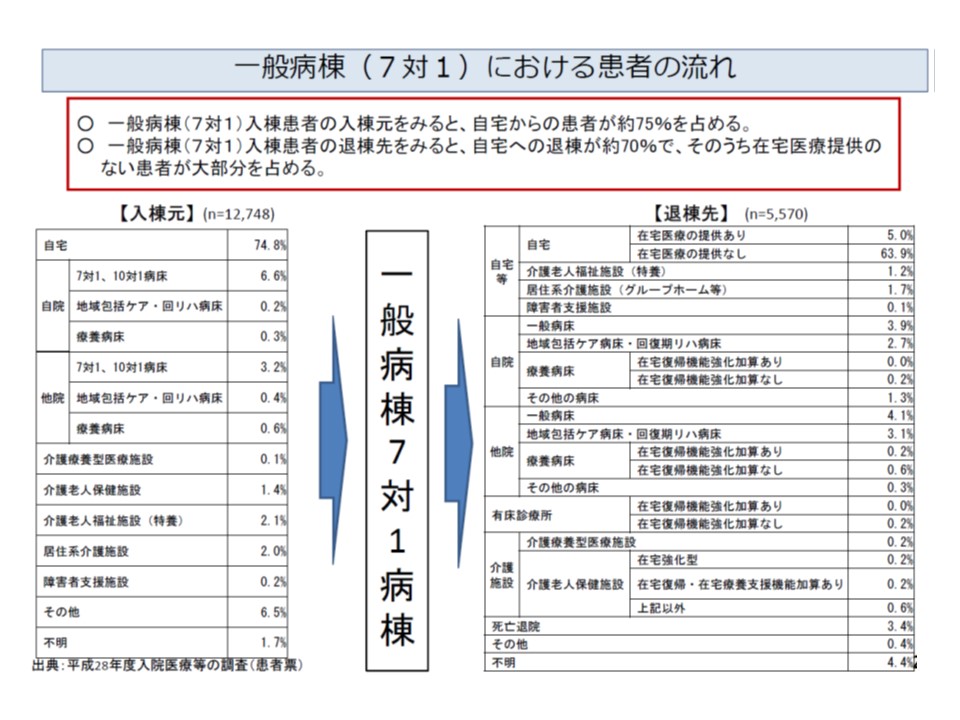
このように在院(棟)日数短縮が進む中で、7対1を退院した患者はどこに向かうのでしょうか。今般の調査では、▼7対1への入棟元▼7対1からの退棟先—についても調べています。
前者の入棟元としては、「自宅から」がもっとも多く74.8%に達しています。後者の退棟先でも「自宅」がもっとも多く、全体の63.9%は「自宅に戻り、在宅医療も必要としてない」ことが分かりました。
この点に関連して神野委員は、「入院患者の疾患データから、7対1には『超急性期を診る』役割と、『がんを診る』役割があると考えられる」と分析。前者の患者(例えば脳梗塞患者)は、「救急搬送され、一定治療を終えた後にリハビリを専門とする病院・病棟に転院・転棟する」ことなどが考えられます。一方、後者の患者(がん患者)は、歩いて入院し、歩いて退院するケースが多そうです。神野委員は「超急性期とがんとで分けて分析することで、7対1の入院患者像が見えてくるのではないか」と提案しています。
なお退院に関連して、7対1では「在宅復帰率80%以上」という施設基準があります。今般の調査では「75%の病院では在宅復帰率は90%を超えており、平均92.5%となっている」ことが分かりました。
しかし尾形裕也委員(東京大学政策ビジョン研究センター特任教授)から「在宅復帰率は何を評価しようとしているのか。『再入院率』など急性期機能の発揮を評価する指標を考えるべき」旨の、田宮菜奈子委員(筑波大学医学医療系教授)から「在宅復帰率要件が、介護老人保健施設で無理に在宅強化型を狙うなどのひずみを招いている」旨の批判が出されており、「根本的な見直し」が行われる可能性もあります。
【関連記事】
5月から夏にかけ一般病棟や退院支援を、秋から短期滞在手術やアウトカム評価などを議論—入院医療分科会
2016年度診療報酬改定で、7対1病棟の入院患者像や病床利用率はどう変化したのか―入院医療分科会
看護必要度見直しの影響や、病棟群単位の届け出状況など2016年度診療報酬改定の影響を調査―入院医療分科会
2018年度の次期診療報酬改定に向け、入院医療分科会や結果検証部会での検討テーマを固める―中医協総会
16年度改定に向け、入院の診療報酬見直しのベースが確定―入院医療分科会が最終とりまとめ
看護必要度の見直しを暗に提案、地域包括の手術・麻酔外出しは両論併記―入院医療分科会が中間とりまとめ
紹介状なし外来患者の5000円以上定額負担、500床未満の病院にも拡大すべきか—中医協総会(1)
病棟群単位の届け出を行わない理由や、看取りガイドラインの活用状況など調査—中医協総会(2)
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会
看護必要度ショック乗り越えるには、データ精度向上や多職種連携が必須―GHCセミナーで相澤東病院の武井看護部長
【動画】2分で分かる「看護必要度ショック」の乗り越え方、病院ダッシュボード「看護必要度分析」
看護必要度、「データ監査」に衝撃 相澤病院、教育と仕組み化で精度を大幅改善
重症患者割合のデータが正しくなければ、高度な意思決定はできない―GHCが看護必要度セミナー開催
7対1維持のためには、10月7日までに重症患者25%以上の届け出が必要―厚労省
看護必要度の「無菌治療室での治療」、要件満たせば多床室でも無菌治療室に該当―疑義解釈5【2016年度診療報酬改定】
入院栄養食事指導料、入院起算日が同じとなる再入院では再度の算定は不可―疑義解釈その4(2)【2016年度診療報酬改定】
看護必要度C項目、再入院時の手術なども評価対象―疑義解釈4【2016年度診療報酬改定】
退院支援加算1、会合や研修で一同に会するだけでは「年3回以上の面会」に該当せず―疑義解釈2【2016年度診療報酬改定】
回復期リハ病棟のアウトカム評価、除外患者の取り扱いなどを明確化―疑義解釈1【2016年度診療報酬改定】
退院支援加算1の社会福祉士どこまで兼任可能か、認知症ケア加算で必要な研修を例示―疑義解釈1【2016年度診療報酬改定】
看護必要度や病棟群単位届け出、退院支援加算などの詳細が明らかに―2016年度診療報酬改定で厚労省
看護必要度C項目の内科的治療、血管内治療・心筋焼灼術、侵襲的消化器治療など13項目―厚労省
【16年度改定答申・速報1】7対1の重症患者割合は25%で決着、病棟群単位は18年3月まで―中医協総会
【16年度改定答申・速報2】専従の退院支援職員配置など評価する「退院支援加算1」、一般600点、療養1200点―中医協総会