ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
2021.8.31.(火)
特定集中治療室管理料における「重症度、医療・看護必要度」と「生理学的スコア(SOFAスコア)」との関係を見ると、必ずしも一致しているわけではない(看護必要度は満たすがSOFAスコアは低い、逆にSOFAスコアは高いが看護必要度は満たさない)。例えば「重篤な状態でSOFAスコアが高いにもかかわらず、B項目を満たさず、看護必要度を満たさない」ケースがあるかもしれない。B項目を廃止して看護必要度IIに一本化することを検討してはどうか―。
ICU等の算定日数上限は14日だが、ECMO(体外式心肺補助)装着患者や臓器移植後患者では長期間のICU管理が必要であり、診療実態を踏まえて「算定日数上限」の見直し(延長)を検討してはどうか―。
医療の質改善のために、日本集中治療医学会の運営するJIPADデータベースへの参画が期待されるが、データ入力負担が重いとの声もある。医療の質改善に向けて、JIPAD参加を診療報酬で評価してはどうか―。
8月27日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(入院医療分科会)で、こういった議論も行われています。
目次
ICU等では、B項目を廃止し、「看護必要度II」に統一してはどうか
2022年度の次期診療報酬改定に向けた議論が急ピッチで進んでいます。これまでに、次のような議論が行われています。
◆入院医療の総論に関する記事はこちら
◆急性期入院医療に関する記事はこちらとこちら
◆地域包括ケア病棟に関する記事はこちら
◆回復期リハビリテーション病棟に関する記事はこちら
◆慢性期入院医療に関する記事はこちら
◆入退院支援の促進に関する記事はこちら
◆救急医療管理加算に関する記事はこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちら
◆在宅医療・訪問看護に関する記事はこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆調剤に関する記事はこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
8月27日の入院医療分科会では、▼重症度、医療・看護必要度▼リハビリテーション実績指数やFIM▼医療区分・ADL区分▼DPCの外れ値病院▼特定集中治療室管理料など▼救急医療管理加算▼医療資源の乏しい地域における特例―など多岐にわたるテーマを議題としました。本稿では、【特定集中治療室管理料】などに焦点を合わせます(【救急医療管理加算】に関する記事はこちら)。
【特定集中治療室管理料】については、(1)重症度、医療・看護必要度(以下、看護必要度)(2)在室日数―の2点が議題となりました。このほかにも▼専門性の高い看護師の配置▼早期の栄養介入▼早期のリハビリ開始―などの論点は別に議論される見込みです。
まず(1)の看護必要度については、従前より「ICU入室が必要となる重篤な患者」を抽出できる内容となっているのか、が問題視されています(関連記事はこちらとこちら)。
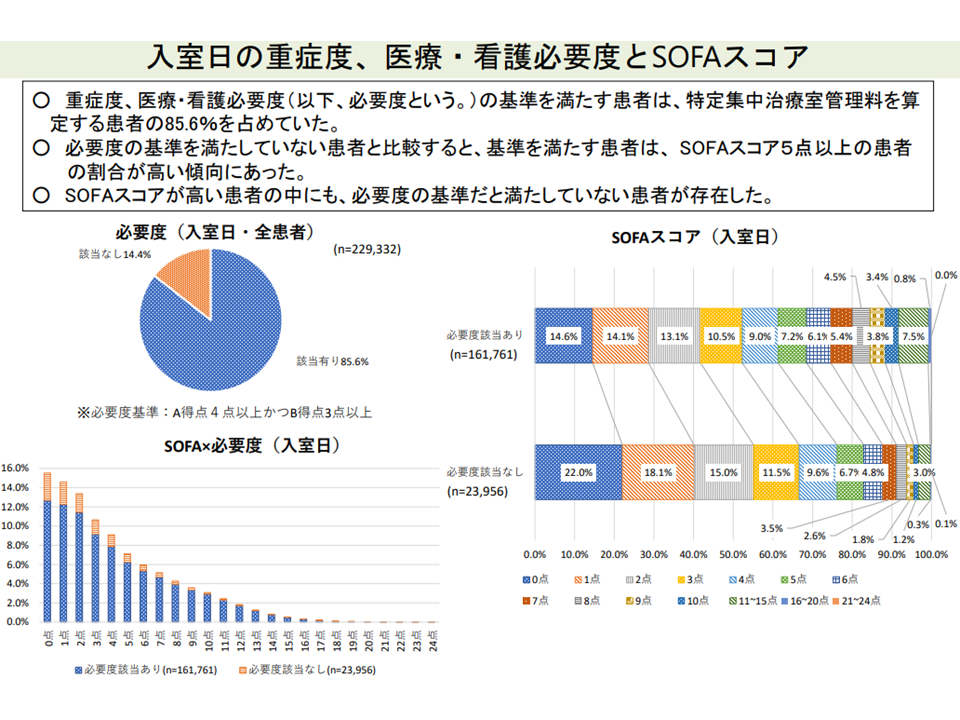
このため、患者の▼呼吸機能▼凝固機能▼肝機能▼循環機能▼中枢神経機能▼腎機能―の6機能について、ゼロ点から4点の5段階で「重症度」を評価する「生理学的スコア」(SOFAスコア)の記載が求められるようになっています(2018年度改定で【特定集中治療室管理料1・2】に導入され、2020年度改定で【特定集中治療室管理料3・4】にも拡大)。SOFAスコアの合計点数(total maximum SOFA score:TMS)が高いほど「重症である」と判断され(最低ゼロ点から最高24点)、患者の生命予後と一定の相関があるとの研究結果があります。

2018年度改定で特定集中治療室管理料1・2にSOFAスコア記載が導入され、2020年度改定で管理料3・4にも拡大された(入院医療分科会(2)1 210827)
この点、「SOFAスコア・TMS」と「看護必要度」との関係を見ると、たとえば次のような状況が明らかとなりました。
▽看護必要度を満たす患者では、そうでない患者に比べて「TMSが5点以上」の割合が高い(より重症であると言える)
▽TMSが高い患者の中にも、必要度を満たさない患者がいる
看護必要度とSOFAスコアとの関係を見ると、アンマッチも少なくない(入院医療分科会(2)2 210827)
▽特定集中治療室管理料3において「TMSがゼロ点」の患者が多い
特定集中治療室管理料3でSOFAゼロ点の患者割合が高い(入院医療分科会(2)3 210827)
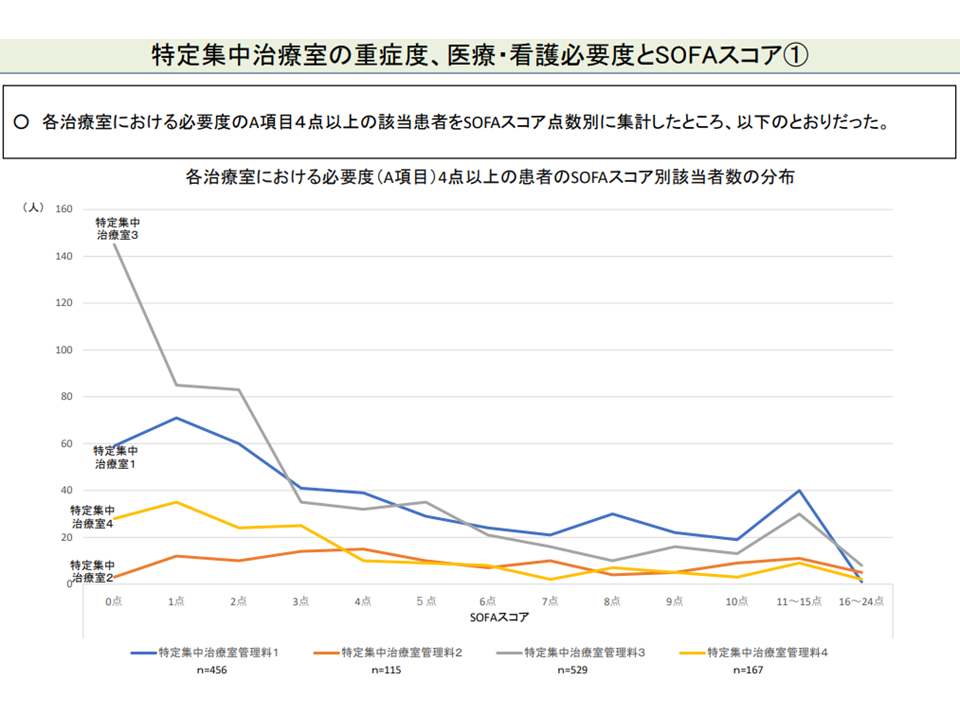
今後、詳しく分析していくことになりますが、牧野憲一委員(旭川赤十字病院院長、日本病院会常任理事)は「例えば大手術後の集中治療を行うサージカルICU(SICU)と一般のICUとでは、患者像が異なり、そうした点が影響しているのではないか」と推測。
また、SOFA・TMSでは「重症」だが、看護必要度を満たさない患者については「ADLを見るB項目に当てはまらない患者が該当するのではないか」と推測したうえで、「少なくともICU等については、看護必要度からB項目を除外し、DPCのEF統合ファイルを用いる看護必要度IIでの評価としてはどうか。看護スタッフの負担軽減にもつながる」と提案。林田賢史委員(産業医科大学病院医療情報部部長)も牧野委員の提案に賛同しています。
看護必要度IIは、DPCのEF統合ファイルを用いて患者のA項目・C項目を評価する手法で「より客観的な評価が可能になる」「看護スタッフの負担軽減になる」といった効果があります。すでに許可病床数400床以上の医療機関における一般病棟(急性期一般1-6、7対1特定機能)では「看護必要度IIによる評価の義務付け」が行われており、2022年度改定でも拡大(規模、対象病棟・病室)が見込まれます。
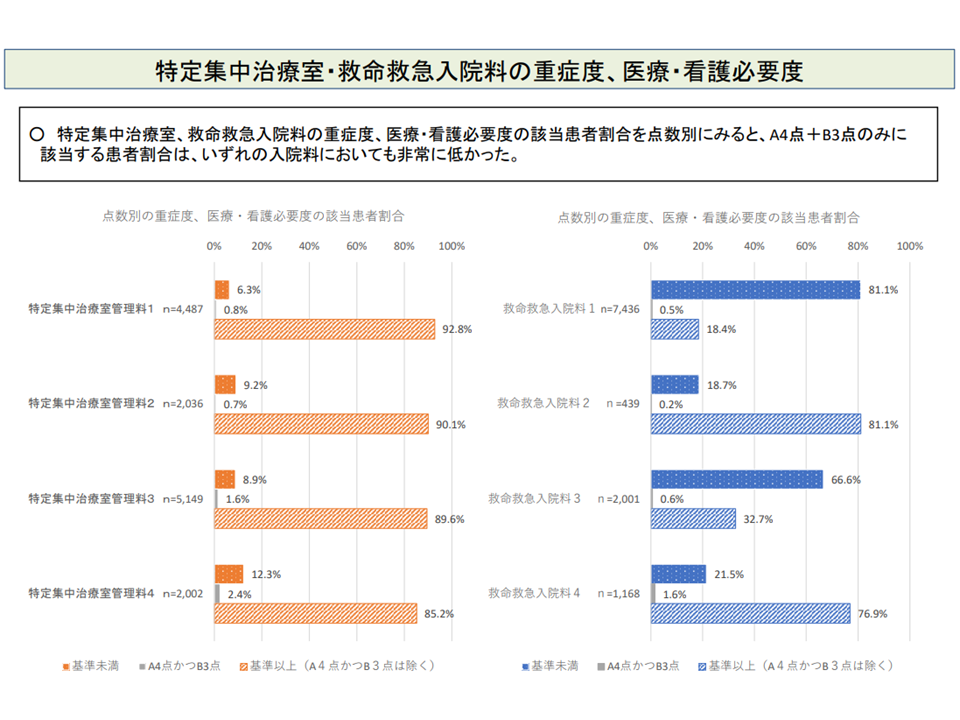
また、入院料別に「看護必要度を満たす患者割合」を見ると、▼救命救急入院料と特定集中治療室管理料では大きく異なる(とりわけ救命救急1・3では「看護必要度をいたす患者」割合が低い)▼特定集中治療室管理料でも、1・2と3・4で状況が異なる―ことも確認されました。
特定集中治療室管理料、救命救急入院料で看護必要度の状況は大きくかわっている(入院医療分科会(2)4 210827)
牧野委員は「特定集中治療室管理料3・4は、HCU(ハイケアユニット)に近く、対応可能な患者像も来なる。特定集中治療室管理料1・2と3・4を同じ看護必要度で評価することは、患者像とマッチしていない可能性がある」と指摘しています。2020年度の前回改定論議においても、牧野委員から同様の指摘がなされており、今後の検討・議論に注目が集まります。
特定集中治療室管理料などの算定日数上限、診療実態に合わせて延長してはどうか
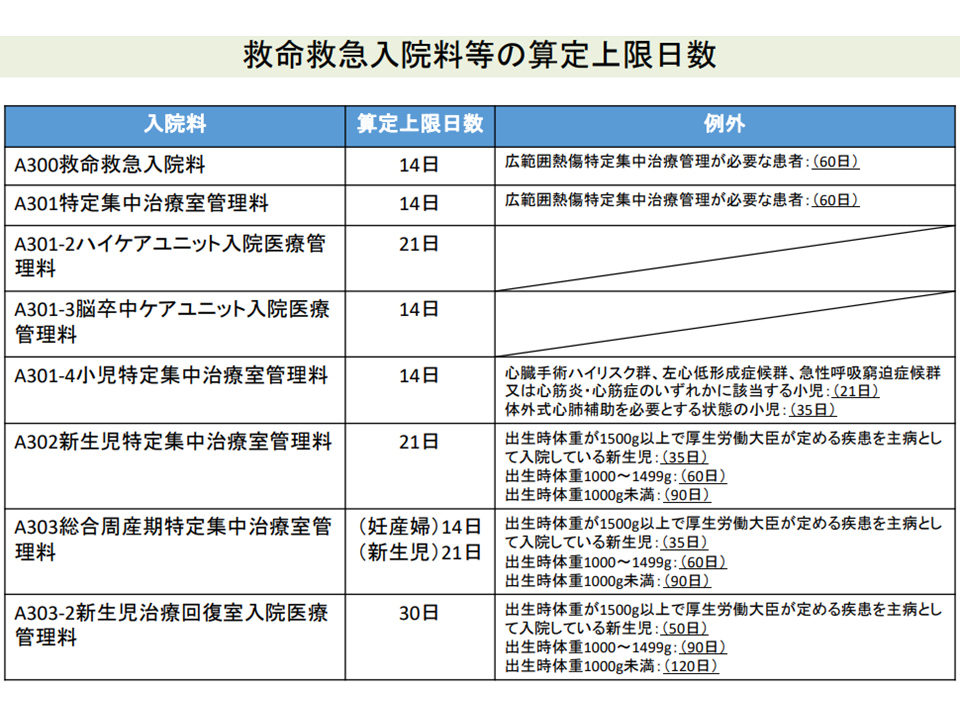
(2)の在室日数については、例えば特定集中治療室管理料や救命救急入院料では「原則として14日」、ただし「広範囲熱傷で特定集中治療が必要な患者は60日」という上限が定められています(特定入院料の算定可能日数)。
成人の特定集中治療管理においては、特定入院料の算定可能日数は原則14日までとされている(入院医療分科会(2)5 210827)
しかし、実際のICU滞在日数をみると、患者の状態や処置内容等によって「大きなバラつき」があり、例えば▼「血液浄化療法と人口呼吸器を併用する患者」や「ECMO(体外式心肺補助)装着患者」などでは14日を超えて在室する患者が少なくない▼臓器移植後の患者では、平均滞在日数が14日を超えており、脳死肝移植・生体肺医移植患者では半数超が14日を超えて在室している―ことなどが分かりました。
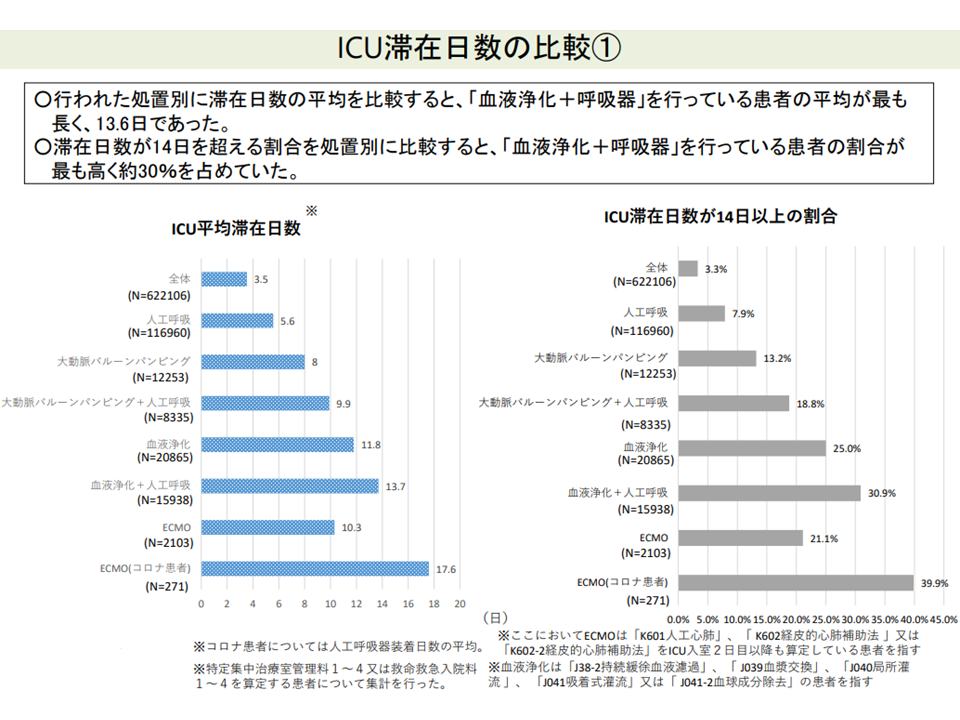
ECMO装着患者等では、ICU入室期間が長くなるケースが少なくない(その1)(入院医療分科会(2)7 210827)
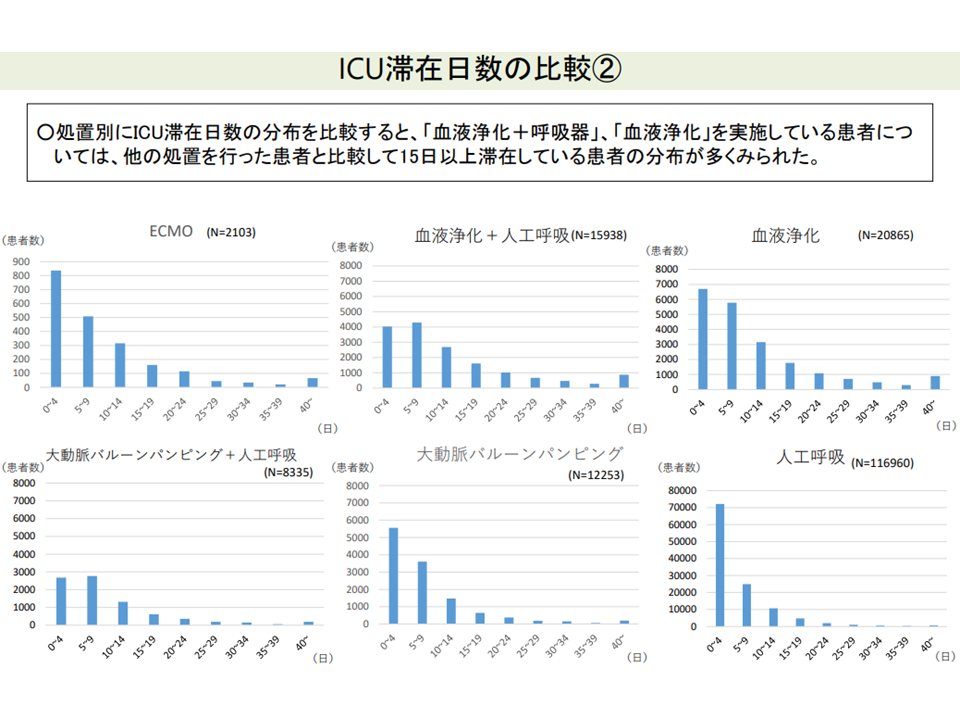
ECMO装着患者等では、ICU入室期間が長くなるケースが少なくない(その2)(入院医療分科会(2)8 210827)
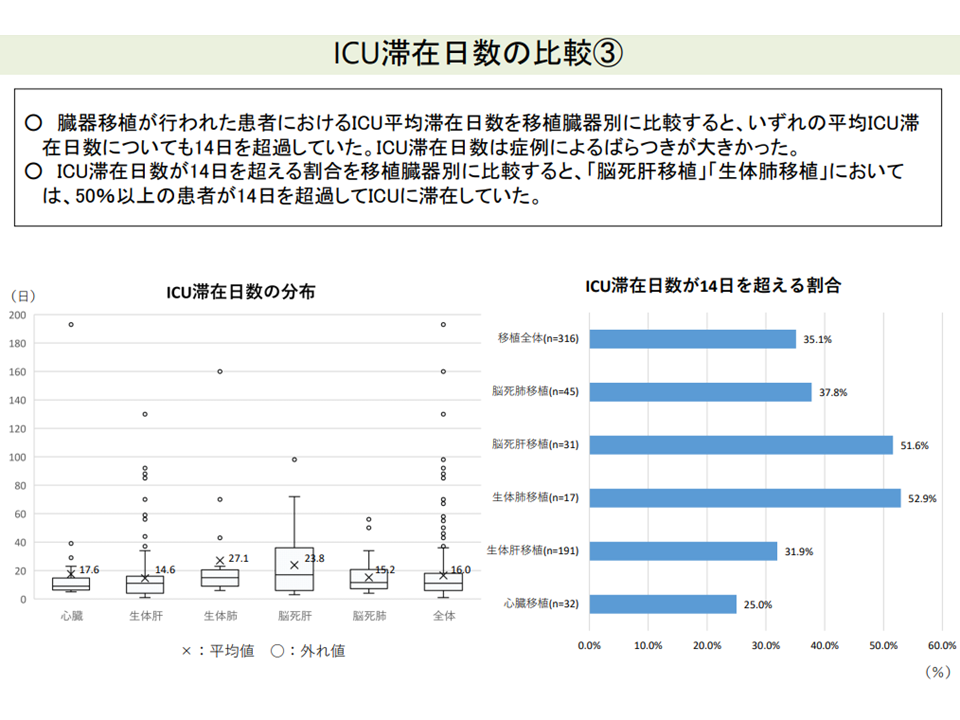
臓器移植患者では、ICU入室期間が長くなるケースが少なくない(入院医療分科会(2)9 210827)
算定可能日数を超えて在室すれば、特定集中治療室管理料などの高点数を算定することはできない(入院基本料等を算定することになる)ため、超過入院については「コスト割れを覚悟してICU等での管理を続けている」ことになります。
この点、2016年度改定では「小児の集中治療」について、通常の算定日数上限は「14日」であるところ、例えば▼急性血液浄化を必要とする状態などでは21日まで▼ECMOを必要とする状態では35日まで―と算定日数上限の延長が行われています。

2016年度改定では小児の特定集中治療において、ECMO装着患者等で算定可能日数を延長している(入院医療分科会(2)6 210827)
山本修一委員(地域医療機能推進機構理事)、中野惠委員(健康保険組合連合会参与)、牧野委員、林田委員ら、多くの委員が「成人の特定集中治療についても、診療実態に合わせて算定日数上限の見直しを行うべき」との考えを示しています。新型コロナウイルス感染症が猛威を振るう中で「ICUの重要性」が再確認される中で、こうした方向での検討が進むと思われます。
集中治療医学会の「JIPAD」への参画、診療報酬で評価してはどうか
関連して、ICUにおける診療の状況をリアルタイムで把握するデータベース「JIPAD」が紹介されました。日本集中治療医学会が運営しており、データベースを活用して医療の質を改善し「患者アウトカムの改善」につ上げるものです。
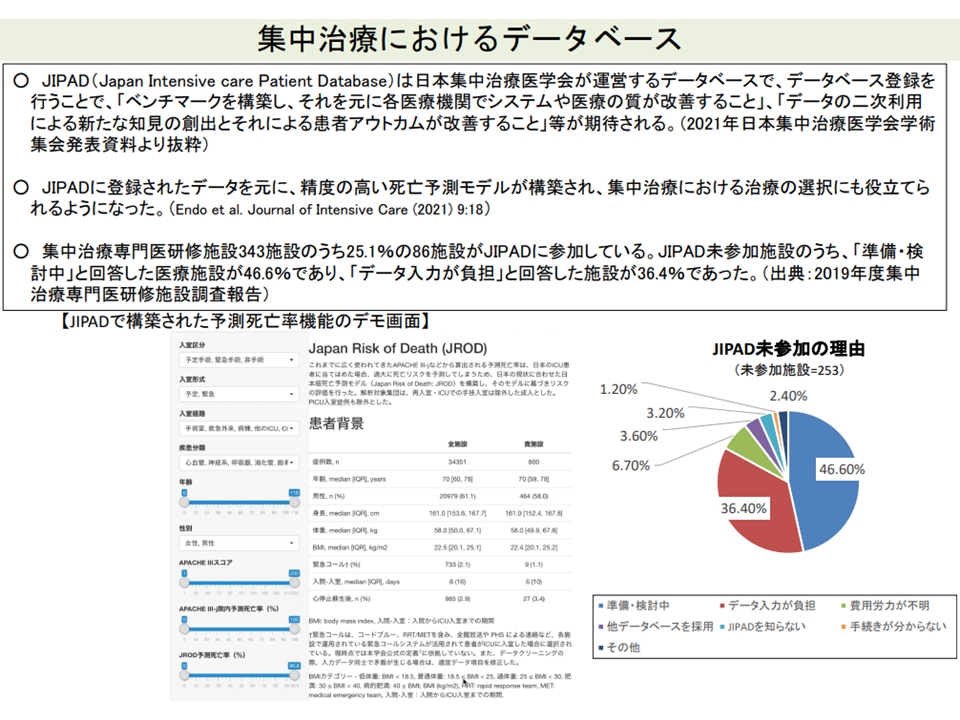
日本集中治療医学会が運営するJIPDAにより、集中治療の質が向上している(入院医療分科会(2)10 210827)
牧野委員は「自院(旭川赤十字病院)でもJIPADに参加しているが、データ入力の負担が大きい」と指摘(実際、JIPAD未参加の大きな理由もデータ入力の負担)。「JIPADへの参画に対し、診療報酬上の手当てを検討してほしい」と要望しています。
今後の議論を待つ必要がありますが、例えばJIPADデータをもとに「死亡予測モデル」が構築され、これが治療法選択に活かされています(〇〇の状態であれば死亡につながる確率が高く、その場合、●●治療を行うべきとのモデルが構築されている)。診療報酬には、「医療の質を高める」方向に医療現場を誘導していく機能もあり、「医療の質改善に資するJIPADへの参加を診療報酬で評価する」ことには合理性・妥当性があると考えられ、2022年度改定でも重要論点の1つとなりそうです。
【関連記事】
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
救命救急1・3は救命救急2・4と患者像が全く異なる、看護必要度評価をどう考えるべきか―入院医療分科会(2)
ICUの「重症患者」受け入れ状況、どのように測定・評価すべきか―入院医療分科会(2)





