「マイナンバーカードで医療機関受診したが、資格確認できない」場合の救済措置決定、患者は1-3割負担で可—社保審・医療保険部会(2)
2023.6.30.(金)
マイナンバーカードを用いて医療機関を受診したものの、様々なトラブルにより資格確認ができないケースが散発している。こうした場合でも「いったん全額を支払う」ことなく、通常どおり1-3負担負担となるような救済措置を設ける—。
また、初めてマイナンバーカードを用いて医療機関を受診する場合や、転職直後にマイナンバーカードを用いて医療機関を受診する場合には、「資格情報がきちんと登録されているか」を患者自身がマイナポータルで確認したり、保険証を携行する、などの対応をとることが望ましい—。
6月29日に開催された社会保障審議会・医療保険部会でこういった方針が固められました。厚生労働省でさまざまな対策が進められ、医療機関等にも情報提供が行われていきます(第4期医療費適正化の基本方針に関する記事はこちら)。

6月29日に開催された「第165回 社会保障審議会 医療保険部会」
患者がどの保険者に加入しているか不明な際には、全保険者で按分して医療費を負担
医療分野においても、質向上・生産性向上に向けたDX(デジタルトランスフォーメーション)の動きが加速化しており、例えば「患者の過去の診療情報を全国の医療機関等で共有・確認し、その情報を現在の診療に活かす」取り組みが始まっています(関連記事はこちらとこちら)。
この仕組みが本領を発揮するためには、「すべての医療機関等でDXの基盤となるオンライン資格確認等システムが導入」され、「すべての国民がマイナンバーカードの被保険者証(保険証)利用」を行うことが求められます。医療機関側の基盤は整ったが患者がその利用を求めない、逆に、国民・患者側の準備は整ったが医療機関等でそれを活用する体制が整っていないのでは、DXは進みません。
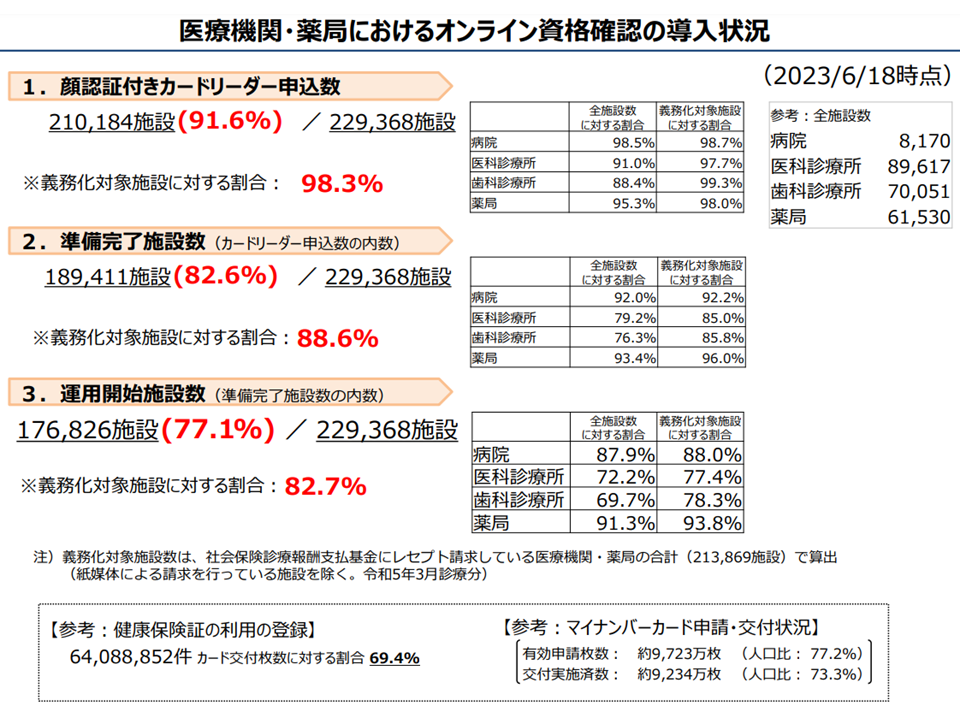
前者の「オンライン資格確認等システム」については、本年(2023年)4月以降、原則としてオンライン資格確認等システムを導入することが保険医療機関等に義務付けられています(紙レセプト対応医療機関等は例外、また一部医療機関等には経過措置を設けることが昨年末(2022年末)の中央社会保険医療協議会で決定された、関連記事はこちら)。導入状況を見ると、本年(2023年)6月18日時点で、▼カードリーダー申し込み:91.6%(義務化施設では98.3%)▼準備完了:82.6%(義務化施設では88.6%)▼運用開始:77.1%(義務化施設では82.7%)—という状況です。
後者のマイナンバーカードについては、人口比で有効申請が77.2%、交付済が73.3%となりました。
オンライン資格確認等システム等の導入状況(医療保険部会(2)1 230629)
このようにマイナンバーカードの保険証利用が進む中で、「他人の情報が紐づけられていた」「医療機関で資格確認がなされず10割負担を求められた」などの事例が報告されています。
こうした事態を放置すれば医療DXにも支障が出るため、政府はさまざまな対策を検討・実施しており、6月29日の医療保険部会には、厚生労働省保険局医療介護連携政策課の水谷忠由課長から(1)オンライン資格確認における迅速かつ正確なデータ登録の確保(2)マイナンバーカードでオンライン資格確認を行うことができない場合の対応—について説明を行いました(同日に開催された加藤勝信厚生労働大臣を本部長とするオンライン資格確認利用推進本部でも確認された内容)。。
まず(1)の正確なデータ登録に向けては、新規の誤り(転職時や新生児など)事案発生を防ぐために▼資格取得届出において「被保険者のマイナンバー」記載義務を法令上明確化する▼やむを得ず保険者がJ-LIS(地方公共団体情報システム機構)に住民基本台帳情報照会をして加入者のマイナンバーを取得する際には、必ず5情報(漢字氏名、カナ氏名、生年月日、性別、住所)により確認する▼新規登録時に全てJ-LIS照会を行う—とともに、既に登録されているデータについて▼全保険者による点検(漢字氏名や住所を確認せずに登録をしていないか)▼登録済みデータ全体の5情報に関するJ-LIS照会—によるチェックを行う考えが示されました。

オンライン資格確認における登録データの正確性確保(医療保険部会(2)2 230629)
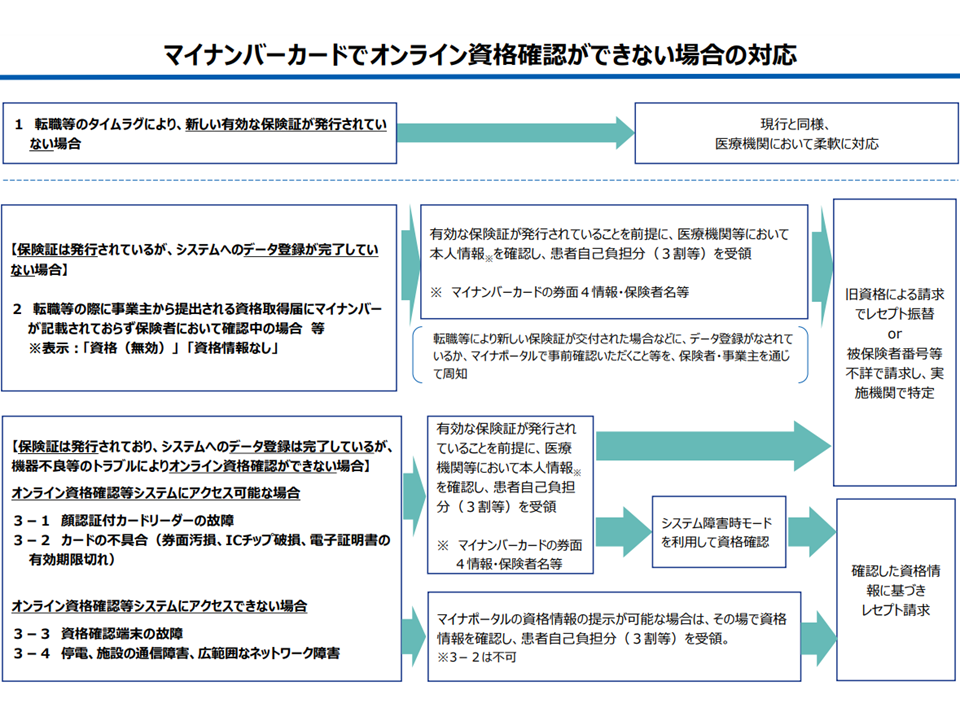
ただし、このようにデータの正確性を確保したとしても、医療機関の窓口で「マイナンバーカードでオンライン資格確認を行うことができない」事態が生じえます。これまでに「10割負担となる」などの事例が生じ、円滑な保険診療の実施に支障も出かねないことから、原因に応じて次のような整理が行われました。
(a)転職等のタイムラグにより新しい有効な保険証が発行されていない場合
→現行と同様、医療機関において柔軟な対応が可能
(b)転職等の際に事業主から提出される資格取得届にマイナンバー が記載されておらず保険者において確認中であるなど、【保険証は発行されているが、システムへのデータ登録が完了していない場合】(「資格(無効)」「資格情報なし」などと表示される)
→有効な保険証が発行されていることを前提に、医療機関等本人情報(マイナンバーカードの券面4情報・保険者名等など)を確認したえうで、「3割負担分」(年齢・収入に応じて1・2割負担のケースもある、以下同)を患者から受領する
(c)顔認証付カードリーダーの故障、カードの不具合など【保険証発行・システムへのデータ登録は完了しているが、機器不良等のトラブルによりオンライン資格確認ができない場合】
→有効な保険証が発行されていることを前提に、医療機関等において本人情報(マイナンバーカードの券面4情報・保険者名等など)を確認したえうで、「3割負担分」を患者から受領する
→マイナポータルの資格情報の提示が可能な場合は、その場で資格情報を確認し、「3割負担分」を患者から受領する
→システム障害時モードを利用して資格確認を行う
マイナンバーカードでのオンライン資格確認が行えない場合の対応1(医療保険部会(2)3 230629)
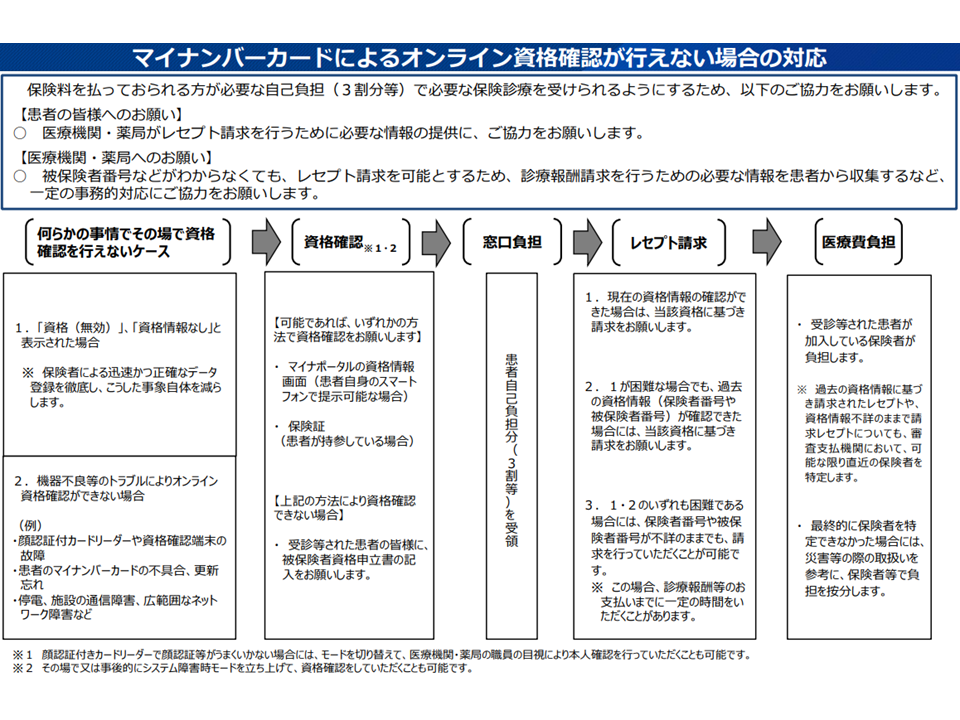
「マイナンバーカードでオンライン資格確認を行うことができない」場合には、上述のように「保険証」や「マイナポータル」により、患者の被保険者資格(どの医療保険に加入しているか)の確認を行うことになります。
しかし、「保険証を持参していない」「マイナポータルが利用できない」という場合もあるでしょう。この場合には、患者に「被保険者資格申立書」を記載してもらうことで、「3割負担分」とする新たな取り扱いが新設されます。
現在も「保険証を持参しなかった」場合などには、いったん医療機関で全額(10割分)を支払い、後に加入する医療保険(健康保険組合や協会けんぽ、国民健康保険など)に「7割分」の償還を求めることになります。
しかし、マイナンバーカードの保険証利用が進む中では「保険証を持参しない」患者も増えていくと考えられ、上記の「いったん全額を支払ってもらう」取り組みを原則としたのでは「保険料を毎月きちんと納めているのに、システムの不具合などによって3割負担で医療を受けられない事態はおかしい」とも考えられることから、新たな仕組みが設けられたものです。

被保険者資格申立書(案)(医療保険部会(2)5 230629)
具体的には「保険証をもっているか」「どの保険(健保組合、協会けんぽ、国保など)に加入しているのか」「会社名」「マイナンバーカードの記載事項」などを可能な限り記入してもらうことで、例外的に「3割負担分」とするものです。こうした情報を「医療機関に提出したくない」と考える場合には、上述のように「いったん全額(10割)を支払い、後に7割分を保険者に請求する」取り扱いとなります。
医療保険制度は、「毎月、保険料や保険税を納めて、資金をプールし、病気やケガで医療を受けなければなら亡くなった際に、そこから経済的な支援(保険給付)を受ける」仕組みです。このため、保険料・保険税を納めていない人に対して保険給付を行うことは、「加入者の財産を侵害する」ことにつながるといえ、「資格の確認」(どの医療保険に加入しているか)が極めて重要となるのです。その際、マイナンバーカードや保険証で資格の確認を行いますが、それがかなわない場合の救済措置として「被保険者資格申立書」の仕組みが新たに設けられました。これにすら同意しない場合には「いったん全額を支払ってもらう」取り扱いとすることはやむを得ないものと考えられます。
また、医療機関は患者から「3割負担分」を受領するだけでなく、残りの「7割分」を医療保険者に請求します。その際、患者の中には「被保険者資格申立書」に正確な保険者名等を記載できない人もおり、「どの医療保険者に7割分を請求すればよいのかが確定できない」ケースが生じえます。この場合には、「各保険者が按分して7割分を負担する」(例えば、直近のレセプト請求金額に応じて、各保険者で按分する仕組みなどが考えられる)ことが水谷医療介護連携政策課長から報告されました。「医療機関に損失を被ってもらう」ことはなされません。
マイナンバーカードでのオンライン資格確認が行えない場合の対応2(医療保険部会(2)4 230629)
なお、このように「マイナンバーカードでオンライン資格確認を行うことができない」場合にも「3割負担」を可能とする仕組みが整えられますが、▼初めてマイナンバーカードの保険証利用をする場合▼転職直後にマイナンバーカードの保険証利用をする場合には、資格確認が円滑になされない蓋然性が高くなります(資格登録が遅れてしまうケースも考えられる)。
こうした場合について水谷医療介護連携政策課長は、「事前にマイナポータルで資格登録がなされているかを確認する」ことや「念のため保険証(被保険者証)を併せて携行する」などの防衛策をとってほしいと国民に向けて要望しました。
このような考え方に異論・反論は出ていませんが、「保険証、マイナンバーカード、資格確認証(マイナンバーカードを持たない人向けの医療保険加入を証明する書類。これを持参することで医療機関で3割負担が可能tおなる)が併存し、現場は混乱する。早期にマイナンバーカードの保険証利用を普及させるべき」(佐野雅宏委員:健康保険組合連合会副会長)、「マイナンバーカードの保険証利用について、そのメリットを十分の広報し、普及を加速すべき」(池端幸彦委員:日本慢性期医療協会副会長、福井県医師会長)などの注文がついています。
また、村上陽子委員(日本労働組合総連合会副事務局長)は「マイナンバーカードと保険証の一体化は性急すぎるのではないか。何のために進めるのかについての丁寧な説明が後回しになっており、残念である。今後、患者・国民の理解・納得を得られるように丁寧に周知を進めていく必要がある」とコメントしています。
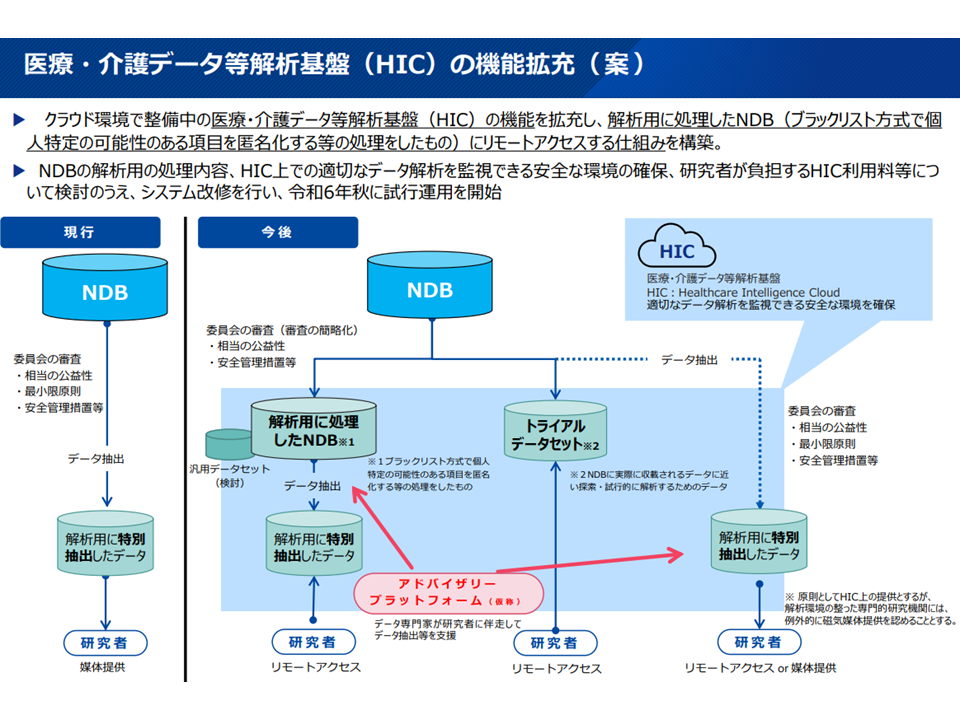
同日の医療保険部会では「NDBデータの利活用促進」も議題となっており、水谷医療介護連携政策課長から▼「データをクラウド上で分析できるシステム(医療・介護データ等解析基盤:HIC)の機能拡充▼データ提供期間の大幅短縮(データ抽出の手間がなくなり、原則として申請から7日間でデータ提供を可能とする)▼サンプルデータの公表などにより「NDBにどのような情報が格納され、何に使えるのか」の周知(利用者の拡大促進)▼NDB利用サポート機能の充実—などを行う考えが報告されました(関連記事はこちら)。
公益性の高いさまざまな研究に、NDBデータがより積極的に活用されることに期待が集まります(個別製品の広告などは認められませんが、製薬メーカーなどの民間企業にもNDB利用の門戸が開かれている)。
NDBの利活用促進(医療保険部会(2)6 230629)
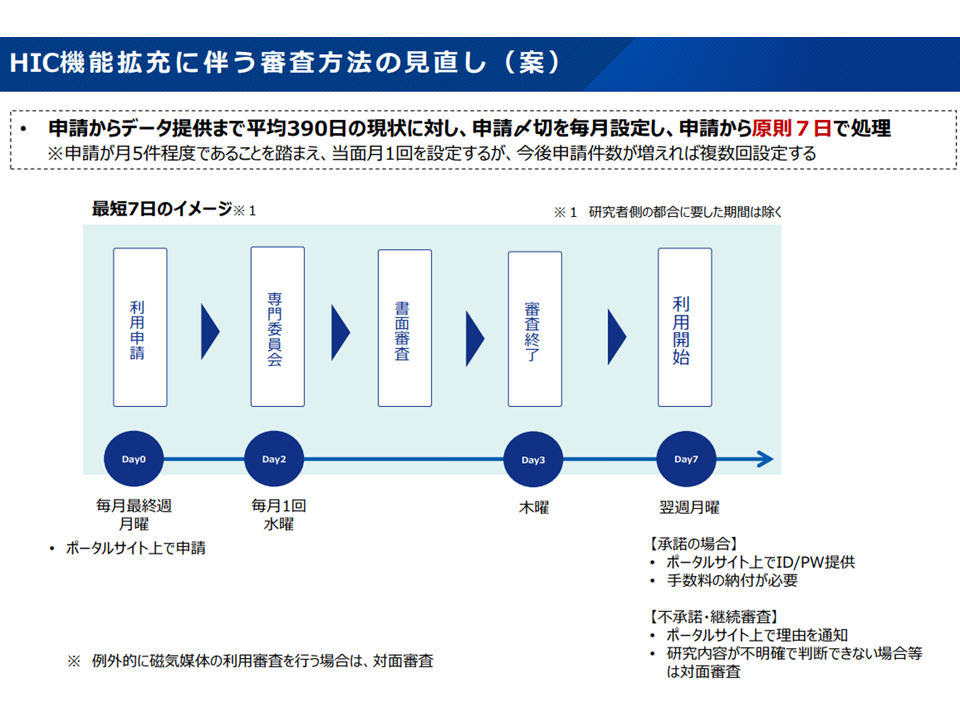
NDBからの迅速なデータ提供(医療保険部会(2)7 230629)
【関連記事】
「金額ベースの後発品使用目標」を検討、白内障手術・化学療法について強力に外来移行を進めよ—社保審・医療保険部会(1)
医療保険改革・医療提供体制改革はゴールに達しておらず第1歩に過ぎない、今後も改革論議の継続を—社保審・医療保険部会(2)
光ディスクでのレセプト請求医療機関、2024年9月以降は「原則、オンライン請求へ移行」を—社保審・医療保険部会
医療保険改革・医療提供体制改革はゴールに達しておらず第1歩に過ぎない、今後も改革論議の継続を—社保審・医療保険部会(2)
「マイナンバーカードの保険証利用」しない人に対し、無償で最長1年有効の「医療保険加入の資格確認書」を発行—社保審・医療保険部会(1)
オンライン資格確認、電子処方箋など医療DXの推進には国民の理解が不可欠、十分かつ丁寧な広報に力を入れよ—社保審・医療保険部会
オンライン資格確認等システムの導入義務化に経過措置を設け、加算を拡充、後発品使用体制加算なども増点—中医協総会
医療保険改革案まとまる!「段階的な保険料(税)引き上げ」により、後期高齢者の急激な負担増に配慮!—社保審・医療保険部会(1)
産科医療機関の費用だけでなくサービス内容等も併せて公表せよ!医療保険改革論議が大詰め迎えるが・・・—社保審・医療保険部会(2)
出産育児一時金の引き上げなどした場合、所得の高い後期高齢者で年間、数千円から十数万円の保険料負担増—社保審・医療保険部会(1)
現役世代「内」で医療費負担の公平性を担保する仕組みを一部導入!現役世代の負担軽減・給与増を図る!—社保審・医療保険部会
現役世代の医療費負担軽減に向け、後期高齢者、とりわけ高所得な高齢者の負担増を実施へ—社保審・医療保険部会(2)
白内障手術・化学療法、2024年度から各都道府県で「計画的な外来移行」を推進!抗菌剤の使用適正化も!—社保審・医療保険部会(1)
高齢者にも「出産育児一時金」への応分負担求める!「全国医療機関の出産費用・室料差額」を公表し妊婦の選択支援—社保審・医療保険部会
高齢者と現役の「世代間」、高齢者・現役世代各々の「世代内」で医療費負担の公平性を担保する見直し—社保審・医療保険部会(2)
紙レセ医療機関等に「資格確認のみ」行う簡素なオンライン資格確認等システム導入し、保険証廃止に対応—社保審・医療保険部会(1)
2024年度からの新医療費適正化、「白内障手術・化学療法等の外来移行」なども指標・目標値を定めて推進—社保審・医療保険部会
後期高齢者に「能力に応じた医療費負担」をより強く求めては!診療報酬対応の負担軽減も重要論点—社保審・医療保険部会





