医療・介護連携の強化が「医療提供体制改革、新地域医療構想」を考える上で必要な不可欠な要素—新地域医療構想検討会
2024.5.28.(火)
医療提供体制改革を進めるうえで、医療・介護連携が必要不可欠となる。例えば、入院医療改革では「早期退院」を進めるために、「入院→介護保険施設等への円滑な移行」が極めて重要となり、在宅医療改革では、在宅療養患者を支えるために、在宅医療サービスとともに在宅介護サービスの確保が極めて重要となるためである—。
新たな地域医療構想を考える際には、こうした医療。介護連携の視点を十分に持つ必要がある—。
5月27日に開催された「新たな地域医療構想等に関する検討会」(以下、新検討会)で、こうした議論が行われました。

5月27日に開催された「第4回 新たな地域医療構想等に関する検討会」
「医療・介護連携マップ」を作成せよとの注文も
2040年頃を念頭においた「新たな地域医療構想」策定論議が検討会で進んでいます(関連記事はこちらとこちらとこちら)。
2025年度には団塊世代がすべて75歳以上の後期高齢者に達することから、急速な医療ニーズの増加・複雑化に対応できる効果的・効率的な医療提供体制を地域ごとに構築するため、【地域医療構想】の実現が求められています(関連記事はこちら)。
さらに2025年以降は、高齢者人口そのものは大きく増えない(高止まりしたまま)ものの、▼85歳以上の高齢者比率が大きくなる(重度の要介護高齢者、認知症高齢者の比率が高まる)▼支え手となる生産年齢人口が急激に減少していく(医療・介護人材の確保が極めて困難になる)—ことが分かっています。少なくなる一方の若年世代で、多くの高齢者を支えなければならず、「効果的かつ効率的な医療提供体制」の構築がますます重要になってきます。
また、こうした人口構造の変化は、地域によって大きく異なります。ある地域では「高齢者も、若者も減少していく」ものの、別の地域では「高齢者も、若者もますます増加していく」、さらに別の地域では「高齢者が増加する一方で、若者が減少していく」など区々です。
そこで、2025年以降、2040年頃までを見据えた「医療提供体制の新たな設計図」(ポスト地域医療構想、新地域医療構想)作成に向けた議論が進められているのです(関連記事はこちら)。
検討会では、4月・5月に構成員や有識者から意見を聴取し、それを踏まえて6月から具体的な論点に沿った議論を行うこととしています。5月27日の会合では以下の7氏から意見聴取を行いました(第1回ヒアリングに関する記事はこちら、第2回ヒアリングに関する記事はこちら)。
▽東憲太郎構成員(全国老人保健施設協会会長)
▽市原俊男参考人(高齢者住まい事業者団体連合会代表幹事)
▽小林由憲参考人(日本在宅介護協会常任理事)
▽柴口里則参考人(日本介護支援専門員協会会長)
▽山田尋志参考人(社会福祉連携推進法人人リガーレ代表理事)
▽櫻木章司構成員(日本精神科病院協会常務理事)
現在の地域医療構想では「入院医療の機能分化・連携強化」を目指していますが、新たな地域医療構想では「入院にとどまらず、在宅医療、かかりつけ医機能推進、医療・介護連携なども包含した、医療・介護提供体制改革」が目指されます。このため、5月27日の検討会では、主に介護サービス関係者から意見を聴取しており、例えば、次のような点が目立ちました。
▽介護人材不足が極めて深刻であり、早急かつ実効性のある対策が極めて強く望まれる
▽要介護高齢者・認知症高齢者に対する医療を、どのような形で確保・提供するのかについて整理が必要である(施設入所者、居住系サービス入居者、高齢者住宅入居者、自宅居住者のそれぞれについて)
▽医療・介護連携のさらなる強化に向けた方策が期待される
介護人材確保の重要性は述べるまでもなく、例えば「介護職員の処遇改善に向けた介護報酬の加算や交付金」による手当てがなされている(関連記事はこちら)ほか、「ICTの活用による人員基準緩和」や「事務作業軽減」などの対応も図られてきています。ただし、少子高齢化が進行する中では「介護人材の絶対数」が明らかに足らなくなると考えられ、「少ない人数で、どのように良質な介護サービスを提供していくか」という点に、さらに知恵を絞る必要がありそうです。
要介護高齢者等への医療提供や医療・介護連携に関しては、例えば介護保険施設(特別養護老人ホーム、老人保健施設、介護医療院)や居住系サービス(特定施設、認知症高齢者グループホーム等)において、どの程度の医療サービス提供が可能か、という視点で検討されています。例えば、医師が常駐している老健施設や介護医療院では「基本的な医療は施設等で提供することとし、医療行為は基本報酬の中に含めて評価する」こととしていますが、医療対応力の弱い施設等では「入所者・入居者が傷病に罹患した場合、外部医療機関からの往診等を広く認め、医療行為は医療保険からの給付を行う」こととなっています。2024年度介護報酬改定では、診療報酬との同時改定ということもあり、要介護高齢者等への医療提供に関するルール(協力・連携医療機関の確保など)が整理されています。
この点に関連して香取照幸構成員(未来研究所臥龍代表理事/兵庫県立大学大学院特任教授)は、「どのような状態の要介護高齢者が、どのような医療機関・病棟(急性期病棟?地域包括ケア病棟?など)から、どのような介護施設等(特養ホーム?老健施設?介護医療院?特定施設など)へ移り、その後、どのような医療機関に再入院し、また自宅復帰するのか」といった図を作成してはどうかと厚生労働省に提案。難解かつ時間のかかる作業になると思われますが、こうした図が完成すると「どのような機能を持つ病棟がどの程度の量必要となり、どのような機能を持つ介護施設等がどの程度の量必要となるのか」を明確化することができそうです。今後の動きに注目が集まります。
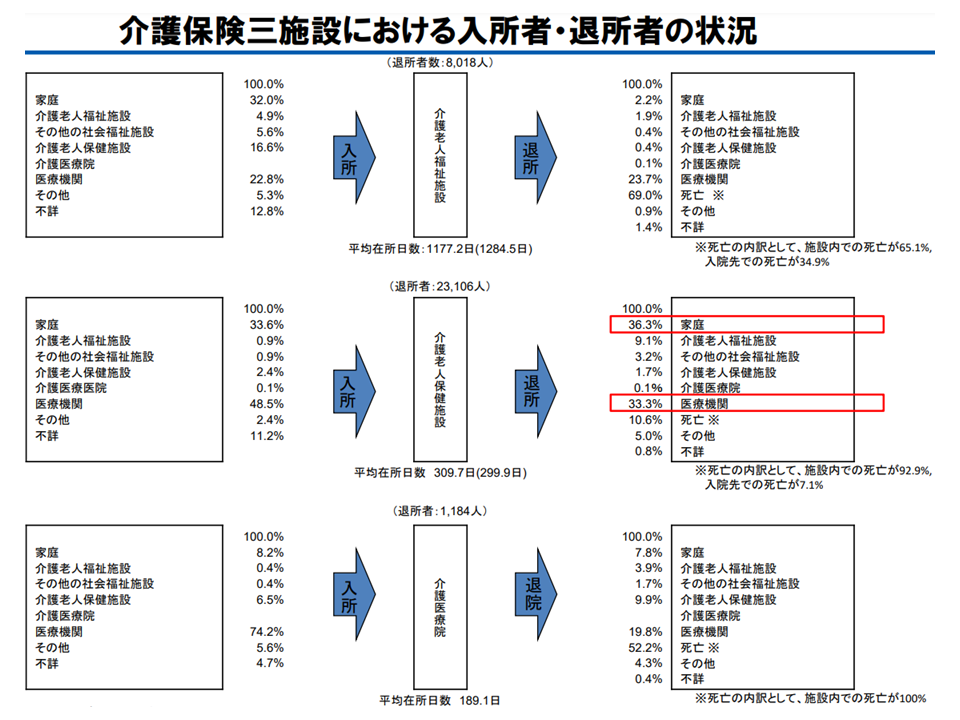
香取構成員は「どの病棟→どの介護施設へと動くのか」などの詳細な図示を厚労省に要望
ところで、介護保険施設については最近「空床が目立ってきている」と指摘されます。検討会では、▼この背景・要因の1つとして「サービス付き高齢者向け住宅」等の乱立(補助金、税制優遇があるため、建設が加速度的に進んでいる)がある→▼サ高住建設に合わせて「外付けの介護サービス(訪問介護等)を設置するケースが多い→▼介護人材不足に拍車をかけている→▼さらに往診等を行う在宅専門医療機関増大の要因にもなっている—とも分析されています(関連記事はこちら)。5月24日の検討会でも、この点に注目が集まり、松田晋哉構成員(産業医科大学教授)は「サ高住について、居住環境はもちろん、連携する介護サービス・医療サービスを含めた『サービスの質』を評価する段階に入っている」と、土居丈朗構成員(慶応義塾大学経済学部教授)は「現在、サ高住の整備に強い規制はないが、例えば自宅に居住する要介護高齢者と、サ高住に居住する要介護高齢者とで、介護サービス・医療サービスへのアクセスや、サービスの質について違いはないのかなどの分析を進めるべき」とコメントしています。
現在の「入院医療の機能分化・連携の強化」を中心とする「地域医療構想」の視点で考えると、「早期退院(ADL低下による寝たきり防止、院内感染の防止、QOLの向上につながる)を促すために、入院医療機関と介護サービス(施設、ケアマネジャー、在宅サービス等)との連携が重要」になります。この点から、「介護サービスの適切な整備」が、医療提供体制改革の重要な要素になるとが伺えます。
さらに、この考えを一歩進めると、「早期退院を促すために、入院から在宅医療・外来医療への円滑なシフト」「住み慣れた自宅での療養(在宅医療)、社会生活を営みながらの療養(外来医療)へのシフト」が重要となります。その際、例えば在宅医療に関しては、「医療サービス」だけでは在宅療養を継続することは困難であり、「併せて在宅介護サービス(訪問介護や訪問看護、訪問リハビリ)を提供する」ことが必須となります。多くの要介護高齢者は医療・介護の複合的ニーズを抱えているためです。
この視点に立てば、▼介護サービスと在宅医療を提供する医療機関(在宅療養支援診療所など)との連携▼介護サービスと外来医療を提供する医療機関(いわゆる「かかりつけ医機能」を持つ医療機関)との連携—が、入院医療改革にとっても必須の要素であると考えられます。
今後、上記の意見・疑問も参考に「地域医療構想の中で、医療・介護連携をどのように強化していくべきか」という論点を整理していくことになるでしょう。ただし「サ高住の質評価や介護人材確保などを地域医療構想の中でも考えていくのか」となると、やや疑問も生じ、どのような論点整理が行われるのか注目する必要があります。
検討会ではさらに構成員や参考人から意見聴取を重ね、今後の議論のベースとなる考え方を整理していきます。
なお、Gem Medを運営するグローバルヘルスコンサルティング・ジャパン(GHC)では、機能再編や経営強化プランを策定する公立病院を支援するサービスメニューも準備しています。
GHCが「先行して新公立病院改革プラン改訂を行った病院」(市立輪島病院:石川県輪島市)を支援したところ、「入院単価の向上」「戦略的な病床機能強化の推進」などが実現されています。「経営強化」「機能強化」を先取りして実現している格好です。
ガイドラインでは「外部アドバイザーの活用も有効である」と明示していますが、コンサルティング会社も玉石混交で「紋切り型の一律の改革プランしかつくれない」ところも少なくありません。この点、GHCでは「膨大なデータとノウハウ」「医療政策に関する正確かつ最新の知識」をベースに「真に地域で求められる公立病院となるための経営強化プラン」策定が可能です。
●GHCのサービス詳細はこちら
従前より「地域単位での医療提供体制見直し」に着目してコンサルティングを行っているGHCマネジャーの岩瀬英一郎は「従来通りの考えにとどまらず、より緻密な分析を行い、戦略をもった検討をベースとして『地域に必要とされる公立病院の姿』を個々の病院の実情に合わせて検討する必要がある」と強調しています。
【関連記事】
2040年頃見据えた新地域医療構想、病院の主体的な動き(機能転換など)が必要な分野について「何が必要か」の深堀りを—新地域医療構想検討会
2040年頃見据えた新地域医療構想、在宅医療の強化、構想区域の見直し、「病院」機能明確化などですでに共通認識—新地域医療構想検討会
【ポスト地域医療構想】論議スタート、医療介護連携、構想区域の在り方、医療人材確保、必要病床数設定等が重要論点—新地域医療構想検討会
【ポスト地域医療構想】論議を近々に開始、入院だけでなく、外来・在宅・医療介護連携なども包含して検討—社保審・医療部会(1)
地域医療構想実現に向けた取り組みはバラつき大、国が「推進区域、モデル推進区域」指定し支援実施—地域医療構想・医師確保計画WG
地域医療構想、日本全国では進捗しているが地域ごとに大きな過不足、ポスト地域医療構想では地域実情反映を—地域医療構想・医師確保計画WG
2023年度までに全病院に求められる機能再検証進む、今後「外来・在宅も含めた医療体制改革」論議にも期待—地域医療構想・医師確保計画WG(2)
2025年度に全国の病床数総量は119万床で「必要量と一致」するが、地域ごとの過剰・過少がある―地域医療構想・医師確保計画WG(1)
厚労省認定の「複数医療機関の再編・統合」、「医療機能に関連する設備共有」等の新メリット付与—地域医療構想影響に・医師確保計画WG
民間病院の機能再検証に遅れ、2025年度の地域医療構想実現に向け「機能再検証の進捗状況」を定期チェック—地域医療構想・医師確保計画WG
民間病院も巻き込んだ「地域医療構想の2025年度実現」協議を活性化し、進捗状況を定期チェックせよ—第8次医療計画検討会
第8次医療計画に向けた意見を取りまとめ!新興感染症対応と通常医療との両立・確保に向けた議論スタート!—第8次医療計画検討会
2023年度から【ポスト地域医療構想】作成論議!各病院・都道府県はまず「2025年度の地域医療構想実現」を!—社保審・医療部会(1)
地域医療構想の必要病床数と病床機能報告結果、単純比較できない点を再確認―地域医療構想・医師確保計画WG(1)





