「紹介状なし患者からの特別負担」徴収義務、400床未満の地域医療支援病院へも拡大―中医協総会(1)
2019.10.30.(水)
現在、「特定機能病院」および「許可病床数400床以上の地域医療支援病院」に課せられている「紹介状なしに外来を受診する患者からの特別負担徴収義務」について、外来医療の機能分化をさらに推進するために、「対象病院を拡大」すべきか―。
10月30日に開催された中央社会保険医療協議会・総会で、こういった議論が行われました。
「外来医療の機能分化を進めるため、対象病院を広げていこう」という方向では中医協委員の意見は概ね一致していますが、具体的に「どこまで広げるか」についてはまだ調整が必要な状況です。

10月30日に開催された、「第429回 中央社会保険医療協議会 総会」
目次
「地域医療支援病院全般への拡大」や「200床以上病院への拡大」など、さまざまな意見
中医協では、2020年度の次期診療報酬改定に向けて個別具体的な第2ラウンドを進めており、10月30日には(1)かかりつけ医機能の推進(2)大病院の紹介状なし患者に係る定額負担(3)調剤報酬―などについて議論を深めました。
これらは相互に関連しますが、本稿では(2)の「大病院の紹介状なし患者に係る定額負担」を中心に見てみましょう(第1ラウンドにおけるこのテーマの記事はこちら)。
地域医療構想をはじめとする「入院医療の機能分化・連携の推進」論議が注目を集めますが(関連記事はこちらと こちらとこちらとこちら)、外来医療においても「機能分化・連携の推進」が極めて重要です。例えば高機能な特定機能病院等に軽症(風邪や急性下痢症)患者が多く受診すれば、「真に高機能な医療」が必要な患者のアクセスが阻害され、また医師が外来診療に忙殺され、その負担が過剰になることは明らかです。
そこで「まず地域のかかりつけ医療機関を受診し、そこから必要に応じて大病院への紹介を受ける」という流れを作る(外来医療の機能分化)ために、2016年度の診療報酬改定において「紹介状なしに大病院の外来を受診する患者に一定額以上の特別負担を課す」仕組みが導入されました(関連記事はこちらとこちらとこちら)。2018年度の前回改定で対象病院を拡大し、現在は「特定機能病院」および「許可病床400床以上の地域医療支援病院」において、紹介状を持たずに外来を受診する患者から、▼初診:5000円(歯科は3000円)以上▼再診:2500円(歯科は1500円)以上―の定額負担を徴収することとなっています(徴収は「義務」であり、後述する救急患者以外などから特別負担を徴収しないことは認められない)。
この仕組みにより「紹介状なしに大病院の外来を受診する患者」は減少傾向にあるものの、2017年時点では▼700床以上病院で54.7%▼500-699床病院で57.8%▼400-499床病院で69.8%▼300-399床病院で72.9%▼200-299床病院で77.7%―という具合に「依然として、紹介を受けずに大病院外来を受診している患者が非常に多い」状況です。機能別に見ても紹介状なし患者割合は、特定機能病院では46.3%ですが、地域医療支援病院では61.6%にのぼります。
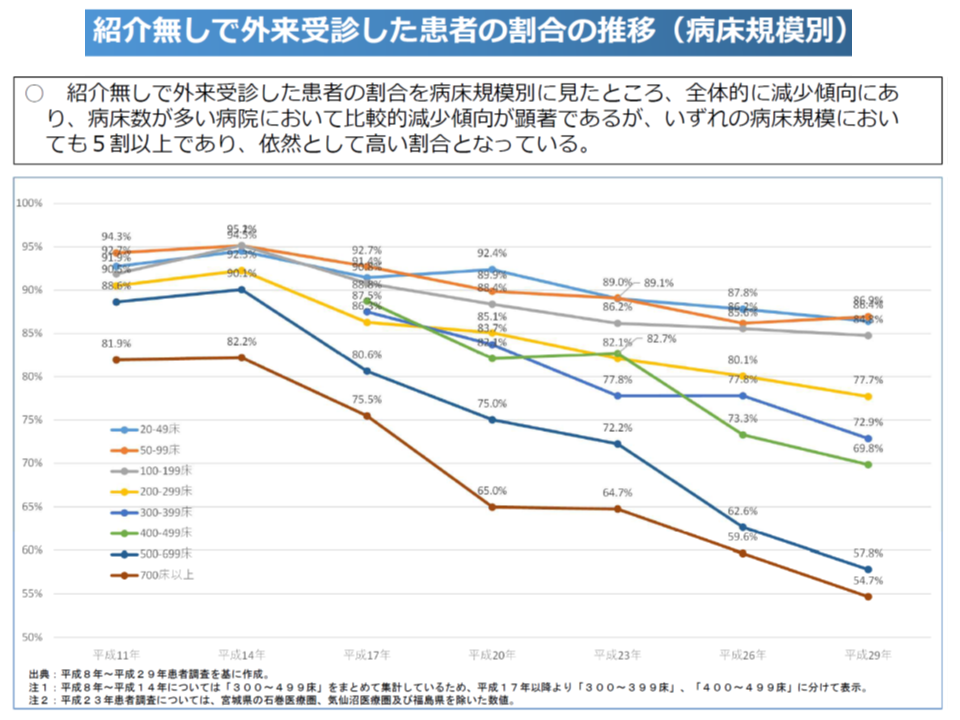
700床以上の超大病院でも、外来患者の半数超が紹介なしである(中医協総会(1)1 191030)
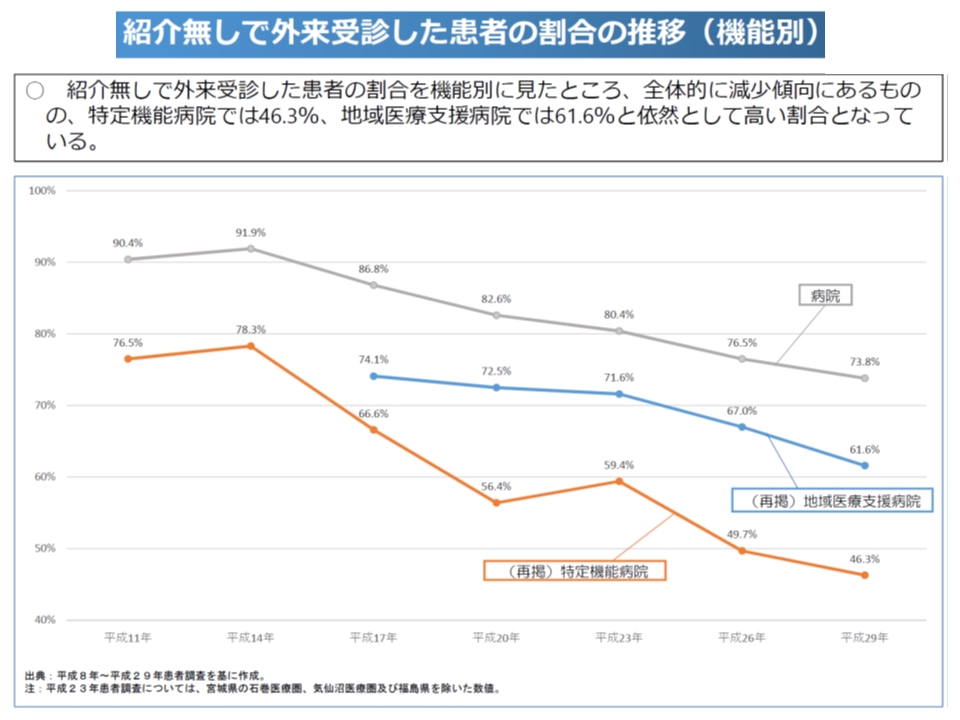
地域医療支援病院全体では6割の外来患者が紹介なしである(中医協総会(1)2 191030)
厚生労働省保険局医療課の森光敬子課長は、「外来医療の機能分化をさらに進める必要がある」とし、2020年度改定に向け「対象病院を拡大する」方向の検討を要請。この「拡大方向」に異論を唱える委員はおらず、「対象拡大の方向は確定した」と言えるでしょう。
ただし、「どこまで特別負担徴収義務を拡大するか」については、例えば「この仕組みは医師の働き方改革にもつながる。200床以上の病院にまで拡大してはどうか(幸野庄司委員:健康保険組合連合会理事)、「指定要件や趣旨に照らし『地域医療支援病院全般』に拡大してもよいのではないか。ただしベッド数の基準値は慎重に見極める必要がある」(島弘志委員:日本病院会副会長)など、さまざまな意見が出ており、まだ調整が必要です。
また地域医療支援病院については、2016年度の仕組み導入時から「許可病床数」を基準においています(現在は許可病床数400床以上の地域医療支援病院が対象)。しかし「機能分化の必要性」を重視すれば、「一般病床数を基準においたほうが良いのではないか」との考えが猪口雄二委員(全日本病院協会副会長)から示されました。
1996年の健康保険法等改正では、「200床以上の病院において、紹介状なし患者から特別負担を徴収してもよい」との【選定療養】が導入されました(上記の仕組みと異なり、徴収するか否かは病院の判断に委ねられる)。こちらでは「一般病床200床以上」を対象としており、「現行通り『許可病床数』を基準とするのか、【選定療養】の仕組みに合わせて『一般病床数』を基準とするのか」も議論されることになるでしょう。
ちなみに、2018年12月の厚労省調査によれば、地域医療支援病院の規模(許可病床数)は▼500床以上:174病院(現在の対象)▼400-499床:160病院(現在の対象)▼300-399床:160病院(現在、対象外)▼200-299床:93病院(現在、対象外)▼200未満(都道府県知事が機能を勘案して指定することができる):20病院(現在、対象外)―となっており、例えばすべての地域医療支援病院が徴収義務対象となれば「273病院」、200床以上の地域医療支援病院が徴収義務対象となれば「253病院」に拡大となる見込みです。ただし、ベッド数変動がありえ、また「一般病床数を基準とする」場合には状況が変わってくる点に留意が必要です。
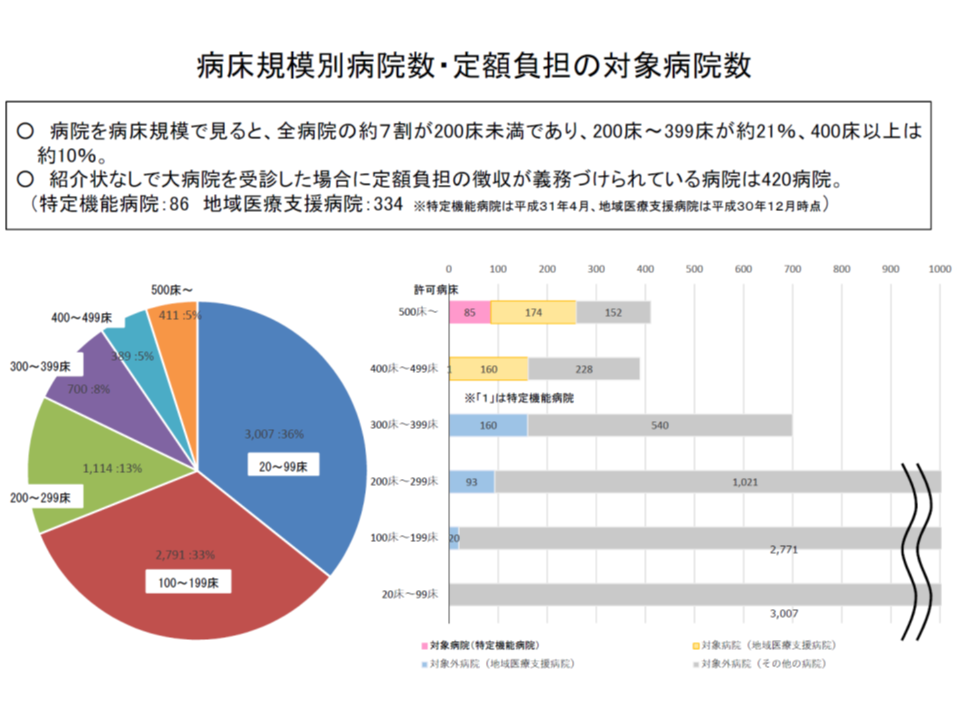
特別負担徴収義務の病院数等(中医協総会 190515)
救急患者など「特別負担徴収義務の対象外」の実態を把握
ところで「紹介なしに大病院外来を受診した患者『すべて』から、一定額以上の特別負担を課さなければならない」とすれば、例えば▼「自分の意思で来院する」わけではない救急患者▼地域の他病院での治療が困難な難病等に罹患している患者―などでも「特別負担をしなければならないのか」という問題が生じます。
そこで厚労省では、▼救急患者や公費負担医療患者などでは「特別負担を徴収してはならない」▼災害で被害を受けた患者や、すでに当該病院の他診療科を受診している患者などでは「特別負担を徴収しないことも可能とする」―というルールも設けています。

特別負担徴収義務の対象外となる患者の基準(中医協総会(1)3 191030)
厚労省の調査によれば、こうしたルールに則って「特別負担徴収義務の対象外」となっている患者が、初診では「紹介状なし患者の55.4%」、再診では「同じく71.7%」いることが分かりました。
ただし、どういった理由で「特別負担徴収義務の対象外」となっているのか、たとえば「救急患者」として対象外となっている患者が何名だったのか、などは明らかになっていません。厚労省の調査(2018年度改定の効果・影響を見る結果検証調査)からは、▼救急の患者▼公費負担医療の対象患者▼救急医療事業における休日夜間受診患者▼労働災害、公務災害、交通事故、自費診療の患者―などについて「特別負担を徴収していない」病院が多いことは判明していますが、具体的な患者数などは調べられていないのです。
また、「特別負担徴収義務の対象外」として「保険医療機関が当該保険医療機関を直接受診する必要性を特に認めた患者」も認められていますが、具体的に「どういう理由で直接の大病院受診が必要なのか」も明らかになっていません。
森光医療課長は「特別負担徴収を行わなかった患者の実態を把握する必要がある」とし、例えば▼「毎年7月1日時点の施設基準等の届け出状況」に関する報告▼診療報酬改定の結果検証調査―などで、実態把握を行ってはどうかとの考えを提示。中医協委員もこれに賛同し、支払側の吉森俊和委員(全国健康保険協会理事)は「他診療科に係っている患者など、特別負担徴収義務の対象外とする点について疑問もある。実態を踏まえたうえで『特別負担徴収義務の対象外』要件の見直しを(2022年度以降の診療報酬改定で)検討すべき」と提案しています。
なお、過疎地や島しょ部などでは「大病院が1つしかなく、近隣に中小病院はおろか、診療所もない」という地域もあるでしょう。そうした地域において「紹介状なし患者からの特別負担徴収」を厳格に適用すれば、患者は「選択肢が極めて限られているにもかかわらず、経済的に大きな負担を強いられる」ことになりかねません。このため猪口委員や支払側の佐保昌一委員(日本労働組合総連合会総合政策局長)は、「こうしたケースについて、特別負担徴収義務の対象とする方向で検討してほしい」と要望しています。
高度化する「病院薬剤師の業務」を、診療報酬で適正に評価する方向
10月30日の中医協総会では、別稿で紹介する(3)の調剤報酬に関連して、「病棟薬剤師の業務」に対する評価も一部議論されました(ただし、この日は「調剤報酬」論議が主で、病院薬剤師に焦点を合わせた議論は別途行われる見込み)。
病院薬剤師の業務時間数(100床当たり)の内訳を見ると、▼入院患者に対する病棟薬剤業務(薬剤の管理や薬剤に関する指導等):36%▼入院患者に対する調剤業務:32%▼外来患者に対する調剤・薬剤業務:15%▼その他(医薬品情報の管理など):17%―となっています。前2者は「入院医療」に関する業務とまとめることができ、これは病棟薬剤師業務の70%弱に相当します。
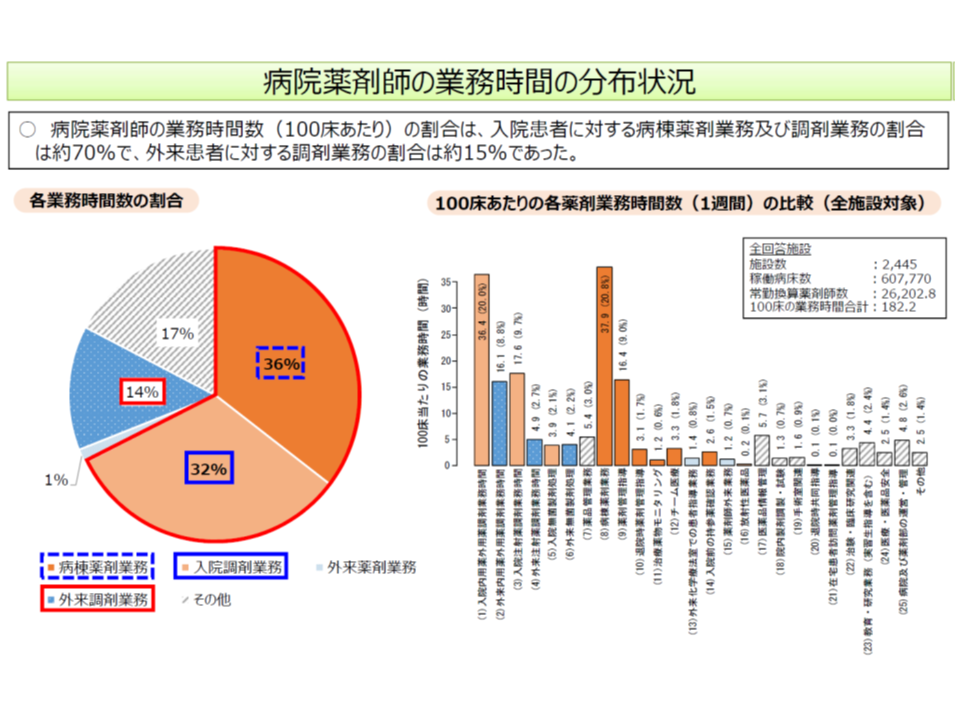
病院薬剤師業務の内訳に関する研究結果(中医協総会(1)4 191030)
こうした業務は【入院基本料】や【調剤技術基本料】(薬剤師の常駐体制等を評価)、【調剤料】(調剤行為の評価)、【薬剤管理指導料】(薬剤師による薬学的管理を評価)、【病棟薬剤業務実施加算】(病棟専任の薬剤師による勤務医の負担軽減や薬剤の安全性向上などに向けた取り組みを評価)などで評価されていますが、【薬剤管理指導料】や【病棟薬剤業務実施加算】は小規模病院では届け出状況が芳しくありません。
この点、診療側の松本吉郎委員(日本医師会常任理事)は「病院薬剤師の業務は非常に高度化しており、より院内で活躍できるような報酬水準を検討すべき」と、同じく診療側の有澤賢二委員(日本薬剤師会常務理事)も「病院薬剤師による高度な業務を適切に評価する必要がある」と指摘しており、支払側の幸野委員もこの方向には賛意を示しています。
また、やはり診療側の城守国斗委員(日本医師会常任理事)は「中小規模の病院では、薬剤師の確保が難しい」点を指摘。▼病院薬剤師の業務を評価する報酬の引き上げ → ▼病院薬剤師の給与水準アップ → ▼病院薬剤師の確保 → ▼医療の質の向上 → ▼更なる報酬の引き上げ―という「正のスパイラル」に期待を寄せるとともに、「大規模薬局チェーンの調剤報酬適正化」を進めるべきと訴えています(診療報酬改定の財源移行にもつながる)。
病院薬剤師の一般的な業務は【入院基本料】などの基本報酬で包括的に評価されるにとどまり、【病棟薬剤業務実施加算】や【薬剤管理指導料】など「薬剤師の業務そのものを評価する」診療報酬項目は限定されています。薬剤師にとどまらず、医師以外のメディカル・スタッフの業務評価全般について同じことが言えます。
この点、薬剤師をはじめとするメディカル・スタッフの「業務そのもの」を評価する診療報酬項目の評価(点数)が引き上げられれば、病院の収益増になるだけでなく、メディカル・スタッフが「自分の業務が経済的に評価され、病院経営に役立っている」と確認でき、これが「さらに業務の質・医療の質向上を目指そう」というモチベーションに繋がっていきます。医療機関のスタッフすべてがこうした高いモチベーションを持てば、「医療の質」は各段に向上し、▼集患の向上▼診療報酬での評価―、さらに「病院経営の安定・向上」に結びつきます。「医師の働き方改革」にも大きな効果を及ぼすことは述べるまでもありません。
【病棟薬剤業務実施加算】や【薬剤管理指導料】をはじめとした「メディカル・スタッフの業務そのものを評価する」診療報酬項目に関する中医協論議にも期待が集まります。
【関連記事】
【療養・就労両立支援指導料】の対象を脳卒中や肝疾患にも広げ、より算定しやすく見直し―中医協総会(2)
救急医療管理加算、2020年度改定で算定要件の明確化・厳格化を検討―中医協総会(1)
「頭蓋内損傷リスクが低い小児、CT推奨しない」等のガイドライン遵守を診療報酬で評価すべきか―中医協総会
小児抗菌薬適正使用支援加算、算定対象を3歳以上にも広める一方で算定要件厳格化を模索―中医協総会(2)
急性期一般1の「重症患者30%以上」等の施設基準、中医協の支払側委員は「低すぎる」と強調
「医師働き方改革」に向けたマネジメントコスト、診療報酬で評価すべきか否かで激論―中医協総会(1)
慢性腎疾患患者への「腎移植の選択肢もある」などの情報提供を促進せよ―中医協総会(2)
緩和ケア病棟入院料を厳格化、「緩和ケアチームによる外来・在宅医療への関与」求めてはどうか―中医協総会(1)
薬局業務の「対物」から「対人」への移行促すため、14日以内の調剤料を引き下げてはどうか―中医協総会(2)
「働き方改革」への診療報酬でのサポート、人員配置要件緩和を進める方向は固まるが・・・―中医協総会(1)
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
ICU、看護必要度とSOFAスコアを組み合わせた「新たな患者評価指標」を検討せよ―入院医療分科会(2)
A項目1点・B項目3点のみ患者、療養病棟で該当患者割合が高いが、急性期の評価指標に相応しいか―入院医療分科会(1)
病院病棟への「介護福祉士配置とその評価」を正面から検討すべき時期に来ている―入院医療分科会(3)
ICUの「重症患者」受け入れ状況、どのように測定・評価すべきか―入院医療分科会(2)
DPC病棟から地域包括ケア病棟への転棟、地ケア病棟入院料を算定すべきか、DPC点数を継続算定すべきか―入院医療分科会(1)
総合入院体制加算、地域医療構想の実現や病床機能分化を阻害していないか?―入院医療分科会(3)
救命救急1・3は救命救急2・4と患者像が全く異なる、看護必要度評価をどう考えるべきか―入院医療分科会(2)
「急性期一般2・3への移行」と「看護必要度IIの義務化」を分離して進めてはどうか―入院医療分科会(1)
【短期滞在手術等基本料3】、下肢静脈瘤手術などは外来実施が相当数を占める―入院医療分科会(4)
診療データ提出を小規模病院にも義務化し、急性期病棟にも要介護情報等提出を求めてはどうか―入院医療分科会(3)
資源投入量が少なく・在院日数も短いDPC病院、DPC制度を歪めている可能性―入院医療分科会(2)
看護必要度の「A1・B3のみ」等、急性期入院医療の評価指標として妥当か―入院医療分科会(1)
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
「医師の働き方改革」を診療報酬でどうサポートするか、基本方針策定段階でも激論―社保審・医療部会
2020年度診療報酬改定、「効率化・合理化の視点」「働き方改革の推進」「費用対効果評価」なども重要視点―社保審・医療保険部会
2020年度診療報酬改定「基本方針」論議始まる、病院薬剤師の評価求める声多数―社保審・医療部会
妊産婦の診療に積極的な医師、適切な要件下で診療報酬での評価に期待―妊産婦保健医療検討会
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
424公立・公的病院等以外の病院も、機能分化やダウンサイズなど積極的に検討せよ―地域医療構想意見交換会
424の公立病院・公的病院等の再編統合再検証、厚労省が地方に出向き趣旨等を丁寧に説明―国と地方の協議の場
機能分化やダウンサイジング等の必要性を改めて検証すべき424公立・公的病院等を公表―地域医療構想ワーキング
多くの機能で「診療実績が少ない」「類似病院が近接している」病院、再編統合を検討―地域医療構想ワーキング
紹介状なしに外来受診した場合の特別負担、500床未満の病院にも拡大へ—中医協総会(3)
紹介状なし外来患者の5000円以上定額負担、500床未満の病院にも拡大すべきか—中医協総会(1)
【2016年度診療報酬改定総点検6】主治医機能の評価、紹介状なし大病院患者の特別負担によって外来医療の機能分化
紹介状なしの大病院受診、病院の判断で定額負担求めないケースもあり得る―中医協総会
「紹介状なしの大病院受診患者」への新たな定額負担、厚労省は「最低額を定め、個別病院設定」する案を提示―中医協





