費用対効果評価の結果、どのタイミングで薬価などに反映させるか—中医協・費用対効果専門部会
2017.7.5.(水)
2018年度から制度化(本格導入)される費用対効果評価について、その結果をどの程度で薬価や材料価格に反映させるべきか。「国民皆保険の維持」と「イノベーションの推進」という本来の趣旨に則れば迅速な価格見直しが望ましいが、企業などへの影響も考慮しなければならない—。
5日に開催された中央社会保険医療協議会の費用対効果評価専門部会(以下、専門部会)では、こうしたテーマについて議論を行いました。あえて整理すれば、支払側委員は「迅速な反映」を、診療側委員は「混乱の回避」に重きを置いた見解と言えそうです。

7月5日に開催された、「第42回 中央社会保険医療協議会 費用対効果評価専門部会」
費用対効果評価に必要な期間をどの程度と考えるべきか
昨年(2016年)末の薬価制度抜本改革に向けた基本方針では、「国民皆保険の維持」と「イノベーションの推進」を両立することを目指し、薬価制度改革だけでなく、「費用対効果評価の2018年度から本格導入(制度化)」を指示しています(関連記事はこちら)。
専門部会では費用対効果評価の制度化に向けた議論を精力的に行っており、6月28日の前回会合では「費用対効果評価の結果は、当面、薬価や材料価格などの『調整』に用いる」との方針を固めています(関連記事はこちら)。
もっとも、優れた医薬品などへの国民のアクセスを阻害しない(ドラッグ・ラグやデバイス・ラグを避ける)ために、(1)新薬や新規医療材料について保険収載を行い、一度、価格を決定する(2)その後に、費用対効果評価を行い、価格調整を行う—という2段階の価格設定を行うことも確認しました。
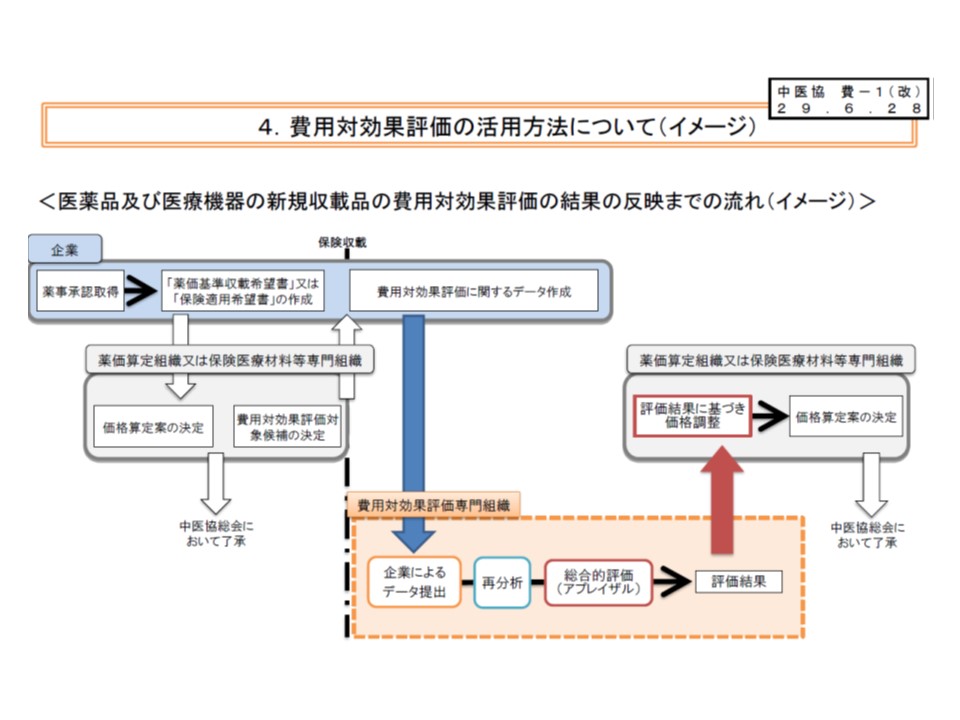
新薬などは一度保険収載を行い(薬価などを設定)、後に費用対効果評価を行い、その結果を価格に反映(価格調整)する
ここで、▼(1)と(2)の期間をどの程度と考えるか▼(2)の価格調整はどのタイミングで行うか—という2つの論点が生じます。
前者の「評価期間」について、厚労省は(a)分析などを行うための作業期間を確保しなければならない(b)関係者が価格見直しに対応する期間を確保しなければならない(c)評価結果を迅速に価格に反映させなければならない—という3点を踏まえて検討する必要があるとの考えを示しました。
このうち(a)と(b)は「評価期間」を長くする、(c)は逆に短くする要素と言えます。ただし(a)の作業期間については、「世界に先駆けて我が国で開発された製品」と「海外で既に費用対効果評価が実施されている製品」とでは大きく異なります。こうした点を総合的に考えて「標準的な処理期間」をどの程度に設定するのかを探っていくことになります。さまざまな製品があることから、いくつかに類型化した「標準的な処理期間」が設定される可能性もあるでしょう。
現在の試行導入では「企業の分析に要する期間として1年を設定し、対象品目の設定から価格調整(再算定)までの期間は2年弱」に設定されています。また、費用対効果地評価をすでに導入している諸外国では約4か月から12か月(企業の分析期間を除く)などと設定されており、これらも参考に「標準的な処理期間」を検討することになります。この点、万代恭嗣委員(日本病院会副会長)は「費用対効果評価が定着している外国でも、最長期間が12か月であり、我が国では、当面『さらに長い期間』を設定すべきではないか」との考えを示しています。

現在の試行導入では、費用対効果評価の対象品目選定から価格調整(再算定)までの期間は2年弱(うち1年間は企業の分析期間)に設定されている
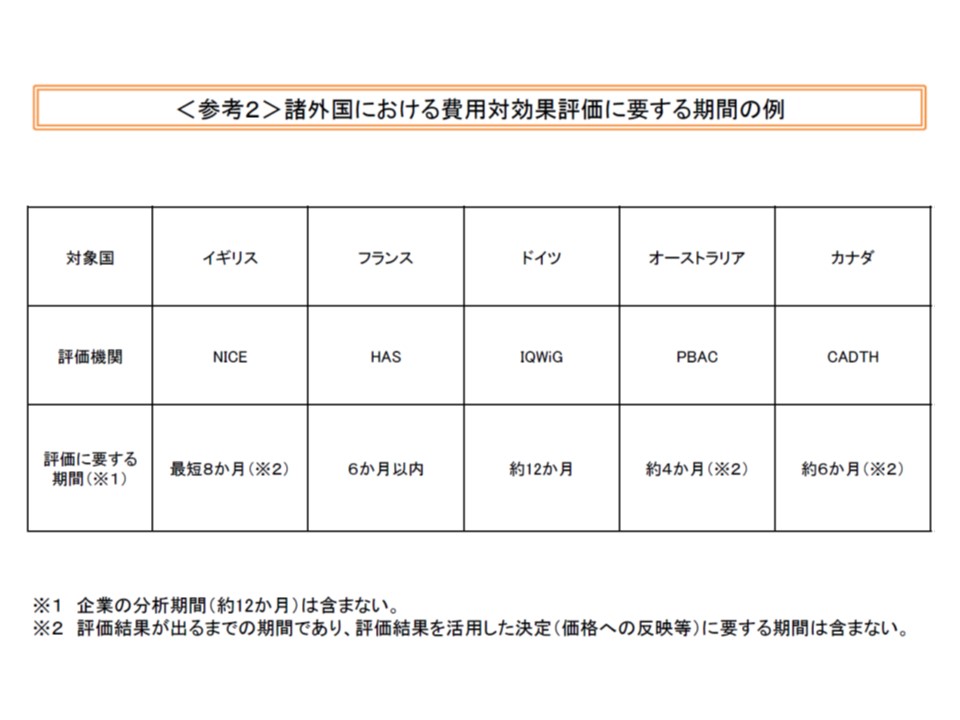
費用対効果評価を導入している諸外国では、評価期間として4か月から12か月を設定している(企業の分析期間は含まない)
価格調整のタイミング、「混乱回避」の視点と「迅速な調整」との視点を考慮
費用対効果評価の結果が出たとしても、それを即座に薬価や材料価格に反映させることは困難です。たとえば「医事システムの改修」「在庫の調整」「価格交渉のやり直し」「企業の経営計画見直し」などの諸事情を考慮しなければ、医療現場に大きな混乱が生じてしまうからです。
この点、厚労省は薬価制度抜本改革も踏まえて、▼新規収載品の保険収載時(市場の大幅な拡大などについて最大、年4回対応する)▼中間年の価格改定時(乖離の大きな製品について中間の薬価改定を行う)▼通常の価格改定時(2年に一度)―という候補をあげました。
これについて診療側委員は「頻繁な改定は医療現場を混乱させる」との見解を示しています。万代委員は「当面は、2年に一度の通常価格改定時のみでよいのではないか」と指摘。また猪口雄二委員(全日本病院協会会長)も「2年に一度、せいぜい1年に一度(中間年の改定時)とすべき」と要望。また松原謙二委員(日本医師会副会長)も「あまりに高額な医薬品などについて年4回の機会(新規収載品の保険収載時)を活用した価格調整を行うことは理解できるが、これは例外的対応とすべき」と求めています。
一方、支払側委員は「品目によって価格調整のタイミングが異なるのではないか」との見解を示しています。吉森俊和委員(全国健康保険協会理事)と幸野庄司委員(健康保険組合連合会理事)は、「医薬品などが保険収載される時点は異なる。例えば4月近辺で保険収載された品目については『次の薬価改定時』、7・8月頃に保険収載された品目については、1年後程度の『新規収載品の保険収載時』という具合に決めておけば大きな混乱は生じないのではないか」と提案しています。
診療側委員は「初めて導入する仕組みゆえ、医療や流通の現場に生じるであろう混乱を可能な限り回避すべき」という視点を重視する一方、支払側は「皆保険維持のために、可能な限り迅速に評価結果を価格に反映すべき」との視点を重視するもので、いずれの見解にも頷ける部分があります。今後、両者の意見をすり合わせ、適切なタイミングを設定することになります。
なお、費用対効果評価の対象は、医薬品のみならず、医療材料や高額な医療機器を用いる医療技術も含まれます。特に医療技術は「診療報酬改定」によって評価結果を点数に反映させることになり、仮に▽医薬品▽医療材料▽医療技術—で価格反映手法の統一を考えるのであれば、「2年に一度の通常の改定時」が最有力候補と言えそうです。
【関連記事】
費用対効果評価の結果、「保険償還価格の調整」に活用—中医協・費用対効果専門部会
医療技術の費用対効果評価、厚労省が仮想具体例で詳説—中医協・費用対効果評価専門部会
医療技術の費用対効果評価、「感染症対策への有用性」など6要素も勘案—中医協・費用対効果評価専門部会
医療技術の費用対効果、評価のための基準値を設定する方針に転換―中医協・費用対効果評価専門部会
費用対効果評価、新規収載の医薬品なども対象に2018年度から本格導入へ―費用対効果評価専門部会
2018年度の費用対効果評価に基づく再算定、オプジーボやハーボニーなど12品目に決定―中医協総会
2016年4月以降、費用対効果評価の対象として補正加算が高いものなど8品目程度を選定―中医協総会
費用対効果の良し悪しを判断する基準値、2016年度改定では定めず―費用対効果評価専門部会
費用対効果評価、対象は「保険収載後、1-2回の改定を経たもの」に―費用対効果評価専門部会
費用対効果評価、試行段階では社会的影響を評価する特別ルールは定めず―費用対効果評価専門部会
費用対効果評価の結果は医薬品・医療機器の再算定に活用―費用対効果評価専門部会
費用対効果評価はQALYを基本に実施、他の指標の使用も認める―中医協・専門部会
薬などの費用対効果、まず既収載品の再算定に活用、価格への反映は18年度改定時か―中医協・専門部会
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会





