2018年度改定に向けDPC改革案まとまる、再入院ルールは厳格化―DPC評価分科会
2017.11.29.(水)
11月29日に診療報酬調査専門組織・DPC評価分科会が開催され、2018年度の次期診療報酬改定に向けたDPC改革案がまとまりました。
これまでに固められた「機能評価係数IIの大幅見直し」や「暫定調整係数から機能評価係数IIへの置き換え完了」「新たな激変緩和措置」などに加え、▼DPC病院では短期滞在手術等基本料3は適用せず、D方式を軸に対応する▼再入院に関する7日ルールを厳格化する—方向が、DPC評価分科会レベルで了承されました。
近く、親組織である中央社会保険医療協議会に報告されます。

11月29日に開催された、「平成29年度 第7回 診療報酬調査・専門組織 DPC評価分科会」
目次
DPC病院では短手3を適用せず、D方式を軸にDPC点数表を適用する
まず、11月29日に新たに固められた▼短期滞在手術等基本料3の取扱い▼再入院ルール厳格化—を見てみましょう。
2014年度の診療報酬改定で、白内障手術などが入院5日目までに実施された場合に、原則「完全包括」となる短期滞在手術等基本料3(ここでは短手3)が新設されました。一方、DPCでは、高額な抗がん剤などを用いる診断群分類において、入院初日に「入院基本料を除く薬剤費などをすべて支払う」D方式が採用されています。
両者は、いずれも「1入院当たり包括」に近い、類似した支払方式ですが、現場では「事例によって、どちらの支払方式が適用されるのか混乱もある」との指摘があり、今般、「DPC病院では、短手3は適用せず、D方式を軸にDPC点数表を適用する」(短手3は出来高病院のみで適用する)ことが了承されました(関連記事はこちら)。
厚労省は、今後、DPCデータを基に短手3の対象症例を分析し、▼入院期間I(在院日数の上位25パーセンタイル値)の日数が5日以内に収まっている▼一定程度の症例数が存在する▼手術症例である(DPCコードの2層目が99「手術なし」・97「その他手術あり」以外)▼MDC01-17―のいずれにも該当するものについて「D方式」でDPC点数が設定されます。逆に、これに該当しないものは、従来のDPC支払方式(A-C方式)で点数が設定されます。
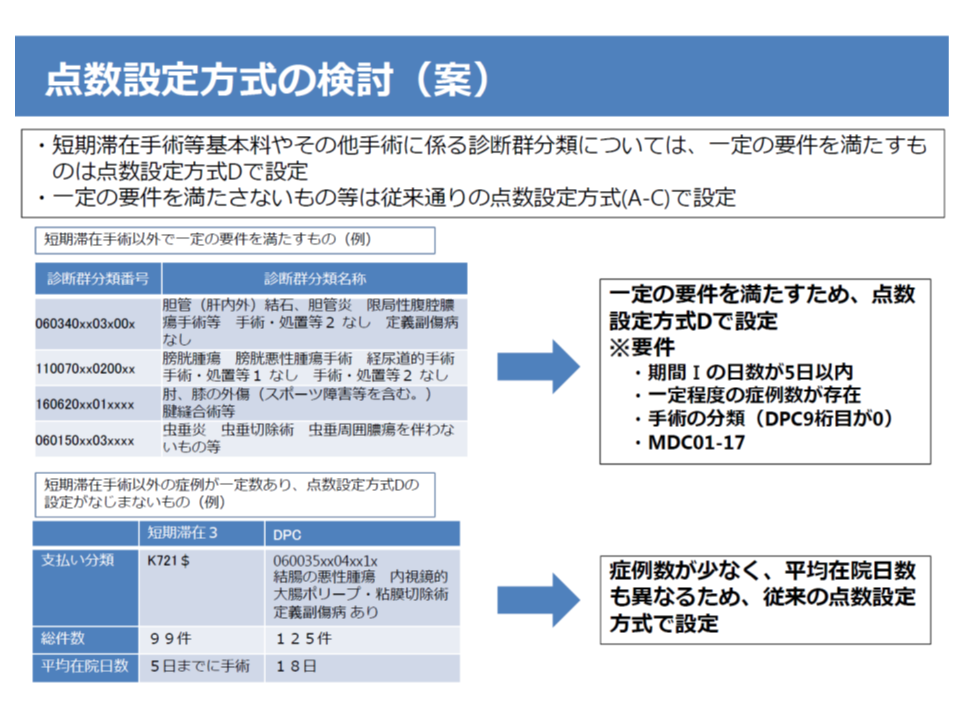
短期滞在手術等基本料3のデータを見て、期間Iが5日以内などの疾患をD方式に移管する
なお短手3症例は、現在「重症度、医療・看護必要度」「平均在院日数」の計算対象から除外されており、D方式などへ移行した場合の扱いが気になります。この点、「入院医療等の調査・評価分科会」では「影響が出ない(例えば重症患者割合が下がってしまうなど)よう配慮してほしい」との要望が出ており、今後、中医協で具体的な詰めが行われます。
再入院7日ルールに加え、「合併症に係る再入院」なども期間通算の対象に
DPC制度でも、入院期間に応じた逓減性が導入されており、▼入院期間I(在院日数の上位25パーセンタイル値まで)>▼入院期間II(期間Iの後、平均在院日数まで)>▼入院期間III(期間IIの後)の順で点数が低くなっていきます。
このため一部医療機関では、「入院期間が長くなる患者を一度退院させ、改めて点数の高い入院期間Iを算定するために再入院させる」という不適切な診療が行われていました。これを是正するために、「2つの入院が継続している」と考えられる場合には入院期間を通算するルールを設けています(再入院ルール)。現在は、退院から7日以内に再入院し、一度目の入院の「医療資源を最も投入した傷病名」と、二度目の入院の「入院契機傷病名」とで、DPCコード上2桁が同一の場合などには、入院期間が通算されます(7日ルール)。

現在の再入院7日ルール(2016年度の前回改定で見直し)
11月29日のDPC評価分科会では、現在のルールに加えて、▼二度目の入院の「入院契機傷病名」が、合併症に係る診断群分類(上6桁180040)に定義されるICDコードの場合▼二度目の入院の「医療資源を最も投入した傷病名」のDPCコード上6桁が、一度の目の入院と同一の場合—も、入院期間を通算することが固められました。川瀬弘一委員(聖マリアンナ医科大学小児外科教授)は「術後の合併症症例をわざと退院させ、再入院させて高点数を算定する病院がある。入院期間を通算する必要がある」旨を強く訴えています。
なお、厚労省が2016年度データを基に分析したところ、に現在の「7日ルール」で入院期間が通算される事例は13万9747件あり、上記2点の追加によって入院期間通算事例が1万2916件増加(9.2%増加)することになります。
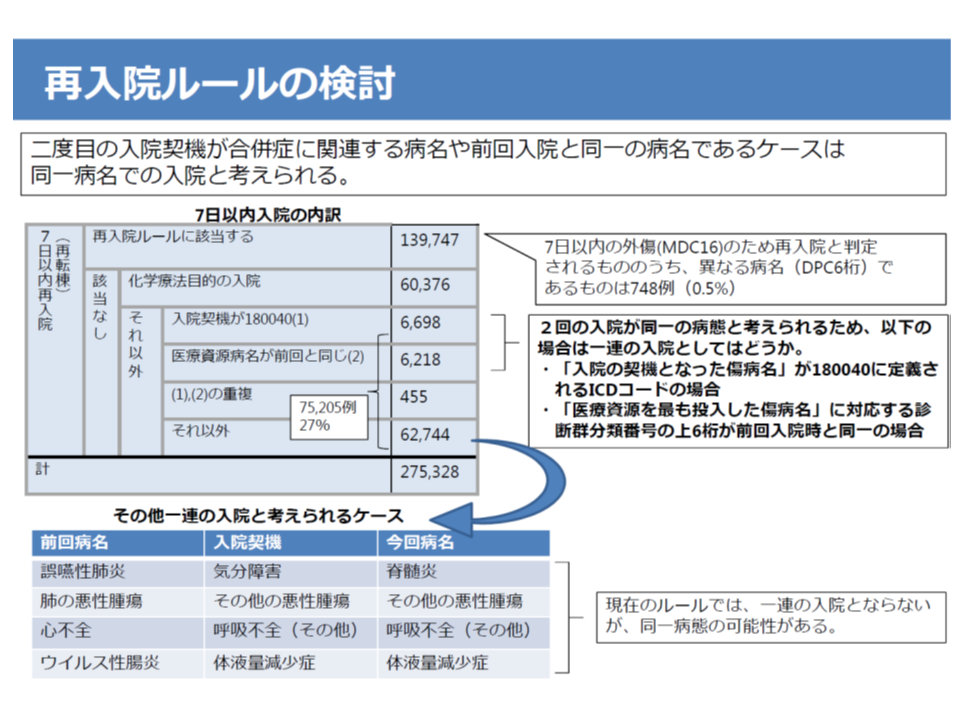
再入院7日ルールに新ルールを加えることで、入院期間通算対象が増加する
また関連して藤森研司委員(東北大学大学院医学系研究科公共健康医学講座医療管理学分野教授)は、「退院『翌日』に化学療法のために予定再入院するケースもあり、今後(2020年度以降の改定に向けて)見直しを検討すべき」と提案しています(現在、化学療法のための再入院は、7日ルールの対象外)。
I群は大学病院本院群、II群はDPC特定病院群、III群はDPC標準病院群に
ここからは、DPC改革案のうち、すでに方向などが固められたものを振り返ってみましょう。新たな提案も一部含まれています。
医療機関群・基礎係数については、現在の「3つの医療機関群を維持する」ものの、名称が、▼I群→「大学病院本院群」▼II群→「DPC特定病院群」▼III群→「DPC標準病院群」—に変更されます。II群(DPC特定病院群)要件も現行が維持されます(外保連手術指数や特定内科診療については最新版を用いる)。
保険診療係数、未コード化傷病名などの減算規定を厳格化
機能評価係数IIについては、次から述べるように非常に大きな見直しが行われます。大枠は「2012年度の姿に戻る」ものと言えるかもしれません。
【保険診療係数】では、適切なデータ提出の推進に向けて、▼部位不明・詳細不明コード割合に基づく減算の基準値厳格化(20%以上→10%以上)▼未コード化傷病名コード割合に基づく減算の基準値厳格化(20%以上→2%以上)―が行われます(関連記事はこちらとこちら)。
また、「機能の高い分院を持つI群病院」「II群要件を満たさないI群病院」の減算規定を廃止するとともに、「精神科診療実績の低いI群・II群病院」の減算規定は、後述する地域医療係数の中で考慮する(保険診療係数の減算規定は廃止)ことになります。この点について厚生労働省保険局医療課の迫井正深課長は、「機能評価係数IIのあり方や役割をDPC評価分科会で一から再整理し、特定の診療科にフォーカスを合わせた評価ではなく、よりフラットに評価する仕組みに見直すという合意が得られた」旨を説明しています。1700近いDPC病院には、さまざまなタイプがあり、「ある特定の役割を持つ病院」を高く評価するのではなく、病院の役割に応じて公平な評価を目指すという考え方を明確にしたと言えるでしょう(例えば、地域医療貢献を目指す病院であっても、専門機能に特化する病院であっても、同じ土俵で評価するというイメージ)。
さらに、「保険診療への理解を深める取り組み」の評価、「医療機関による複数指標の公開」の評価などを今後、検討することになっています。例えば、ある地域では個々の病院が「抗菌剤をどのように使用しているのか」などを一覧で示すようなイメージが提示されています。
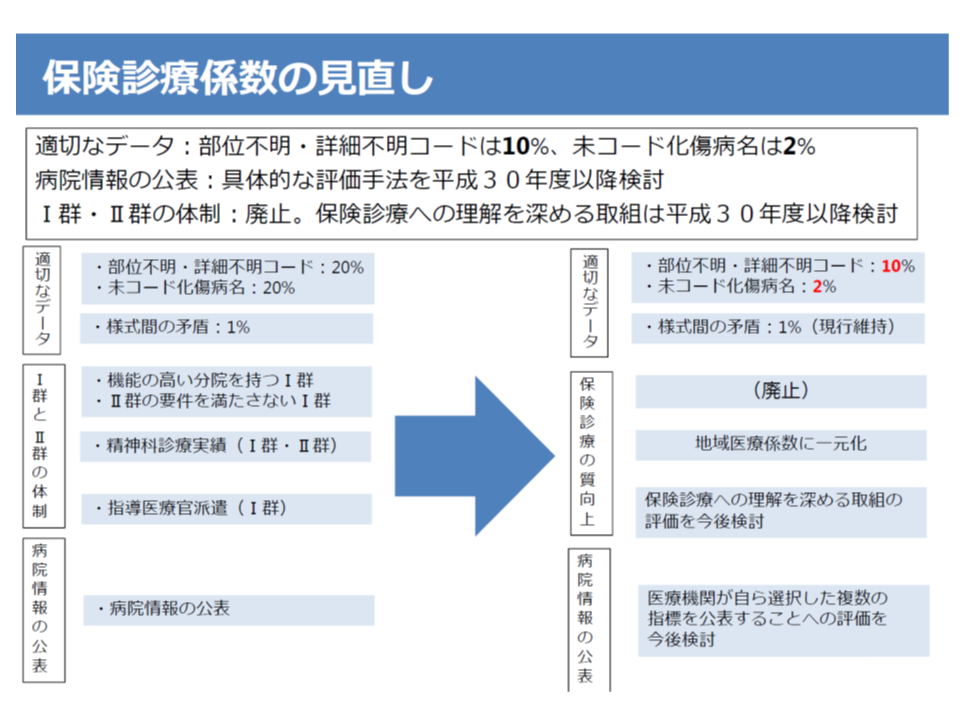
保険診療係数見直しの大枠
救急医療管理加算2の算定患者、「救急医療指数値」を2分の1に減算
【救急医療係数】については、これまでの評価手法が維持されます(救急医療管理加算算定患者などの「救急患者」について、入院2日目までの「包括範囲出来高点数」(実際の医療資源投入量)と「DPC点数」との差額の総和(1症例当たり)をもとに係数を設定する)(関連記事はこちらとこちら)。
ただし、救急医療管理加算のこれまでの見直し(加算1・2への細分化)などを踏まえ、▼救急医療管理加算2の該当患者は指数値を2分の1に減算する▼指数は「月ごとに救急医療管理加算の算定状況」などに応じて算出する—という見直しが行われます。後者は、10月1日に救急医療管理加算を届け出ていない病院が、(その後に届け出を行った場合でも)不利になってしまう状況を是正する狙いがあります。
III群におけるカバー率係数の「下限値配慮」を廃止
【カバー率係数】については、III群病院において現在「下限値を30パーセンタイル値」とし、それよりも低い医療機関での係数の底上げが行われています。ハートセンターなどの専門病院で不利になってしまう点に配慮したものです。しかし、前述のように「さまざまなDPC病院について、同じ土俵の上で評価する」点が確認されたことを踏まえ、「カバー率に限定した配慮」は不要とDPC評価分科会で判断され、廃止することになりました。専門病院では、「カバー率を上げる」ことは難しいですが、多くの診療科を抱える総合病院よりも「効率性を上げやすい」などといった特徴があり、そうした「自院の強みをさらに強化する」ことが、今後、係数アップに向けてさらに重要になると言えるでしょう(関連記事はこちら)。
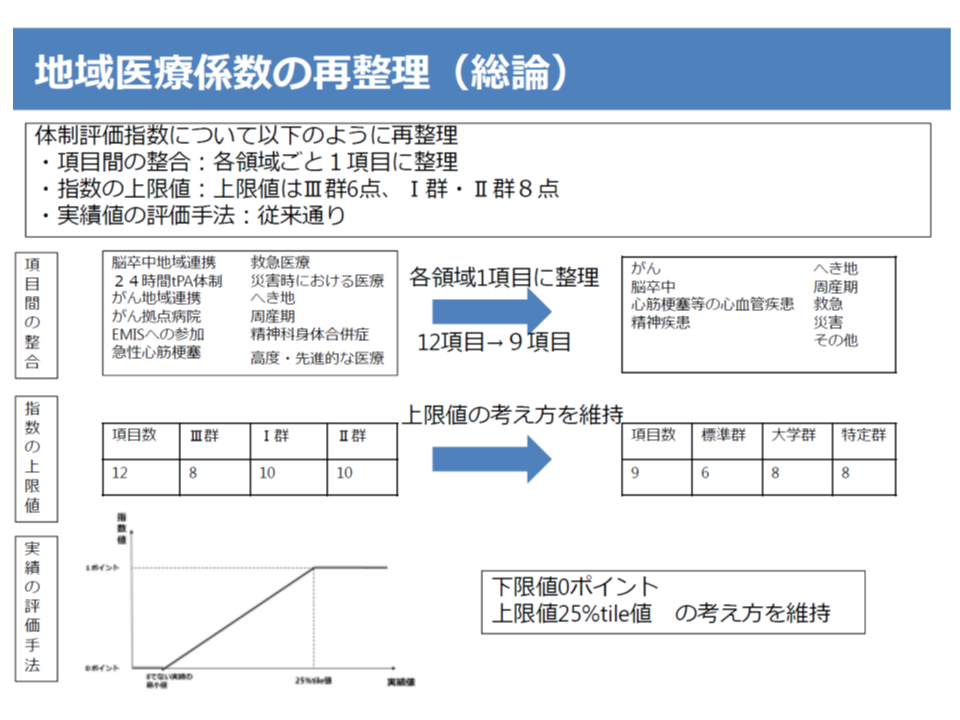
地域医療係数、評価項目の重複を整理し「9項目」の体制指数に
【地域医療係数】については、5疾病5事業などを評価する「体制評価指数」で大きな見直しが行われます。具体的には、現在の「項目の重複(がん医療や脳卒中など)」を是正し、(1)がん(がん治療連携、拠点病院か否かなどに基づく評価)(2)脳卒中(t-PA治療、超急性期脳卒中加算、血管内治療の実績に基づく評価)(3)心血管疾患(PCIや外科治療、急性大動脈解離治療の実績に基づく評価)(4)精神疾患(精神科身体合併症管理加算などの届け出に基づく評価)(5)災害医療(災害拠点病院におけるBCP:事業継続計画の策定状況、EMIS指定などに基づく評価)(6)救急医療(救命救急センターや輪番制参加、救急患者受け入れ実績などに基づく評価)(7)へき地医療(へき地拠点病院への指定などに基づく評価)(8)周産期医療(周産期母子医療センターへの指定などに基づく評価)(9)高度・先進的医療(治験、先進医療、患者申出療養の実績に基づく評価—の9項目となります(現在は12項目)(関連記事はこちらとこちら)。
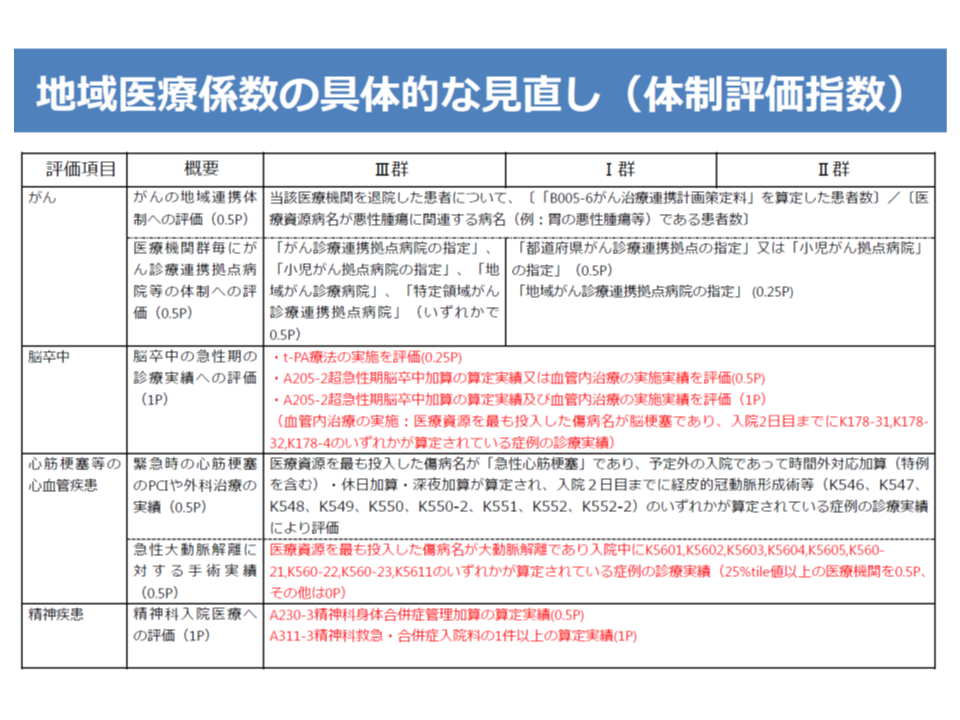
地域医療係数(体制評価指数)の見直し案(1/2)
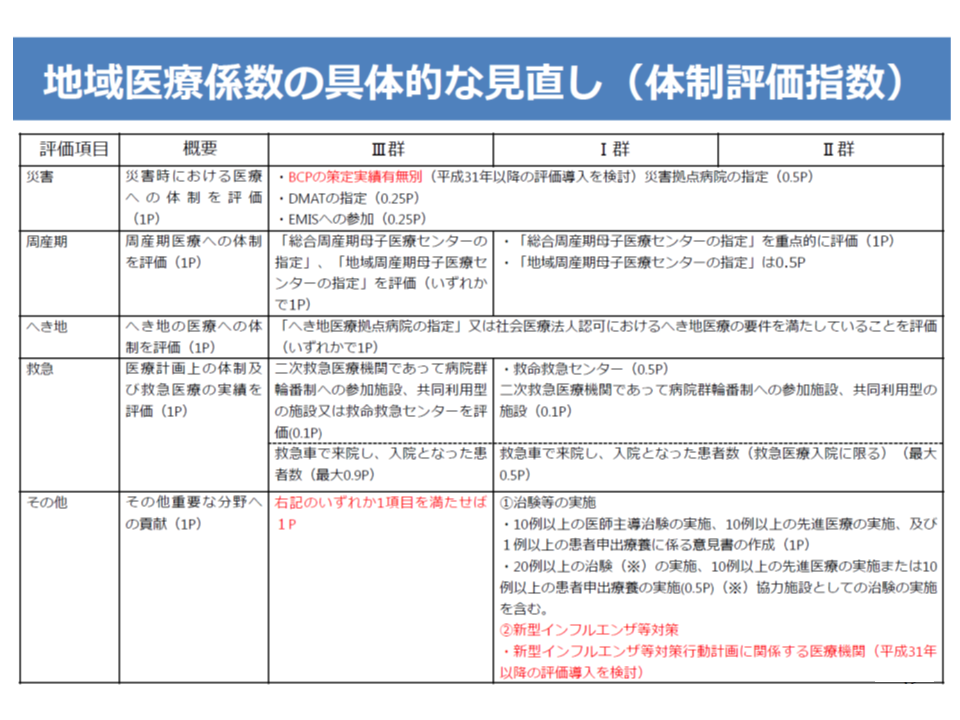
地域医療係数(体制評価指数)の見直し案(2/2)
また、I群・II群病院では「9項目中8項目」、III群病院では「9項目中6項目」を指数の上限値(満点評価)となることも了承されました(現在はI・II群では12項目中10項目、III群では12項目中8項目で満点)。必ずしも、すべての病院が「9項目のすべてを完璧に実施する」ことを目指す必要はなく、地域における役割に照らし、自院が力を入れるべき項目を一定程度に絞って、そこに注力した場合でも高く評価するものです。これも前述の「機能評価係数IIのあり方」に遡って考えれば、合理的な仕組みと言えます。
地域医療係数見直しの大枠
後発医薬品係数は機能評価係数Iへ、重症度係数は廃止
【効率性係数】と【複雑性係数】については、特段の見直しはありません。一方、【後発医薬品係数】については、機能評価係数Iへの移行(例えば後発医薬品使用体制加算などを機能評価係数Iで評価する)、【重症度係数】については廃止となります。
後発品係数・重症度係数が機能評価係数IIでなくなる分、地域医療や救急医療など6項目の「重み」が増すことになります。2018年度以降、これまで以上に、地域での役割などを適切に踏まえた上で「係数対策」(自院はどの係数の強化に取り組むのかなどの方針策定が第一歩)に取り組んでいくことが重要となります。
改定年度1年限りの「新たな激変緩和措置」を創設
2018年度には暫定調整係数から機能評価係数IIへの置き換えが完了します。これに伴い現行の「激変緩和措置」は役割を終えますが、診療報酬改定に伴う「診療報酬の変動」が大きな病院は現れてくるでしょう。DPC評価分科会では、こうした病院においても経営を一定程度、安定させる必要があるとし、新たな「激変緩和措置」(現在と同じく、推定診療報酬の変動率がプラスマイナス2%を超えないようにする)を設定することを決めています。ただし、現行の激変緩和措置の弊害である「循環」を避ける必要があり、「改定年度1年間限り」に設定されます(関連記事はこちらとこちら)。
なお、今後(2020年度改定以降)の検討課題として、「平均から大きく外れて▼診療密度が低い▼平均在院日数が長い—などの診療実態がある医療機関」の取扱いを検討することになっています。あえて言うらば「DPC制度への参加(急性期入院医療提供)がふさわしくない病院の退出ルール」設定が検討される見込みです(関連記事はこちら)。
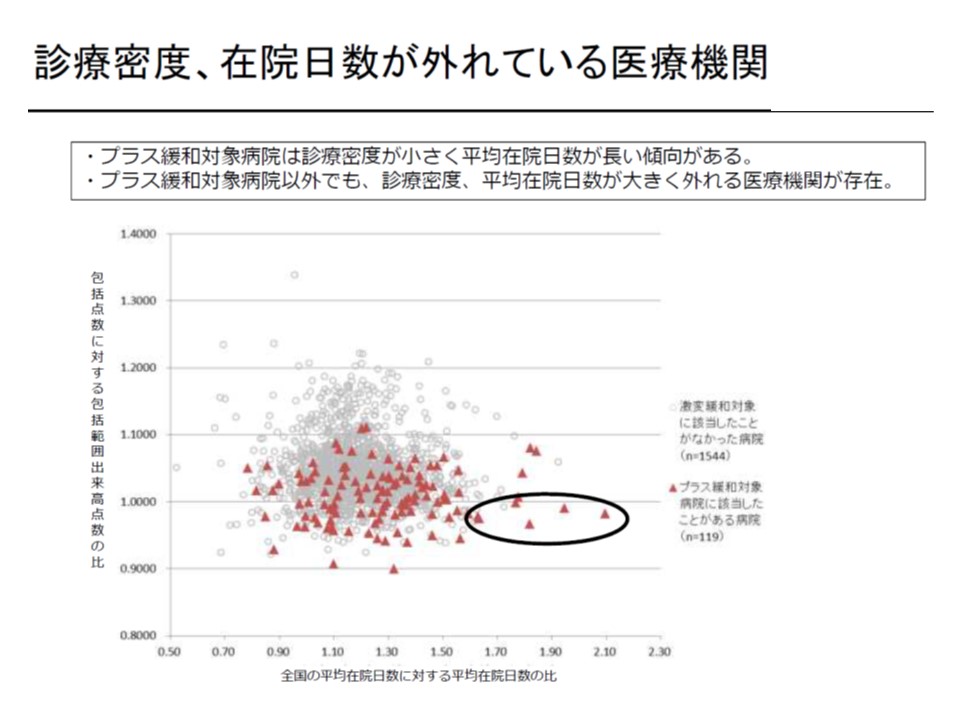
プラス緩和対象でなくとも、「著しく診療密度が低く」かつ「極めて平均在院日数が長い」DPC病院が存在する
退院患者調査を見直し、SOFAスコアで患者の重症度合いを把握
またDPC評価分科会では、「退院患者調査」の見直し内容も固められました。例えば▼様式1で、SOFAスコア(医療資源病名、副傷病名、入院契機病名として敗血症のコーディングを行う患者について診断時に測定する)▼様式1で、手術基幹コードとしてKコードと対応するSTEM7を入力する▼療養病床入院患者について、要介護度、低栄養情報、摂食嚥下機能障害などを追加する▼DPC対象病棟以外の病棟「その他病棟グループ」のデータ提出を必須とする(既に任意で全病院が提出している)▼後発品使用状況、特定抗菌剤の使用状況などを公開する—といった見直しが行われます。
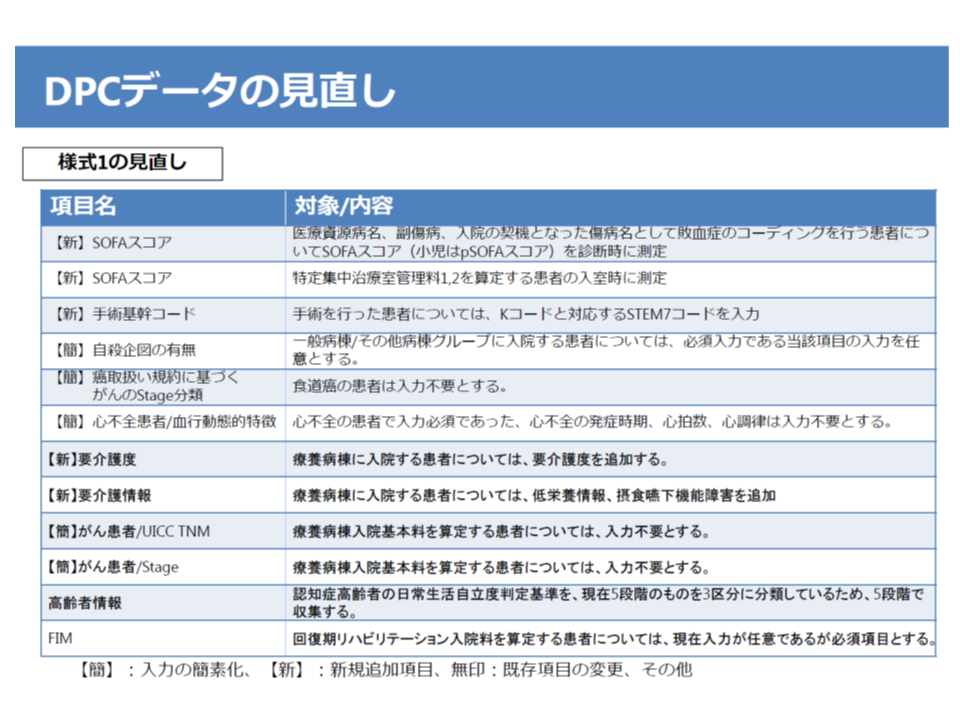
DPCデータの見直し案(1/2)

DPCデータの見直し案(2/2)
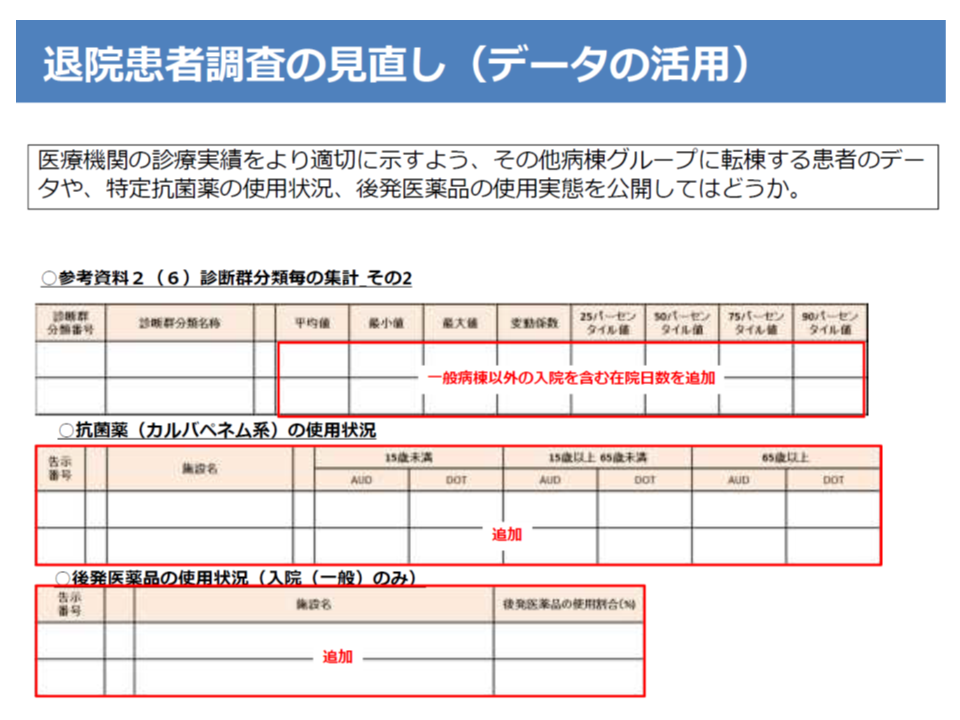
退院患者調査の活用方法例(抗菌薬の使用状況などを公表することを検討)
このうちSOFA(Sequential Organ Failure Assessment)スコアは、患者の生理学的指標に基づく重症度スコアで、▽呼吸機能▽凝固機能▽肝機能▽循環機能▽中枢神経機能▽腎機能—の状態を0-4点で点数化し、合計点で患者の重症度を把握するものです。中医協総会では、ICU入室患者の重症度をより的確に把握するために、このSOFAスコアやAPACHE II((acute physiology and chronic health evaluation II)などの評価結果記載を求めてはどうかとの論点が浮上しています。DPCデータで「SOFAスコア」が採用されたところを見ると、上記ICUでも「SOFAスコア」記載に統一されることになりそうです(SOFAとAPACHE IIの双方記載は病院の負担が大きいため)(関連記事はこちら)。
【関連記事】
2018年度DPC改革、体制評価指数や保険診療指数の具体的見直し内容固まる―DPC評価分科会
「診療密度が低く、平均在院日数が長い」病院、DPC参加は適切か—DPC評価分科会(2)
機能評価係数IIの体制評価指数、新医療計画に沿った見直し—DPC評価分科会(1)
I群・II群の機能評価係数、重み付け見直しは行わず、等分評価を維持―DPC評価分科会(2)
DPCの救急医療係数、評価対象が救急医療管理加算などの算定患者でよいのか―DPC分科会
新たな激変緩和措置の大枠固まる、改定年度の1年間のみ報酬の大変動に対応—DPC評価分科会
現行の激変緩和措置は廃止するが、対象期限つきの新たな緩和措置を設定—DPC評価分科会
我が国の平均在院日数短縮は限界を迎えているのか—中医協・基本小委
2017年度機能評価係数II、I群0.0636、II群0.0730、III群0.0675が上位25%ライン—DPC評価分科会(2)
DPCのII群要件を満たす場合でもIII群を選択できる仕組みなど、さらに検討—DPC評価分科会(1)
DPCのI群・II群、複雑性係数やカバー率係数への重みづけを検討へ—DPC評価分科会
DPC、病院が自主的に医療機関群を選択できる仕組みを導入できないか―DPC評価分科会(1)
DPCの機能評価係数II、2018年度の次期改定で再整理―DPC評価分科会





