救急医療管理加算、「意識障害」「心不全」などの定義を精緻化—入院医療分科会(3)
2017.11.6.(月)
A205【救急医療管理加算】の算定要件である「意識障害」などの患者状態をより明確化し、A300【救命救急入院料】の1や3にも看護必要度要件を導入する。さらに、A400【短期滞在手術等基本料3】は出来高医療機関のみを対象にして、DPC病院では短期滞在手術等基本料3の対象患者でもDPC点数に基づいた診療報酬算定としてはどうか―。
11月2日に開催された診療報酬調査専門組織の「入院医療等の調査・評価分科会」(以下、入院医療分科会)では、こういった議論も行われました(関連記事はこちらとこちら)。それぞれについてポイントを眺めてみましょう。

11月2日に開催された、「平成29年度 第11回 診療報酬調査専門組織 入院医療等の調査・評価分科会」
目次
意識障害患者の半数はJCSがI桁、広範囲熱傷患者の8割はBIが15未満
A205【救急医療管理加算】は、救急搬送された重篤な患者には入院当初に集中的かつ濃密な医療提供が必要となることから、入院から7日を限度として経済的な評価を行うものです。
この加算を算定できるのは、「意識障害」「昏睡」「呼吸不全や心不全で重篤な状態」といった患者のほか、これらに「準じた」重篤な患者です。しかし「準じた」重篤な患者という定義が曖昧とされ、2014・16年度改定で見直しが行われてきました。具体的には、「救急搬送された患者のほとんどすべてに【救急医療管理加算】を算定している病院もある」「重篤でない患者にも【救急医療管理加算】が算定している可能性がある」ことが問題視され、2014年度の診療報酬改定において、▼意識障害・心不全など重篤であることが明確な患者を対象とする加算1▼加算1に「準じた」重篤な状態の患者を対象とする加算2―に細分化。さらに、2016年度の前回改定で加算1の点数を引き上げ、加算2の点数を引き下げが行われています(現在、加算1は1日につき900点、加算2は同じく300点)。

救急医療管理加算の概要、加算2では「加算1(意識障害や心不全、呼吸不全、広範囲熱傷など)に準ずる重篤な状態」と、やや曖昧な規定ぶりになっている
しかし、入院医療分科会では「加算1の意識障害や昏睡といった定義も曖昧である。そのために加算1の算定件数が減少しているのではないか」といった指摘があり、厚労省が調査・分析したところ、次のような状況が明らかになりました(関連記事はこちらとこちら)。
▽「意識障害または昏睡」として救急医療管理加算を算定する患者について、救急外来やICUなどで意識レベルを測定するために用いられるJCS(Japan Coma Scale)に照らしてみると、半数以上が「JCSがI桁」(覚醒している)である
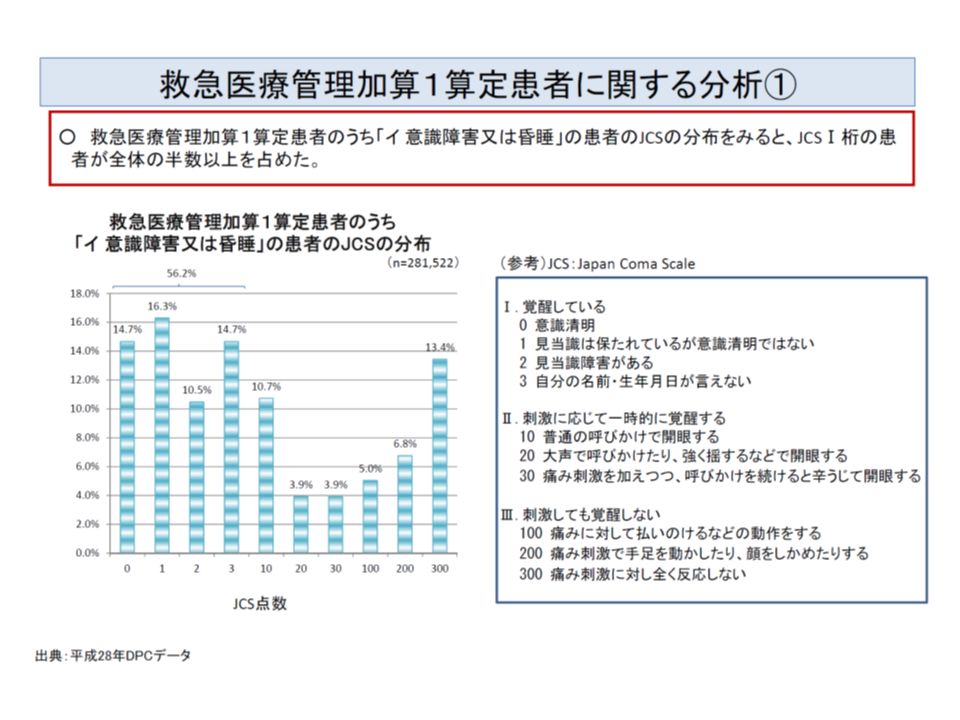
意識障害で救急医療管理加算を算定している患者の半数超(6割弱)では、JCSに照らすと「覚醒」状態にあるようだ
▽「心不全で重篤」として救急医療管理加算を算定する患者について、心不全患者の重症度を評価するNYHA心機能分類に照らしてみると、3割弱がI(心疾患を有するが身体活動制限は不要)・II(心疾患を有し、軽度から中等度の身体活動制限が必要)・該当なしである

心不全で重篤な状態として救急医療管理加算を算定する患者の3割弱は、NYHA心機能分類に照らすと軽から中程度の状態となっている
▽「広範囲熱傷」として救急医療管理加算を算定する患者について、熱傷指数(Burn Index:皮下組織に達するIII度熱傷の面積と、真皮に達するII度熱傷の面積を基に、熱傷の重篤さを示す数値、一般に10-15以上で重症とされる)に照らしてみると、8割強が15未満である(7割弱が10未満)
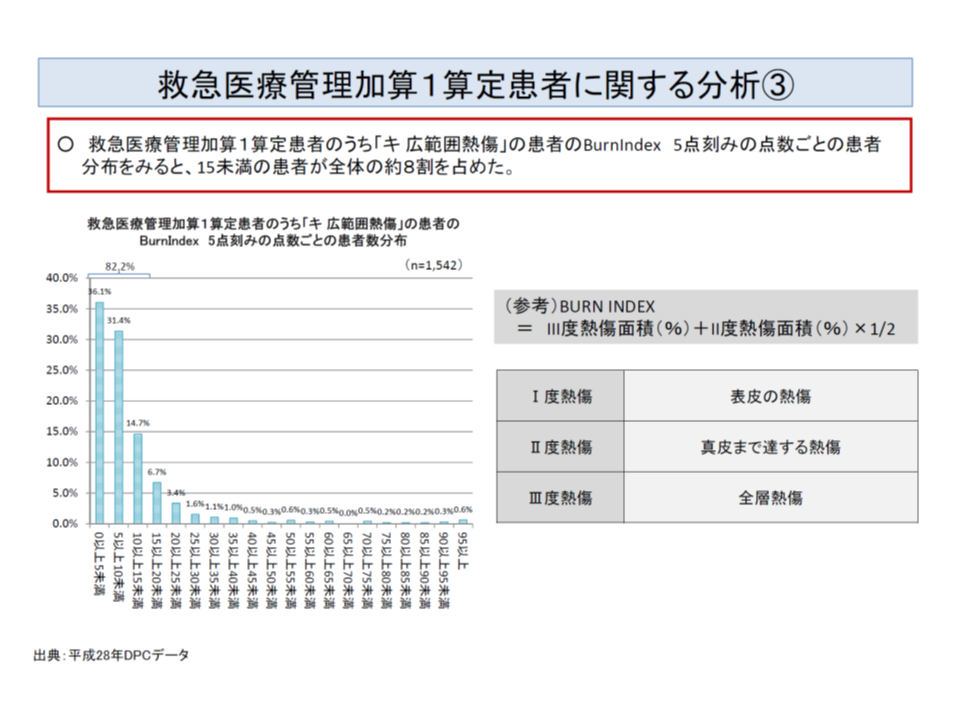
広範囲熱傷として救急医療管理加算を算定する患者の8割超は、BURN INDEXに照らすと軽度から中程度の熱傷と判定される
こうしたデータを踏まえて本多伸行委員(健康保険組合連合会理事)や牧野憲一委員(旭川赤十字病院院長)は「軽症患者でも【救急医療管理加算】を算定している事実が明らかになった。より明確な基準が必要である」と指摘。2018年度の次期改定において「算定要件の精緻化」が進むものと予測できます。
ただし臨床現場に立つ牧野委員や神野正博委員(社会医療法人財団董仙会理事長)は、救急患者の容態が時間の経過とともに変化する点を強調。例えば、「搬送時にはそれほど重篤でないが、時間の経過とともに状態が悪化し、重篤になる」ような患者の受け入れが阻害されてはいけない旨を訴えています。
救命救急1・3やSCUでも7割で看護必要度を測定、ただし重症患者割合は低い
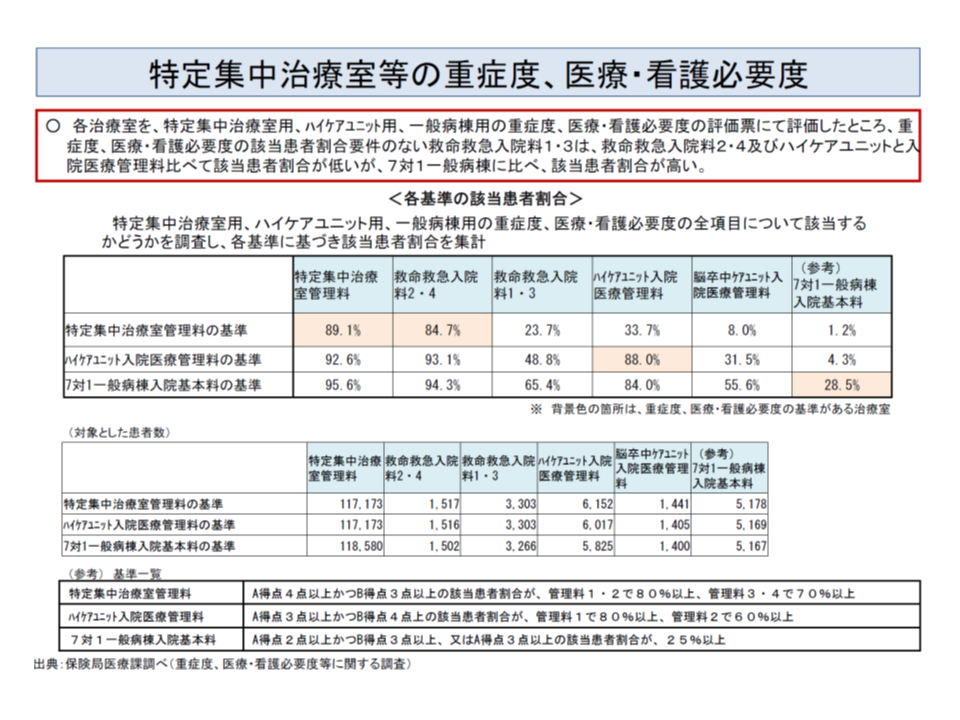
ICUなどのユニットでも、入室患者の重症度、医療・看護必要度(以下、看護必要度)を測定し、重症と判断された患者が一定割合以上入室していることが診療報酬の施設基準に定められています(ここでは重症度基準と呼ぶことにする)。ICUでは、ICU用の看護必要度評価票に沿って患者の状態を測定し、基準を満たす患者(重症患者)が8割以上であることが求められます(関連記事はこちら)。
この重症度基準は、▼ICU(特定集中治療室)▼HCU(ハイケアユニット)▼救命救急入院料1と3の治療室—には導入されていますが、▼救命救急入院料2と4の治療室▼SCU(脳卒中ケアユニット)には導入されていません。
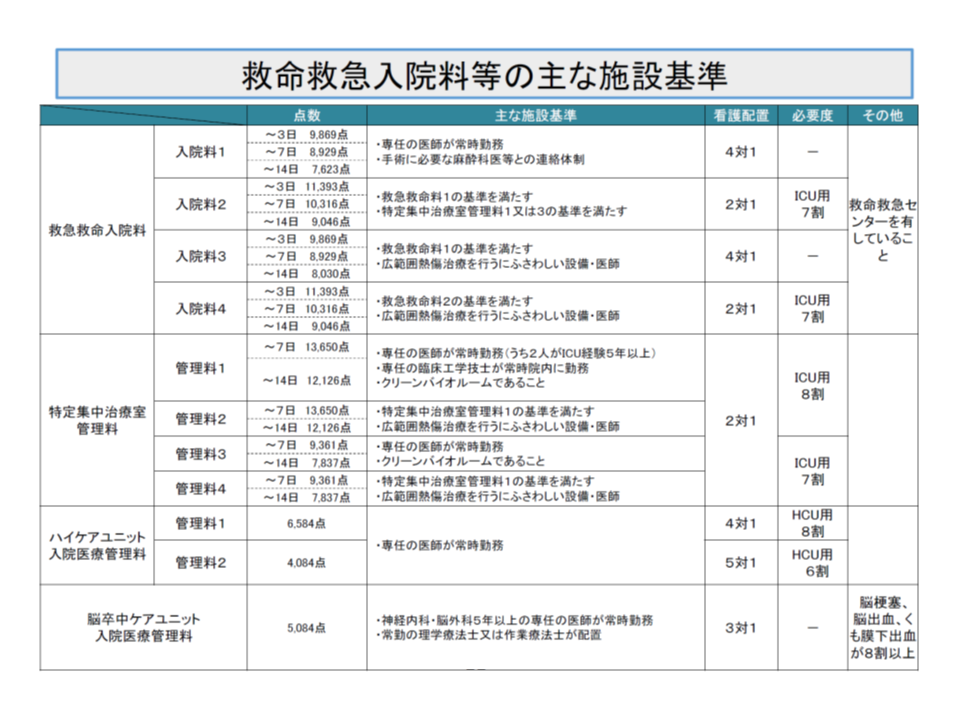
ICUなどのユニットでは、重症度基準(看護必要度を測定し、それに基づく重症患者割合を施設基準として設定する)を導入しているもの(ICU、HCU、救命救急2・4)と、導入していないもの(救命救急1・3とSCU)とある
しかし、救命救急入院料2・4やSCUでも、7割程度の治療室では看護必要度の測定が行われています。さらに、厚労省がこれらユニットにおける重症患者割合を調べたところ、「重症度基準が導入されているICUなどでは重症患者割合が高いが、導入されていないSCUなどでは重症患者割合が低い」ことが明らかになりました。
重症度基準を導入しているユニット(ICU、HCU、救命救急2・4)では重症患者割合が高く、導入していないユニット(救命救急1・3とSCU)では低い傾向にある
こうした状況を踏まえて、支払側である本多委員は「救命救急1・3やSCUでも、重症度基準の導入に向けた議論を行うべき」と指摘。しかし、診療側である牧野委員や石川広己委員(千葉県勤労者医療協会理事長)は「救急現場は切羽詰まった状況に置かれており、ごく短期間で入院の是非を判断しなければならない。これが救命救急1・3などで重症患者割合が低い原因ではないか」とコメントしています。
救命救急入院料1・3などの7割で重症度基準が既に導入されている現状を踏まえれば、2018年度の次期改定で何らかの基準が設定される可能性が高そうですが、重症患者割合の基準値をあまりに厳しく設定すれば、「救急搬送患者の受け入れ」が阻害される可能性も否定できず、基準値設定には十分な議論が必要でしょう。
なお厚労省は、ICUなどにおいて生理学的指標に基づく重症度スコア「APACHE II」(acute physiology and chronic health evaluation II)の導入も行いたいようです。APACH IIは、ICU入室患者について▼入室から24時間以内の生理学的指標(動脈圧やクレアチニン)▼年齢▼慢性併存疾患—を考慮して重症度を指数化したものです。これを用いて、施設間の標準化死亡比(予測死亡率に対して、実際にどれだけ死亡したのかの比率)を却下的に比較することなどが可能で、現在、53施設で導入されています。

APACHE IIの概要
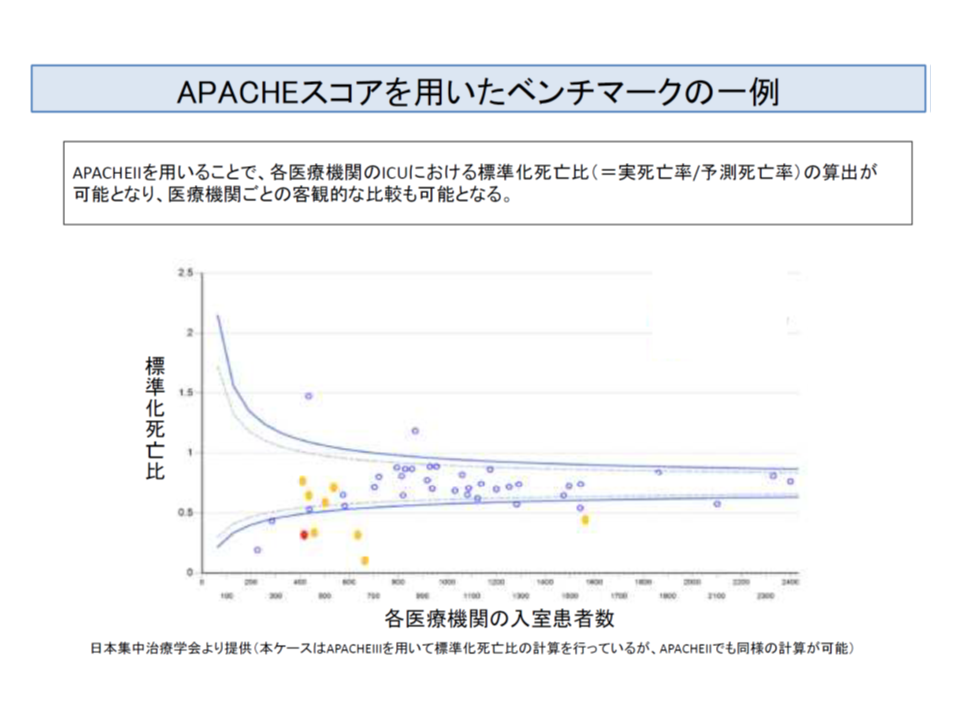
APACHE IIを活用して、各病院の標準化死亡比をベンチマークできる。予測死亡率に比べて、実際の死亡率が高い病院などを見出すことが可能だ
この点、「APACH II導入は良いが、測定は必ず医師が行うこととすべき」(武井純子委員:社会医療法人財団慈泉会相澤東病院看護部長)、「患者の状態をより精緻に評価することは重要だが、APACHE IIは測定の負担が大きい」(牧野委員)、「APACHE IIだけでなく、他の指標も勘案してはどうか」(菅原琢磨委員:法政大学経済学部教授)など、さまざまな意見が出されており、中央社会保険医療協議会でどのように判断されるのか注目が集まります。
DPC制度下では短手3は適用せず、ただし平均在院日数などに配慮
現在、入院医療の支払い方式は、▼出来高方式▼DPCのA方式など(入院期間に応じた包括支払い方式)▼DPCのD方式(入院初日に大部分の費用を包括して支払う方式)▼短手3(ほぼ完全な1入院当たりの包括支払い方式)―の4つに大別することが可能です。
まさに日本版のDRG/PPS(1入院当たり包括支払い方式)と言える短期滞在手術等基本料3(短手3)ですが、DPC制度との棲み分けをする必要があると厚生労働省は考えているようです。具体的には、次の2つの検討が行われる見込みです。
▼短手3は出来高算定のみに適用することとし、DPCにおいては短手3の対象疾病であってもDPCの支払い方式を適用する(ただし、平均在院日数などに大きな影響が出ないように配慮する)
▼短手3では入院料の種別に関わらず一律の点数が設定されているが、さらなる分析を行う
前者では、短手3の対象技術(水晶体再建術など)についてもDPC点数を設定し、DPC制度の中での包括支払いを行ってはどうかという提案です。なお、現在、短手3の対象技術は平均在院日数・重症患者割合の計算から除外されますが、これがDPC制度に組み込まれ、計算対象に加わるとなれば、「平均在院日数は短縮する」「重症患者和割合は低くなる」ため、医療現場に大きな影響が及ぶ可能性もあります(例えば、重症患者割合が低くなり7対1の基準25%以上をクリアできない病院も出てくる)。このため厚労省は「一定の配慮が必要ではないか」との見解も示しています(関連記事はこちら)。
【関連記事】
16年度追加の看護必要度C項目など、妥当だが一部見直しの可能性も―入院医療分科会(2)
重症患者割合、一定の条件を置いてEFファイルでの判定が可能では―入院医療分科会(1)
入院時食事療養費の細分化や委託費高騰などで、給食部門の収支は極めて厳しい—入院医療分科会(2)
短期滞在手術等基本料3、2018年度改定で4つのオペ・検査を追加へ—入院医療分科会(1)
ICU、施設数・ベッド数の減少とともに病床利用率も低下傾向—入院医療分科会(2)
救急医療管理加算、総合入院体制加算などの見直し論議スタート—入院医療分科会(1)
DPCデータ用いた重症患者割合の測定、看護業務効率化につながる可能性—中医協・基本小委
地域包括ケア病棟、自宅等からの入棟患者の評価を充実へ—入院医療分科会(2)
看護必要度、急性期の評価指標としての妥当性を検証せよ—入院医療分科会(1)
療養病棟、リハビリ提供頻度などに着目した評価を検討―入院医療分科会(3)
看護必要度該当患者割合、診療報酬の算定状況から導けないか検証―入院医療分科会(2)
DPCデータの提出義務、回復期リハ病棟や療養病棟へも拡大か―入院医療分科会(1)
入院前からの退院支援、診療報酬と介護報酬の両面からアプローチを—入院医療分科会(3)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
病棟群単位の届け出を行わない理由や、看取りガイドラインの活用状況など調査—中医協総会(2)
5月から夏にかけ一般病棟や退院支援を、秋から短期滞在手術やアウトカム評価などを議論—入院医療分科会





