重症患者割合、一定の条件を置いてEFファイルでの判定が可能では―入院医療分科会(1)
2017.11.2.(木)
現在の「一般病棟用の重症度、医療・看護必要度」(以下、看護必要度)の評価結果と、「診療報酬請求区分」を用いた評価結果には、項目によってバラつきがあるものの、一定程度の重複がある。ただし、診療報酬請求区分に基づいて計算した重症患者割合は、看護必要度の評価票に基づく重症患者割合よりも若干(平均で4.0ポイント)低くなる―。
11月2日に開催された、診療報酬調査専門組織の「入院医療等の調査・評価分科会」(以下、入院医療分科会)で、こういった状況が厚生労働省から報告されました。

11月2日に開催された、「平成29年度 第11回 診療報酬調査専門組織 入院医療等の調査・評価分科会」
C項目では看護必要度と診療報酬請求区分に相当の関連あり
例えば、7対1入院基本料では、看護必要度の基準を満たす患者の割合(重症患者割合)が25%以上といった施設基準が設けられ、多くの病棟(7対1や10対1、地域包括ケアなど)では、全入棟患者の状態を、毎日、病棟の担当看護師がチェック(測定)し、その結果の確認を病棟責任者が行うなどしています。さらに2016年度の前回診療報酬改定では、手術後の患者を評価するC項目が追加され、病棟看護師だけでなく、手術室職員(医師、看護師)、医事課職員などもチェック(測定)に深く関わっています。
こうした業務について、医療現場からは「負担軽減を検討してほしい」との強い要望がかねてから出されており、入院医療分科会では「重症患者割合(7対1では現在25%以上という基準値を設定)に関して、看護必要度評価票に基づく計算方法と、診療報酬請求項目に基づく計算方法との相関などを検証する」方針が固まりました(関連記事はこちらとこちらとこちら)。ただし、両者は完全にリンクしないため(例えば手術は実施日にのみレセプトに項目が発生するが、看護必要度では一定期間のチェックが可能)、一定のロジック(マスタ)をもって突合が行われました。
この検証の結果、次のように両者には、項目によるバラつきこそあるものの、一定程度の重複があることが明らかになりました。とくにC項目の多くは、項目間の関連を意味する【ファイ係数】の値が0.7程度と高くなっており、看護必要度の項目と診療報酬請求区分との間に相当の関連性があることが分かります(絶対値が0.2以下では「ほとんど関連なし」、0.2-0.4では「弱い関連あり」、0.4-0.7では「中程度の関連あり」、0.70以上では「強い関連あり」と判断される)。
一方で、後述するようにA項目の「点滴ライン同時3本以上の管理」など、診療報酬請求区分からは判断が難しいものについては、関連度合いが低いことも分かりました。
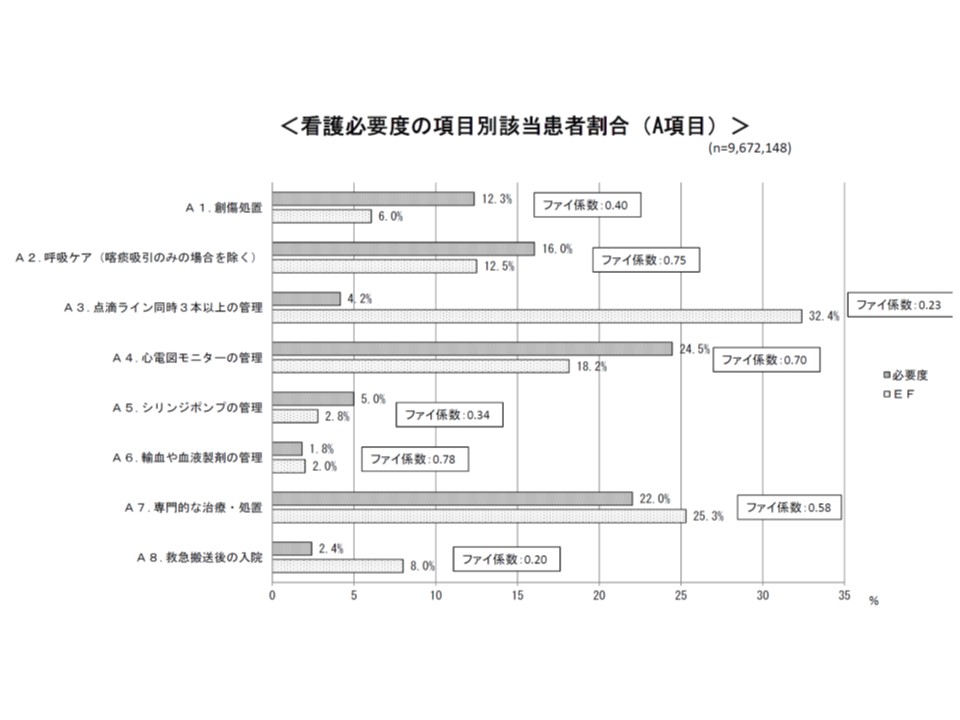
看護必要度A項目と、それに近いと考えられる診療報酬項目との関連性を見ると、輸血や血液製剤の管理(ファイ係数0.78)や呼吸ケア(ファイ係数0.75)では関連性が強いが、救急搬送後の入院(ファイ係数0.2)や点滴ライン同時3本以上の管理(ファイ係数0.23)などでは関連が弱いことが分かった

看護必要度A項目のうち専門的な治療・処置の詳細について診療報酬項目との関連度合いを見ると、放射線治療(ファイ係数0.86)や抗悪性腫瘍剤の使用(ファイ係数0.79)では関連が強いが、抗不整脈剤の使用(ファイ係数0.35)や免疫抑制剤の管理(ファイ係数0.38)では関連が弱いことが分かる
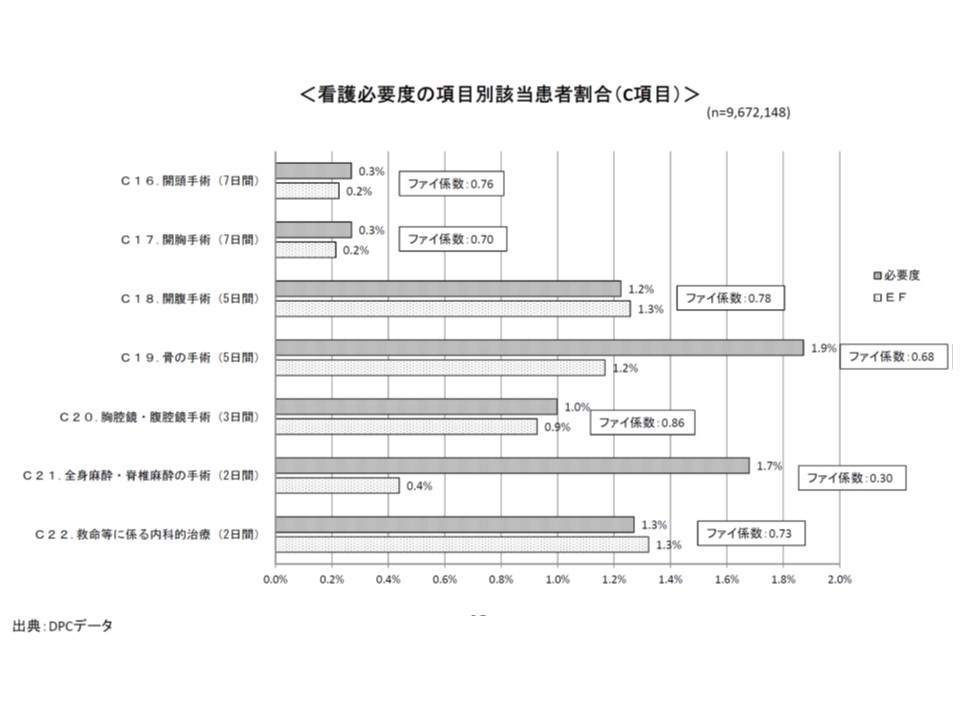
看護必要度C項目と手術点数との関連度合いを見ると、胸腔鏡・腹腔鏡手術(ファイ係数0.86)や開腹手術(ファイ係数0.78)などで関連が強いが、全身麻酔・脊椎麻酔の手術(ファイ係数0.30)では関連が弱いことが分かる
また「看護必要度を用いた重症患者割合」と「診療報酬請求区分を用いた重症患者割合」の関係をみると、美しい相関関係とまでは言えないものの、もともと7対1病棟は「25%を超える」当たりに分布が集中していることを踏まえれば、一定の関連があるように見えます。
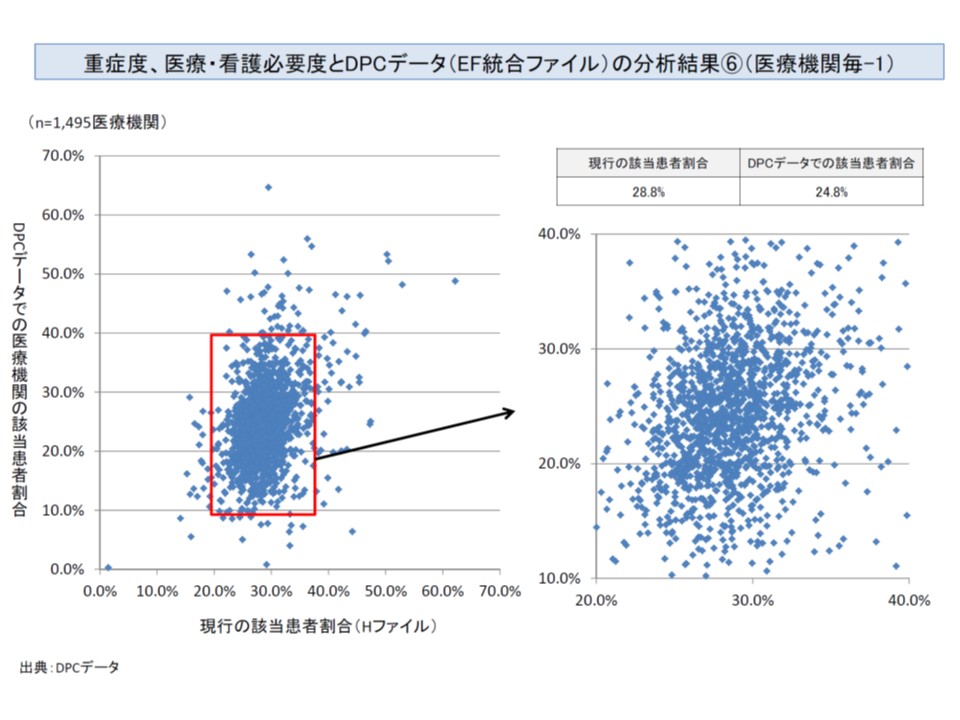
看護必要度評価票に基づく重症患者割合を横軸にとり、診療報酬請求区分に基づく重症患者割合を縦軸にとると、このような分布になる。もともと7対1病棟では横軸25%を超えた当たりに集中するので、それを差し引けば一定の関連があるように見える
ただし、前者(看護必要度の重症割合)に比べて、後者(診療報酬の重症割合)では若干数値が低めに計算されるようです。厚労省の検証結果では「平均で4.0%、後者が低くなる」(前者が28.8%、後者が24.8%)こと、「大部分がプラス2%からマイナス10%程度に分布している」ことなどが分かりました。もっとも、両者の乖離が40%近くなるケースもあり、例えば「現在(25%以上)から4%差し引いた重症患者割合の基準値(21%以上)を設定し、看護必要度の評価票による計算方法から、診療報酬請求区分による計算方法に置き換える」という単純な組み換えは困難なことも分かります。
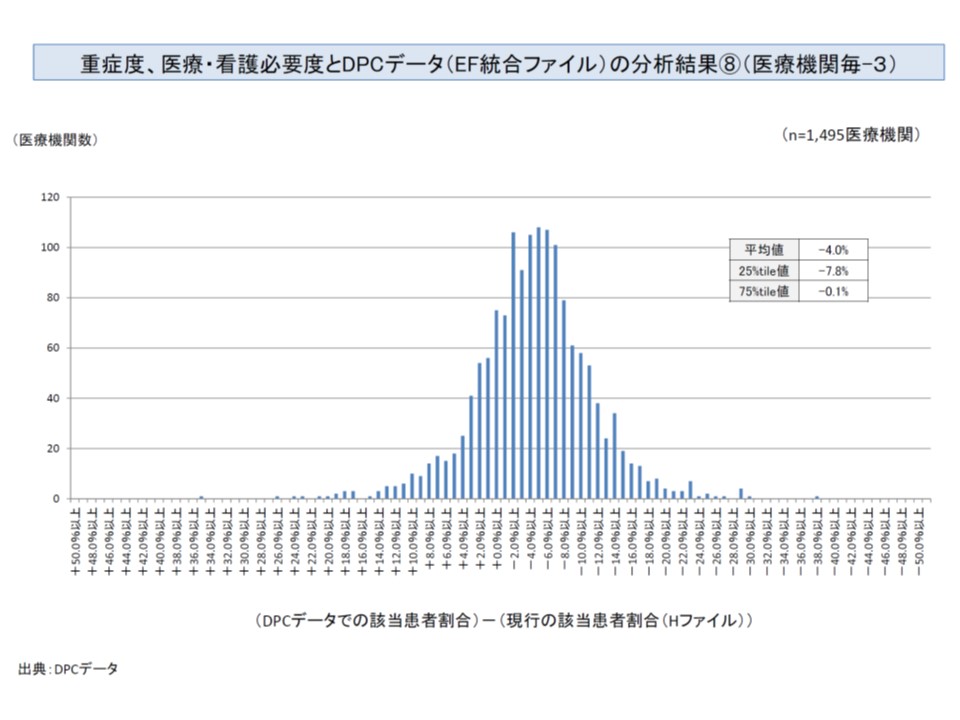
診療報酬請求区分に基づく重症患者割合は、看護必要度に基づく重症患者割合よりも若干低くなり(マイナス2-8%程度に分布の頂点がある)、一部に40%を超えて乖離するケースもある
こうした結果を踏まえて厚労省は、「一定の条件を設定した上で、(診療報酬請求区分を重症患者割合の計算に)活用できる可能性が示唆された」と判断しています。
ここで一定の条件とは、▼項目によっては、看護必要度評価票と診療報酬請求区分とで重複が小さい(関連が小さい)ものもある▼病院によっては、看護必要度に基づく重症患者割合と診療報酬請求区分に基づく重症患者割合とが大きく乖離するところもある(40%近く増減するところもある)―ことを踏まえなければならないという点に基づくものです。
厚労省は「乖離の要因として考えられる項目の定義などの更なる検討が必要」と指摘。例えば、▼「創傷処置」「呼吸ケア」「心電図モニターの管理」「シリンジポンプの管理」に対応する請求項目は、医療機関においてEFファイルに入力していない▼「点滴ライン同時3本以上の管理」「救急搬送後の入院」については、看護必要度の定義と請求における規定とがずれている▼薬剤については、処方日と実際に投与した日とがずれている▼「全身麻酔・脊椎麻酔の手術」については、現場の入力の際、他の手術項目とあわせて入力されている—といった可能性があることを厚労省は指摘しています。
この検証結果について入院医療分科会では、さまざまな意見が出されました。武井純子委員(社会医療法人財団慈泉会相澤東病院看護部長)は「乖離の理由はさまざまで、時間をかけて詳細に分析する必要がある。看護現場では看護必要度がどのように見直されるのか、負担軽減を歓迎するよりも大きな不安の声がある」と指摘。また筒井孝子委員(兵庫県立大学大学院経営研究科教授)は「患者のプロフィールなども含めた分析が必要」と提案し、2018年度の次期診療報酬改定での「診療報酬請求区分を用いた重症患者割合」への見直しには慎重な姿勢を見せています。
一方、牧野憲一委員(旭川赤十字病院院長)も、「乖離の理由を詳細分析する必要がある」と武井委員と同じ見解を述べた上で、「同じ医療行為が必要な患者は、同じように評価される仕組みが必要である。現在の看護必要度では評価者によってバラつきが出てしまう。客観的な評価基準が必要だ」と指摘し、積極的に「診療報酬請求区分での重症患者割合計算」への移行を検討すべきと強調しました。
この点、厚労省保険局医療課の迫井正深課長は「入院医療分科会で結論を出すのではなく、どのような活用法が考えられ、またその場合にはどのような工夫が必要なのか、など中央社会保険医療協議会における議論の素材を検討してほしい」と要望。さらにメディ・ウォッチに対し、「両者の結果を一致させることが目的ではない。看護必要度の評価票と診療報酬請求区分はもとから異なるもので、『重症患者』という曖昧な状態を、【看護必要度評価票という側面】で見た場合と、【診療報酬請求区分という側面】で見た場合とで、どのような重複があり、どのような差異があるのかを明らかにすることが今回の検証の目的である」とのコメントを寄せています。
入院医療分科会で技術的な検討(活用・工夫の方法)をした後、中医協総会で、例えば「看護必要度評価票から診療報酬請求区分に移行した場合、現場負担はどの程度、軽減するのか」などの視点も踏まえた検討を行っていくことになるでしょう。
【関連記事】
入院時食事療養費の細分化や委託費高騰などで、給食部門の収支は極めて厳しい—入院医療分科会(2)
短期滞在手術等基本料3、2018年度改定で4つのオペ・検査を追加へ—入院医療分科会(1)
ICU、施設数・ベッド数の減少とともに病床利用率も低下傾向—入院医療分科会(2)
救急医療管理加算、総合入院体制加算などの見直し論議スタート—入院医療分科会(1)
DPCデータ用いた重症患者割合の測定、看護業務効率化につながる可能性—中医協・基本小委
地域包括ケア病棟、自宅等からの入棟患者の評価を充実へ—入院医療分科会(2)
看護必要度、急性期の評価指標としての妥当性を検証せよ—入院医療分科会(1)
療養病棟、リハビリ提供頻度などに着目した評価を検討―入院医療分科会(3)
看護必要度該当患者割合、診療報酬の算定状況から導けないか検証―入院医療分科会(2)
DPCデータの提出義務、回復期リハ病棟や療養病棟へも拡大か―入院医療分科会(1)
入院前からの退院支援、診療報酬と介護報酬の両面からアプローチを—入院医療分科会(3)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
病棟群単位の届け出を行わない理由や、看取りガイドラインの活用状況など調査—中医協総会(2)
5月から夏にかけ一般病棟や退院支援を、秋から短期滞在手術やアウトカム評価などを議論—入院医療分科会





