地域包括ケア病棟の質向上を目指し、「急性期大病院の地域包括ケア病棟」の実態把握が必要―地ケア病棟協・仲井会長
2018.10.5.(金)
「急性期の大病院内に設置された地域包括ケア病棟」の中にも、「自院の急性期後患者の受け入れ」だけでなく、「在宅や介護施設からの患者受け入れ」に力を入れているところがあるかもしれない。地域包括ケア病棟でもっとも重要な「在宅復帰支援・在宅医療提供」をより充実・向上させるため、実態を把握し、細分化などを検討する必要がある―。
地域包括ケア病棟協会の仲井培雄会長は10月4日に定例記者会見に臨み、こういった要望を厚生労働省に宛てて行ったことを明らかにしました(関連記事はこちら)。

10月4日に定例記者会見に臨んだ、地域包括ケア病棟協会の仲井培雄会長
200床以上の急性期ケアミクス型の地域包括ケア病棟では、質の低下が懸念される
2018年度の診療報酬改定では、入院料の再編・統合が行われ、地域包括ケア病棟入院料・入院医療管理料(以下、地域包括ケア病棟入院料)についても、例えば次のような見直しが行われました(関連記事はこちら)。
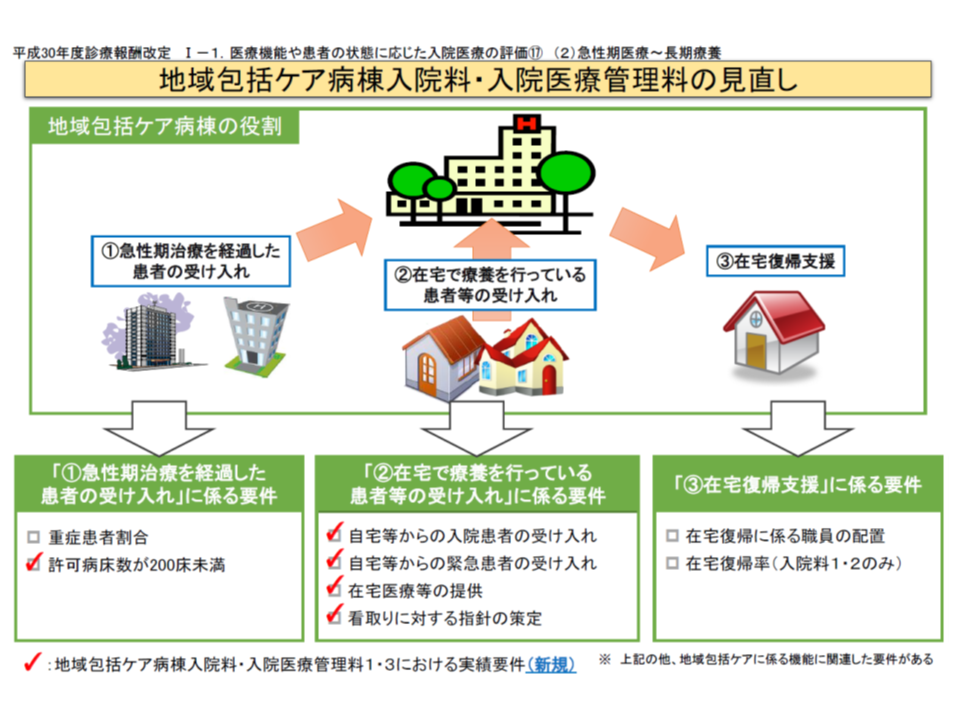
(1)200床未満の病院に設置され、診療実績が高い(自宅等からの入棟患者割合:10%以上、自宅等からの緊急患者受け入れ件数:3か月で3人以上、在宅医療の提供など)病棟については、高額の基本報酬を設定する(入院料1・3)
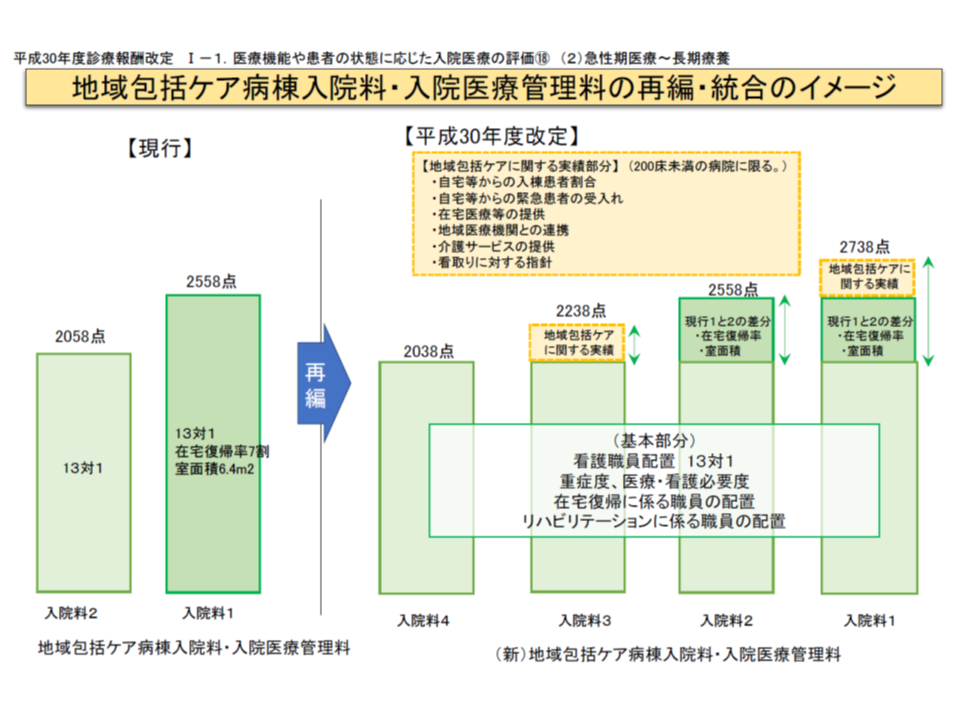
(2)救急・在宅等支援病床初期加算(1日につき150点)を、急性期病棟からの患者受け入れを評価する【急性期患者支援病床初期加算】(1日につき150点)と、在宅や老健施設、介護医療院などからの患者受け入れ、治療方針に関する患者・家族等の意思決定を支援することを評価する【在宅患者支援病床初期加算】(1日につき300点)とに区分する

(3)在宅復帰先から「老人保健施設」を除外する

2018年度の診療報酬改定で、地域包括ケア病棟の在宅復帰先から老健施設(強化型・加算型であっても)は除外された(上段)
仲井会長は、とくに200床未満の病院に設置された地域包括ケア病棟等では、「在宅復帰先が狭まった」(3)ことや、「在宅患者の受け入れを強化して高い加算を取得する」(2)ことが、post acute患者のより積極的な受け入れと、在宅復帰促進・在宅医療提供につながり、結果として「診療実績の充実」(1)に結びついている状況を説明。これらはすべて関連して、地域包括ケア病棟において最も重要な「在宅復帰支援・在宅医療提供機能」が充実してきていると分析しています。
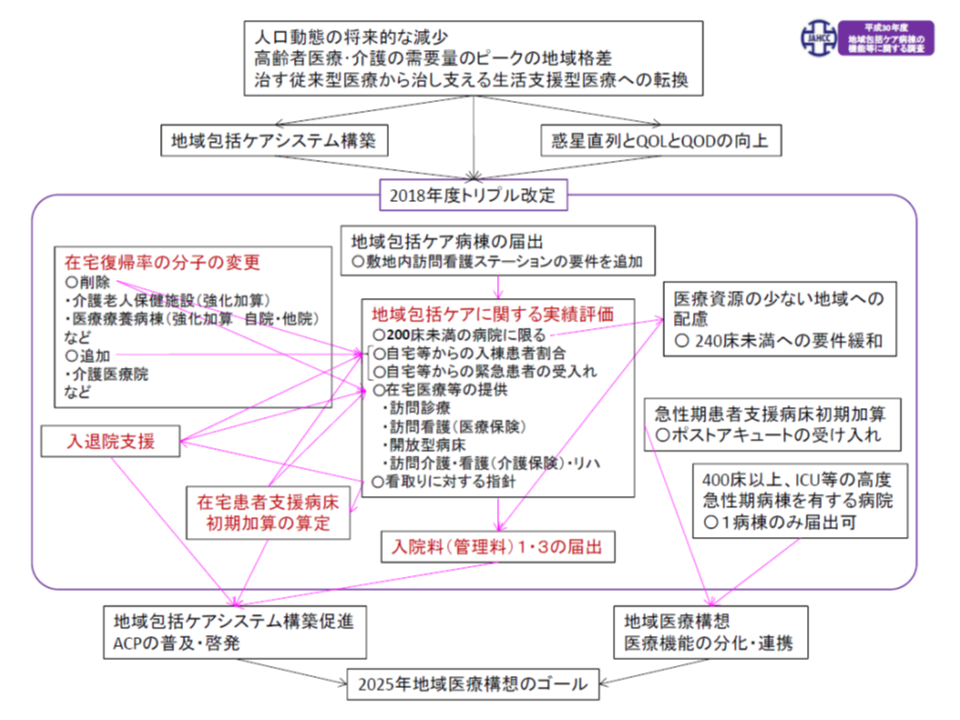
在宅復帰率の計算方法見直し(老健施設を在宅復帰先から除外)、在宅患者支援病床初期加算の見直しなどが、診療実績要件(地域包括ケア病棟入院料1・3の要件)と交絡している
ところで、地域包括ケア病棟協会では、かねてから地域包括ケア病棟を次の3つに分類(独自分類)し、それぞれの動向を調査するとともに、進むべき方向等を模索しています(関連記事はこちら)。
▼急性期一般入院料(従前の10対1・7対1)病棟と併設し、病院全体で急性期機能を最重視している【急性期ケアミクス型】
▼施設全体として、他病院からの「高度急性期・急性期の治療を終えた患者」が概ね半分以上を占める【post acute連携型】
▼急性期ケアミクス型・post acute型のどちらでもない【地域密着型】
このうち【地域密着型】との【post acute連携型】は、ほとんどが200床未満の病院に設置されており(地域密着型の9割、post acute型の8割5分弱)、上記の2018年度改定の効果が如実に現れています。地域包括ケア病棟協会の調査(500病院が回答)では、【地域密着型】の76.9%、【post acute連携型】の75.4%が、上記(1)の入院料1・3取得または取得予定となっています。在宅復帰に力を入れ、かつ在宅医療等に力を入れることで診療実績を高め、高い基本報酬を算定するものです。今後も、在宅復帰支援・在宅医療提供に力を注いでいくことが期待されます。
一方、【急性期ケアミクス型】では、200床以上の病院も多く(4割強)、また「自院の高度急性期・急性期病棟での治療を終えた患者」が大半を占めているため、上記(1)の入院料1・3を取得または取得予定の病院は46.8%と半数に届きません。さらに(2)の【在宅患者支援病床初期加算】も取得していない場合には、「在宅復帰支援・在宅医療提供などの実態が見えず、post acute機能に関する検証が行われない。結果として機能・質の低下が懸念される」と仲井会長は不安視します。
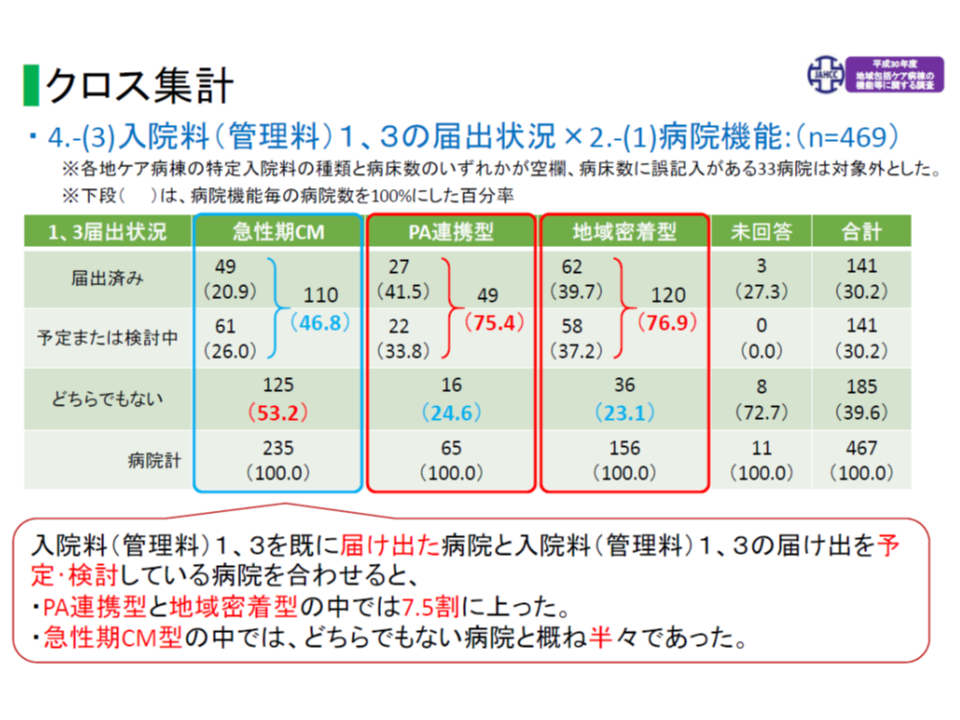
地域包括ケア病棟でも、地域密着型・post acute連携型では診療実績要件などを高め「入院料1・3の取得を目指している」ところが75%超だが、急性期ケアミクス型では半数弱にとどまる
この点、そもそも【急性期ケアミクス型】には、「地域の急性期基幹病院で、旧7対1(現在の急性期一般入院料1)を維持するために重症度、医療・看護必要度の低くなった患者を、回復期機能等の他院に転院させたいが、医療資源が少ない(近隣に病院がない)ため、それが叶わない。そこで、自院の急性期病棟の一部を地域包括ケア病棟に転換した」という病院が多く、新設された入院料1・3との親和性は低いようにも思えます(大規模で、自院の急性期病棟からの転棟患者がほとんど)。
しかし、仲井会長は、「200床以上の病院では入院料1・3を取得できず、これは『在宅復帰支援』機能などの地域包括ケア病棟の質を評価・検証していないに等しく、機能・質が低下してしまいかねない」「200床以上の病院でも、在宅復帰機能を強化し『ときどき入院、ほぼ在宅』を支える病院もあるのではないか」と推測。今後、200床以上の急性期ケアミクス型病院の実態を詳しく調べた上で、▼診療実績▼質の評価―を検討してはどうか、と厚労省に提言を行っています。
200床以上病院の地域包括ケア病棟でも、在宅や介護施設で急変した患者を積極的に受け入れ、上記(2)の【在宅患者支援病床初期加算】(1日につき300点)を算定することは可能です。しかし、この加算の取得よりも「自院の急性期一般入院料1(旧7対1)の維持のほうが、より重要である」と考え、事実上、自院の急性期後患者の受け入れのみに特化する病棟では、地域包括ケア病棟に求められる機能の1つ(sub acute機能:地域の急変患者の受け入れ機能)を満たしていないことになります。これでは、2014年度の診療報酬改定で地域包括ケア病棟が創設された際の、▼post acute機能(急性期後患者の受け入れ)▼sub acute機能(地域の急変患者の受け入れ)▼在宅復帰支援機能―の「すべてを提供することが求められる」との厚労省保険局医療課の創設趣旨に反することになってしまいます。
今後の実態調査により、例えば「200床以上の急性期ケアミクス型の中にも、sub acute機能に力を入れている病棟がある」ことなどが明らかになった暁には、上記(1)(2)とは異なる、別途の評価の道が整備される可能性も出てくることでしょう。今後の、地域包括ケア病棟協会の調査に注目が集まります。
【関連記事】
地域包括ケア病棟、「敷地内、訪問看護ステーション設置」要件に再考の余地―地域包括ケア病棟協・仲井会長
自院で介護保険訪問看護を実施していれば、地域包括1・3の選択基準満たす―疑義解釈3【2018年度診療報酬改定】
看護必要度IIの詳細、入院時支援加算における専従・専任看護師の規定など解説―疑義解釈1【2018年度診療報酬改定】(1)
外来から入院、退院後の在宅医療までをマネジメントするPFM、さまざまなメリットが!
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
地域包括ケア病棟、自宅等患者を多く受け入れる中小病院の評価を手厚く―中医協総会 第386回(2)
2018年度改定、入院料の再編・統合、かかりつけ機能の評価拡充などが柱に―中医協総会 第382回(3)
7対1・10対1を再編し7つの急性期入院料を新設、重症患者割合が争点―中医協総会 第382回(1)
【2018年度診療報酬改定総点検1】入院料を再編・統合、診療実績による段階的評価を導入
7対1から療養までの入院料を再編・統合、2018年度は歴史的大改定―中医協総会 第376回(1)
地域包括ケア病棟の評価を2分、救命救急1・3でも看護必要度を測定—中医協総会(2)
7対1・10対1基本料を再編・統合し、新たな入院基本料を創設へ―中医協総会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
病院に併設する訪問看護ステーション、手厚く評価をすべきか—中医協総会(1)
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
地域包括ケア病棟、自宅等からの入棟患者の評価を充実へ—入院医療分科会(2)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)





