7対1・10対1を再編し7つの急性期入院料を新設、重症患者割合が争点―中医協総会 第382回(1)
2018.1.10.(水)
7対1入院基本料と10対1入院基本料について、重症患者割合などに応じた7種類の「急性期一般入院料」(仮称)に再編・統合する。その際、現行の7対1に相当する入院料の重症患者割合について、現行並みとすべきか、より高く設定すべきか—。
1月10日に開催された中央社会保険医療協議会・総会では、こうした点について診療側委員と支払側委員との間で意見の応酬がありました。今後、看護必要度項目の見直しや、中間的評価区分を何段階に設定するかなどを勘案して、詰めの協議が行われます。

1月10日に開催された、「第382回 中央社会保険医療協議会 総会」
目次
現行の「7対1相当」、「10対1相当」、「両者の中間」に7段階の点数設定
2018年度の次期診療報酬改定に向けて、急性期(7対1、10対1)から長期療養(療養病棟)に至るまでの入院基本料・特定入院料を再編・統合する方針が固まっています。入院医療の機能分化を進めるとともに、現在、各入院料で区々である評価指標を揃え、より体系的な入院医療報酬を設定するものです(関連記事はこちらとこちらとこちらとこちら)。
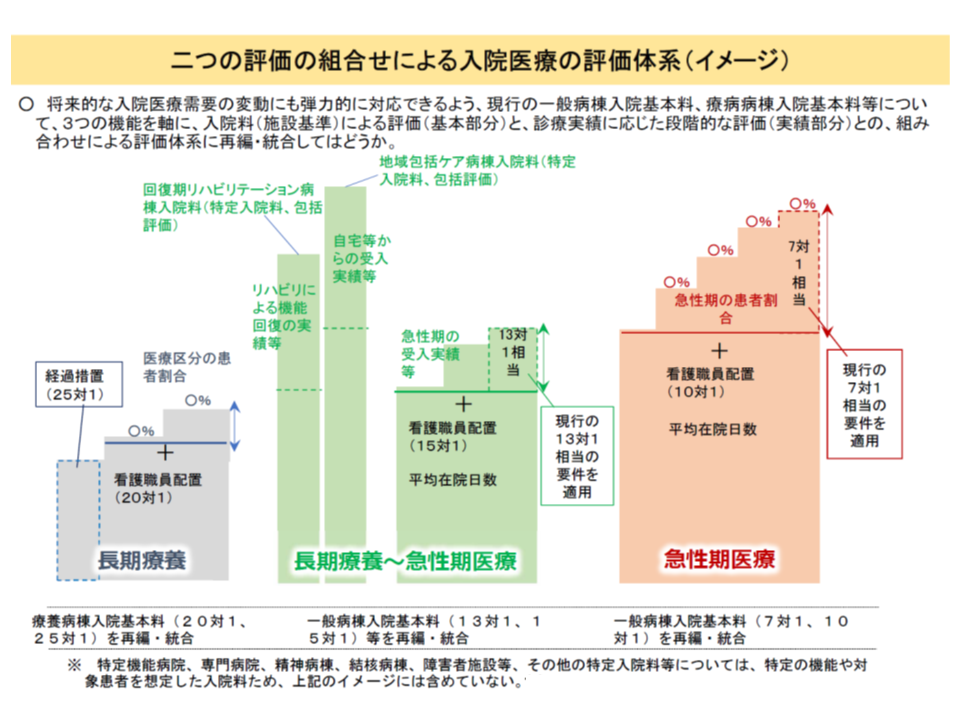
7対1・10対1の再編・統合(橙色部分)にとどまらず、回復期機能(13対1・15対1・地域包括ケア、回復期リハ、緑色部分)、慢性期機能(療養、灰色の部分)についても入院料の再編・統合が行われる見通し
各入院料は、看護配置などに応じた【基本部分】と、診療実績などに応じた【段階的評価部分】との組み合わせとして設定されることになりそうだ
急性期入院医療に焦点を合わせれば、最も病床数が多い7対1について、稼働率や今後の疾病構造を勘案すれば、相当程度「10対1への移行」が求められるものの、7対1と10対1とで点数の開きが大きく、「7対1から10対1への移行」には病院側が二の足を踏んでしまっている状況です。
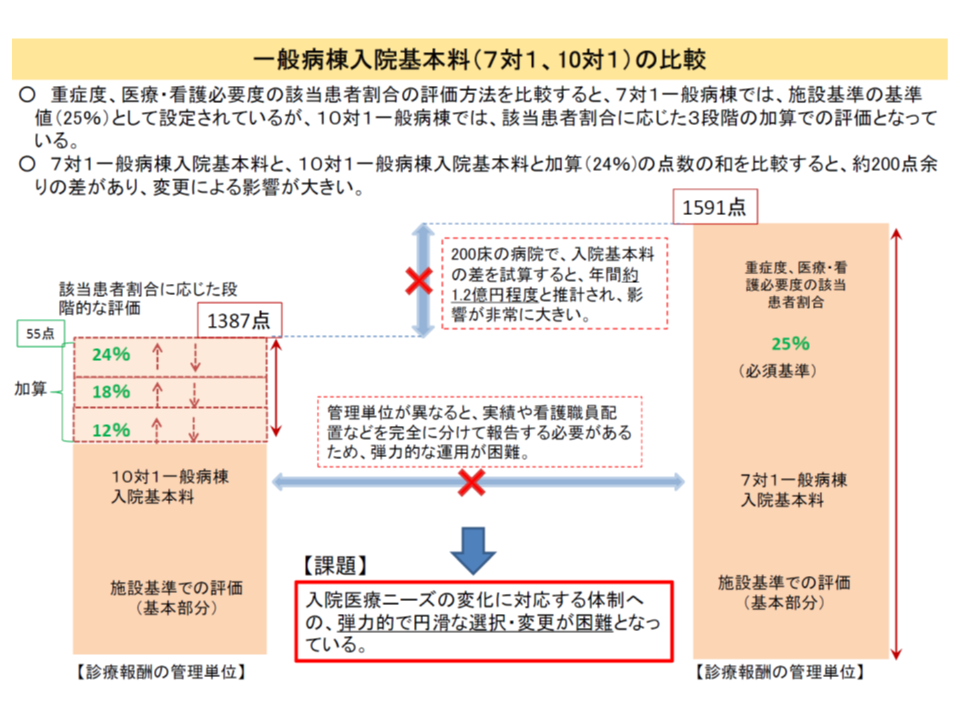
現行の10対1と7対1との間には、1日につき200点という格差があり、また両者の混在(病棟群単位)には「運用上の弾力性に乏しい」などの過大もあるようだ
2016年度の前回改定でもこの点を踏まえ、「病棟群単位の届け出」が導入されましたが、時限的な対応であることなどから、利用は思ったように進んでいません。
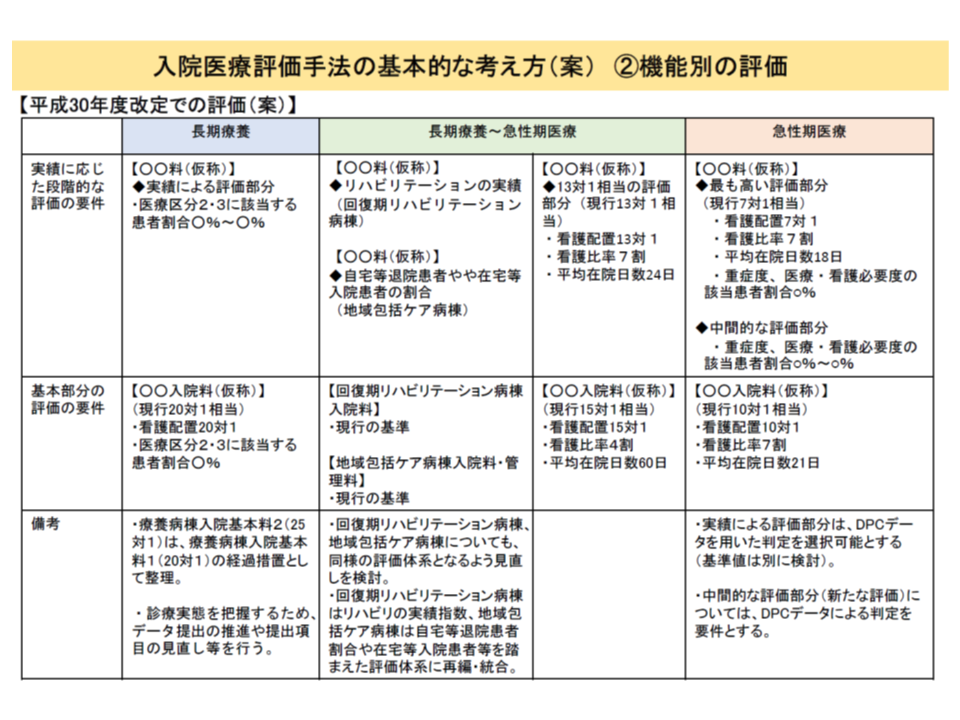
そこで2018年度の次期改定では、7対1と10対1を再編・統合するという大きな見直しに踏み切ることになったものです(さらに、上述のとおり長期療養まで含めた再編・統合に拡大)。1月10日の中医協総会では厚生労働省保険局医療課の迫井正深課長から、10対1看護配置などに基づく【基本部分】と、重症患者割合などに基づく【段階的評価部分】を組み合わせ、7種類の「急性期一般入院料」(仮称)を設定してはどうかとの考えが示されました。もっとも、その性質に応じて次の3つに区分することが可能です。
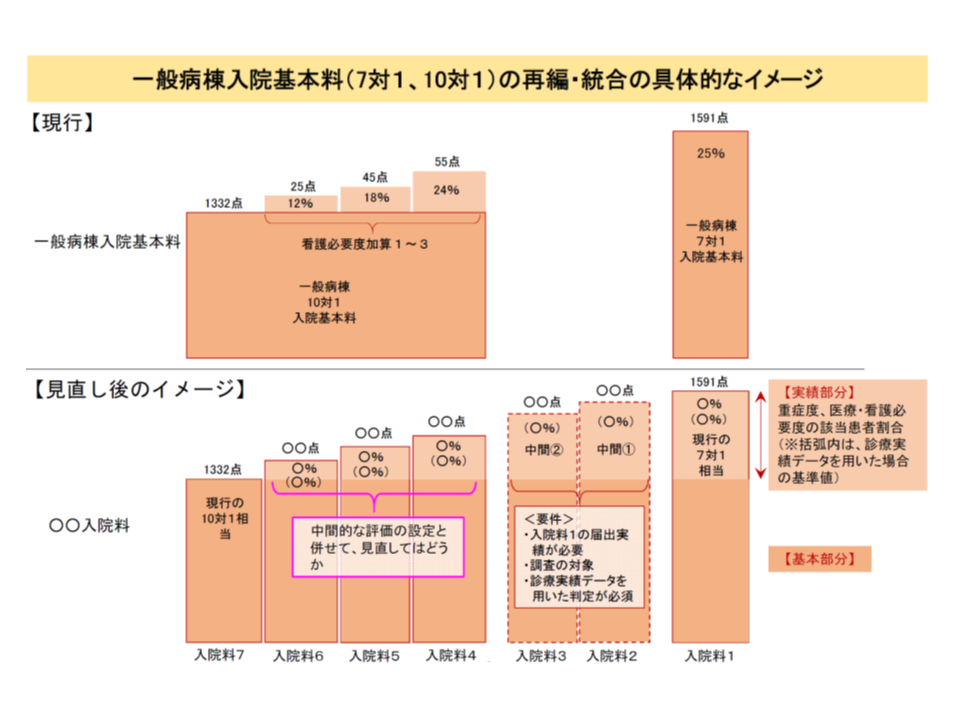
7対1・10対1を再編統合し、7種類の急性期一般入院料(仮称)とする案を厚労省は提示した
(1)現行の7対1相当の点数が設定される【急性期一般入院料1】
(2)7対1と10対1の中間的な点数が設定される【急性期一般入院料2・3】(2段階の点数を設定し、円滑な移行促進を狙う)
(3)現行10対1相当の点数が設定される【急性期一般入院料4・5・6・7】(病棟単位の看護必要度加算を組み替え、(1)(2)と同様に管理単位(病院単位)での重症患者割合を設定する)
このうち(1)の【急性期一般入院料1】では看護配置7対1以上が求められますが、(2)(3)の【急性期一般入院料2-7】では看護配置は10対1以上となる見込みです。重症患者割合に応じて、急性期一般入院料1から7までの「なだらかな点数の階段」が設定されます。現行の7対1は1591点(入院料1)、10対1は1332点(入院料7)ですから、単純計算すれば▼入院料2:1547点▼入院料3:1504点▼入院料4:1461点▼入院料5:1418点▼入院料6:1375点—という階段が設けられる可能性もあります。
ここで最大の争点となるのが、「重症患者割合を何%にするのか」でしょう。1月10日の中医協総会では、診療側から「現状維持」、支払側から「引き上げ」の要望が出ています。
看護必要度、「開腹手術の期間短縮」「危険行動関連」の2項目で見直し
重症患者割合を考える前提として、迫井医療課長は次の2つの見直し提案しています。
▼一般病棟用の重症度、医療・看護必要度(以下、看護必要度)の項目見直し
▼診療情報データ(DPCデータのEF統合ファイル)の活用
まず前者の「看護必要度の項目見直し」については、これまでに次の3項目が浮上していました(関連記事はこちら)。
(a)「A項目1点以上かつB項目3点以上」(現在は重症患者に非該当)のうち、「診療・療養上の指示が通じる」「危険行動」のいずれかに該当すれば、「重症患者に該当」と扱う
(b)A項目の救急搬送後入院(2日間)について、「救急医療管理加算1該当患者」に置き換える
(c)C項目の開腹手術(現在は5日間)について、所定日数4日に短縮する
を求める支払側の双方から意見ることになり、
ただし(b)の救急については、「救急医療管理加算1の定義が曖昧な部分もあり、置き換えは時期尚早」「救急医療管理加算1では、7対1の患者像よりも重篤な患者での算定を想定している」という意見が診療側・支払側の双方から出ており、(b)を除いた(a)と(c)の2項目について見直すことが了承されました。
また後者は、一定の要件(今後詰められる)を満たした医療機関において、「看護必要度の評価票に基づく重症患者割合」と「診療情報データに基づく重症患者割合」とを選択できるようにするものです(ただし、上記(2)の急性期一般入院料2・3では、診療情報データに基づいて重症患者割合を算出することが必須となる)。この方向にも中医協総会で反対意見は出ておらず、2018年度の次期改定で導入されることになるでしょう。
また、これら2つの見直しを行えば、各病院の重症患者割合も多少変化します。
前者の「項目見直し」((a)と(c))によって、全体でみると3-4ポイントほど、重症患者割合がアップし((a)の危険行動関連で4-5ポイントアップ、(c)の開腹手術関連で0-1ポイントダウンする見込み)、重症患者割合の最頻値は、現行(28-29%程度)よりも高い「31-32%程度」となります。
一方、後者の「診療情報データ」を利用し、かつ項目の補正(「点滴ライン同時3本以上」からG004【点滴注射】を除外、「全身麻酔・脊椎麻酔手術」の重複削除など)を行うと、個別病院の分布こそ異なるものの、重症患者割合の最頻値は現行と同程度の「28-29%」となります(関連記事はこちら)。
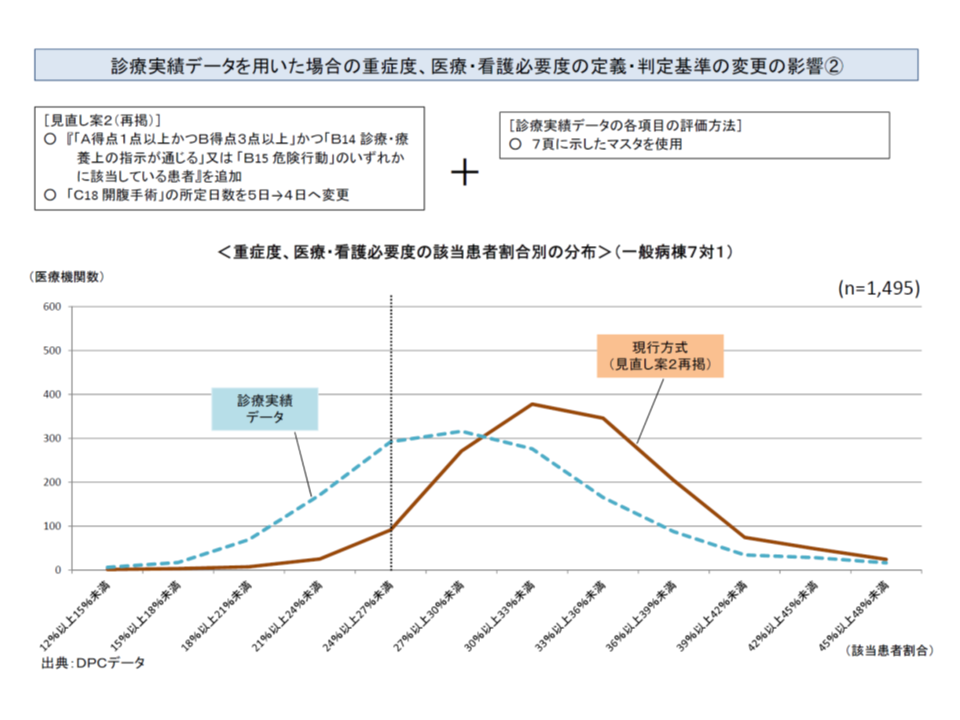
診療実績データを用いた重症患者割合の分布(青の破線グラフ)と、看護必要度項目を2点見直した場合の、看護必要度評価票を用いた重症患者割合の分布(茶の実践グラフ)

診療実績データ(DPCのEF統合ファイル)を用いて重症患者割合を計算するに当たっては、明らかに実態と合っていない部分(全身麻酔・脊椎麻酔の手術での重複など)を補正する必要があると厚労省は考えているようだ
7対1相当の重症患者割合、診療側は現状維持、支払側は引き上げを要望
これらを踏まえて「重症患者割合を何%にするのか」を考えていくことになります。
この点、支払側の幸野庄司委員(健康保険組合連合会理事)は、急性期一般入院料1(7対1相当)の重症患者割合は「34%」に設定せよと要請。そもそもの支払側要請である「より重篤な患者受入を求める」ための、25%から30%への引き上げに、看護必要度項目見直しに伴う3-4%のアップを乗せたものです。
一方、診療側の松本純一委員(日本医師会常任理事)は、「2018年度改定では体系や看護必要度項目の大きな見直しが行われる」「現在の25%でも赤字病院がある」ことを踏まえ、「25%を維持すべき」と反対。また「急性期一般入院料4などの重症患者割合を低く設定せよ」とも要望しています。
今後、2月上旬の答申ギリギリまで、重症患者割合をどう設定するのか調整が行われることになるでしょう。
なお、医療現場には「例えば診療情報データを用いて重症患者割合を計算する場合、対象期間や、1割以内変動規定をどう考えていくのか」という疑問・不安があるようです。
後者の1割以内変動規定とは、「暦月3か月を超えない期間に、重症患者割合が1割以内の一時的な変動」をしても7対1の変更届け出をする必要はないという救済措置です。
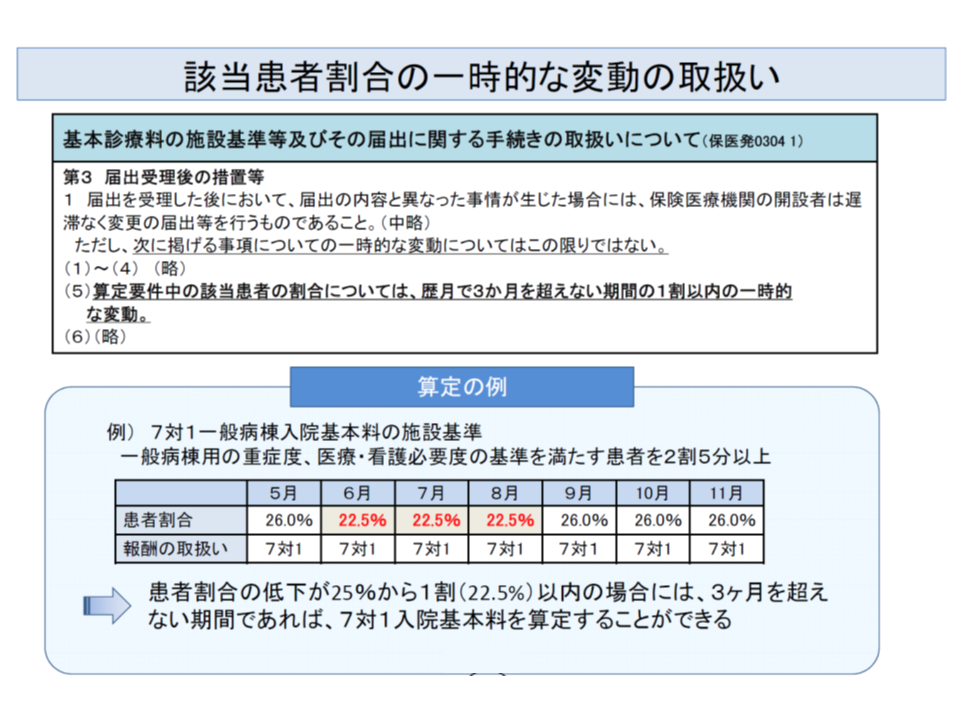
例えば7対1では、重症患者割合の一時的変動(1割以内かつ3か月以内)であれば、変更の届け出は必要なしとの救済措置が設けられている
この点についても、今後、詳細な調整が行われますが、▼看護必要度評価票を用いる場合には、現行の1割以内変動規定を維持する▼診療情報データを用いる場合には、3か月平均の重症患者割合が提示されるので、2回連続で基準値を下回った場合に、入院料の変更届け出を行う—といった方向が見え隠れしています。
【関連記事】
【2018年度診療報酬改定総点検3】複数医療機関による訪問診療をどこまで認めるべきか
【2018年度診療報酬改定総点検2】ICTの利活用を推進、オンライン診察等の要件はどうなる
【2018年度診療報酬改定総点検1】入院料を再編・統合、診療実績による段階的評価を導入
2018年度改定、年明けからの個別協議に向け各側がスタンスを表明―中医協総会
麻酔科医の術前術後管理の重要性を勘案し、麻酔管理料の評価充実へ―中医協総会 第379回
「専従」要件の弾力運用、非常勤リハビリスタッフの「常勤換算」を認める―中医協総会 第378回
かかりつけ薬剤師の推進目指すが、「かかりつけ」を名乗ることへの批判も―中医協総会 第377回(5)
介護施設を訪問して入所者を看取った場合の医療機関の評価を拡充―中医協総会 第377回(4)
腹膜透析や腎移植、デジタル画像での病理診断などを診療報酬で推進―中医協総会 第377回(3)
療養病棟入院料も再編、20対1看護、医療区分2・3割合50%がベースに―中医協総会 第377回(2)
「入院前」からの外来で行う退院支援、診療報酬で評価―中医協総会 第377回(1)
薬剤9.1%、材料7.0%の価格乖離、診療報酬本体プラス改定も―中医協総会 第376回(3)
退院支援加算2でも、地域連携診療計画加算の算定を可能に―中医協総会 第376回(2)
7対1から療養までの入院料を再編・統合、2018年度は歴史的大改定―中医協総会 第376回(1)
抗菌剤の適正使用推進、地域包括診療料などの算定促進を目指す—第375回 中医協総会(2)
退院支援加算1、「ICT活用した面会」などを弾力的に認める—第375回 中医協総会(1)
安定冠動脈疾患へのPCI、FFR測定などで「機能的虚血」確認を算定要件に—中医協総会374回(1)
地域包括ケア病棟の評価を2分、救命救急1・3でも看護必要度を測定—中医協総会(2)
7対1・10対1基本料を再編・統合し、新たな入院基本料を創設へ―中医協総会(1)
内科などの有床診療所、より柔軟に介護サービス提供可能に―中医協総会(2)
療養病棟入院基本料、2018年度改定で「療養1」に一本化—中医協総会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
病院に併設する訪問看護ステーション、手厚く評価をすべきか—中医協総会(1)
診療報酬でも、「同一・隣接建物に住む患者」への訪問で減算などを検討—中医協総会(1)
紹介状なしに外来受診した場合の特別負担、500床未満の病院にも拡大へ—中医協総会(3)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
2016年度改定後に一般病院の損益比率は▲4.2%、過去3番目に悪い—中医協総会(1)
保湿剤のヒルドイド、一部に「極めて大量に処方される」ケースも―中医協総会(3)
生活習慣病管理料、エビデンスに基づく診療支援の促進を目指した見直し―中医協総会(2)
ICT機器用いた遠隔診察、対象疾患や要件を絞って慎重に導入を―中医協総会(1)
臓器移植後の長期入院、患者からの「入院料の15%」実費徴収禁止の対象に―中医協総会
要介護者への維持期リハ、介護保険への完全移行「1年延期」へ―中医協総会(2)
回復期リハ病棟のアウトカム評価、次期改定で厳格化すべきか—中医協総会(1)
統合失調症治療薬クロザピン使用促進に向け、精神療養の包括範囲を見直し—中医協総会(2)
向精神薬の処方制限を2018年度改定で強化、薬剤種類数に加え日数も制限へ—中医協総会(1)
医療安全管理部門への「専従医師」配置を診療報酬で評価すべきか―中医協総会(2)
医療体制の体制強化で守れる命がある、妊婦への外来医療など評価充実へ―中医協総会(1)
抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会





