麻酔科医の術前術後管理の重要性を勘案し、麻酔管理料の評価充実へ―中医協総会 第379回
2017.12.15.(金)
麻酔科医において、術中の管理はもとより、「術前術後の総合的な医学管理」や、「執刀医を含めた他職種、さらには他診療科との連携」も極めて重要であることから、2018年度改定において「常勤の麻酔科医による総合的な医学管理」を重視すべき、手厚い評価を行ってはどうか―。
12月15日に開催された中央社会保険医療協議会・総会で、こういった方向が概ね了承されました。常勤の麻酔科医配置を施設基準に据えている【麻酔管理料】の評価充実などが予想されます。
また、がん患者の主治医が、産業医からの助言を踏まえて治療計画の見直しや再検討を行うことを評価する新点数の創設も行われます。

12月15日に開催された、「第379回 中央社会保険医療協議会 総会」
目次
術中の麻酔管理だけでなく、術前術後の医学管理、執刀医との連携なども重視
医療現場においては「麻酔科医の不足、確保の難しさ」が大きな課題となっています。一般病院の6割、大学病院でも4割の施設で「外部からの麻酔科医」を要請していることが、日本麻酔科学会の調査で明らかになっています。
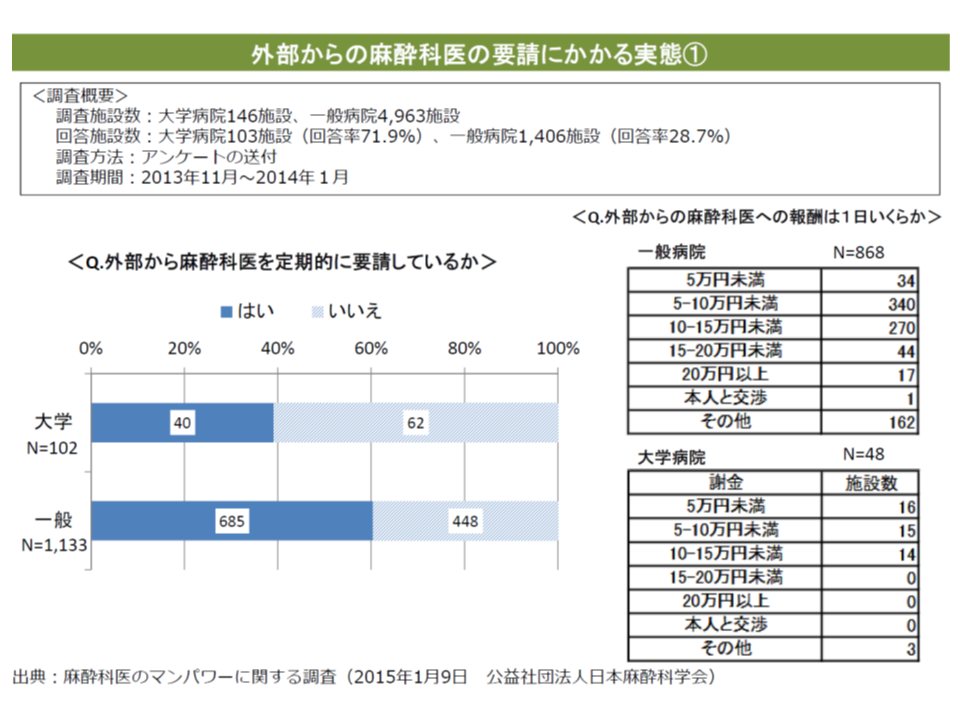
一般病院の6割、大学病院の4割で外部に麻酔医を要請しており、高額な報酬を支払うケースも少なくない
こうした「外部からの麻酔科医」には、▼要請しても常に来てもらえるわけではない▼謝金が高額である—などの問題点が指摘されており、一般病院では「1日当たりに換算して20万円」という高額な謝礼を支払うことで、どうにか麻酔科医を確保しているところもあります。この背景の一つに、「フリーランスの麻酔科医」の存在が指摘されます。特定の病院に所属せず、手術の都度に業務医薬契約を結ぶなどし、麻酔業務のみを行う医師のことです。
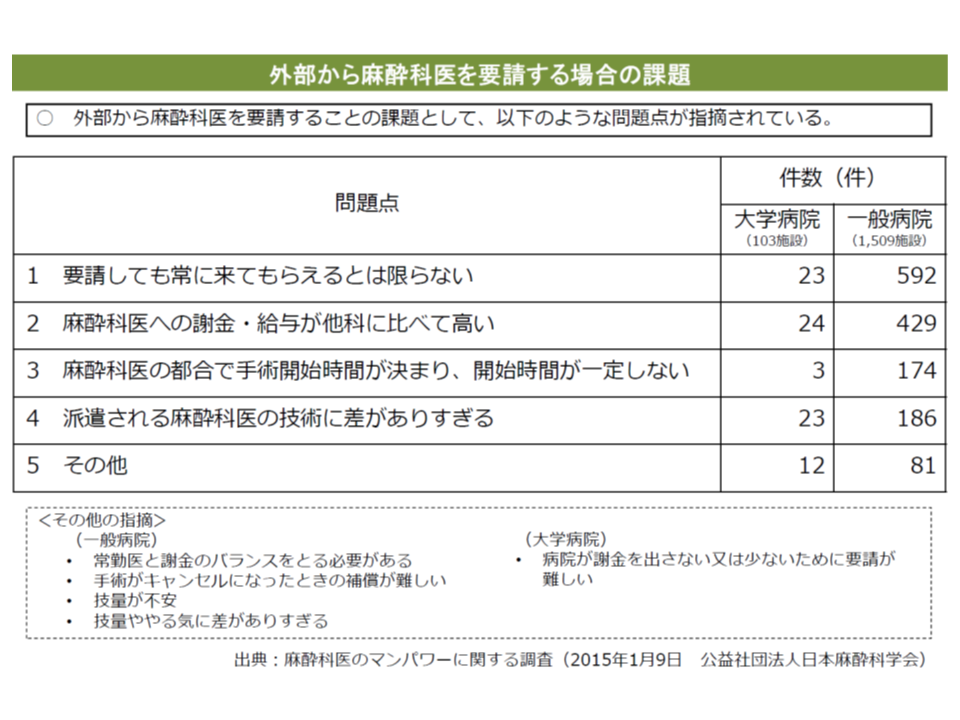
外部からの麻酔医には、さまざまな課題がある
ところで、麻酔科医の業務は「術中の麻酔」以外にも、「術前・術後の総合的な管理」や、「執刀医を含めた他職種・他診療科との連携」などさまざまありますが、外部からの麻酔科医では、こうした業務を円滑に行うことは困難です。診療側の今村聡委員(日本医師会副会長)は、「例えば、患者の身体状況などを勘案して、術前に、『どういった麻酔が最適か』『トラブルが発生した場合にどのように対応するか』など計画することが麻酔科医には求められる」点を強調しています。
厚生労働省保険局医療課の迫井正深課長は、こうした状況を踏まえ、「麻酔科医の診療の質を高めるためには、▼術前・術後の総合的な医学管理▼執刀医を含めた他職種・他診療科との連携—と言う視点に立った診療を推進する必要がある」との考えを明示。こうした総合的な診療は、「常勤の麻酔科医」でこそ十分に行うことが可能であることから、「常勤の麻酔科医による総合的な医学管理をより重視するよう、麻酔科の診療に係る評価の在り方を見直す」考えを提示しました。
具体的な点数設計は年明けの議論を待つ必要がありますが、例えば「常勤の麻酔科医配置」が施設基準に盛り込まれているL009【麻酔管理料(I)】とL010【麻酔管理料(II)】の点数を引き上げることなどが考えられそうです(管理料(I)は「常勤の麻酔科医が麻酔前後の診察を行い、かつ常勤の麻酔科医が全身麻酔などを行う」ことを、管理料(II)は「常勤の麻酔科医の指導の下で、麻酔担当医が麻酔前後の診察を行い、全身麻酔などを行う」ことを評価する)。

麻酔管理料では、常勤麻酔医の総合的な医学管理などを評価している
この見直し方向を診療側・支払側委員ともに支持しました。ただし、診療側の今村委員からは「派遣業者に麻酔医派遣を要請している場合と、医療機関ネットワークを組み、その中で他医療機関に麻酔医派遣を要請する場合とで、状況は異なると考えられ、評価も切り分けてはどうか」との、猪口雄二委員(全日本病院協会会長)からは「中小病院では常勤麻酔医の確保は難しい。適切なルートで麻酔医の派遣を受けることを前提として、非常勤の麻酔科医と執刀医とが連携して、術前・術後の医学管理を行うことも評価してはどうか」との要望が出されています。年明けの点数設計論議の中で、どのように調整されるのか、注目する必要があるでしょう。
がん治療の主治医、産業医の助言踏まえた「治療計画の修正・再検討」を評価
医学・医療の進歩により、がんの5年生存率・10年生存率は高まっています。このため「仕事を辞めずに治療を継続する」ことが重視されています(治療と仕事の両立)。しかし、がんと診断されただけでも「死」を意識したり、治療で仕事を中断せざるを得ないことへの職場の理解不足などもあり、「治療と仕事の両立」はまだ難しいのが実際です。
厚労省は、こうした状況の改善を目的に、昨年(2016年)2月に「事業上における治療と職業生活の両立支援のためのガイドライン」を公表。そこでは、企業に▼両立支援に関する意識啓発(同僚の理解が重要)▼相談窓口の明確化▼休暇や短時間勤務制度—などの環境整備を進めることや、主治医からの「治療と仕事の両立に向けた意見書」(●●の症状が出るので上司は配慮すべきなど)や、職場の産業医の意見などをもとに、事業主が「就業上の配慮」を行うことなどを求めています。

「事業上における治療と職業生活の両立支援のためのガイドライン」の概要(その1)
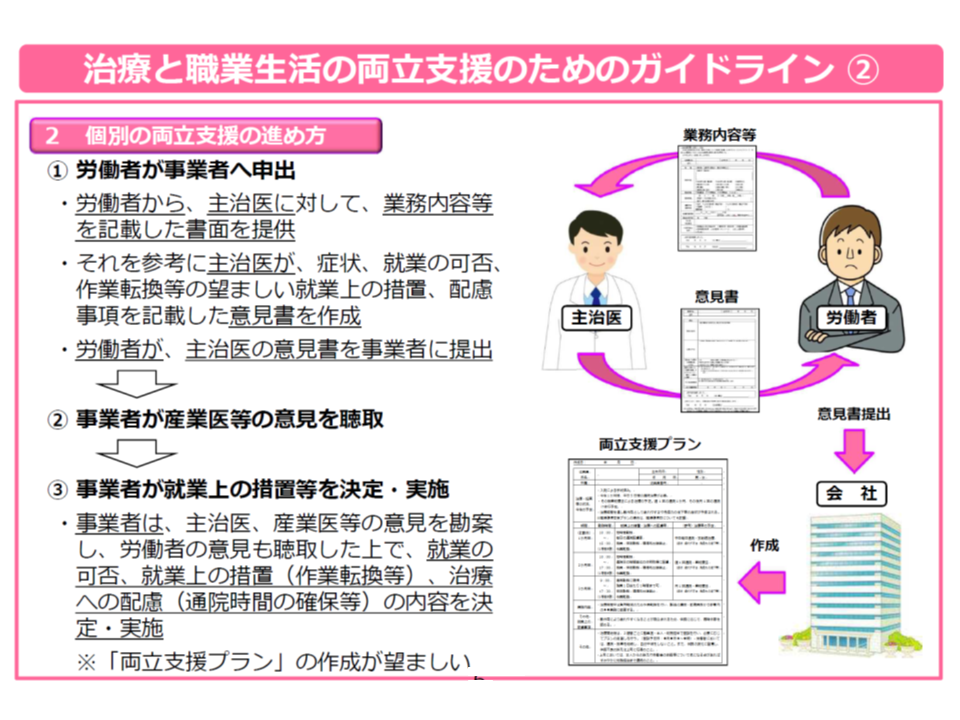
「事業上における治療と職業生活の両立支援のためのガイドライン」の概要(その2)
迫井医療課長は、この「治療と仕事の両立」を医療保険でもサポートする必要があるのではないかと考え、次のような「主治医と産業医との一連の連携」を診療報酬で評価する考えを示しました((1)から(3)のすべてがなされた場合にのみ診療報酬を算定できる)。
(1)主治医が、患者を通じて「文書で診療情報」を産業医に提供する
(2)産業医は、患者を通じて、就労状況を踏まえた「治療継続のための助言」を主治医に提供する
(3)主治医が、産業医からの助言を踏まえて、治療計画の見直しや再検討を行う
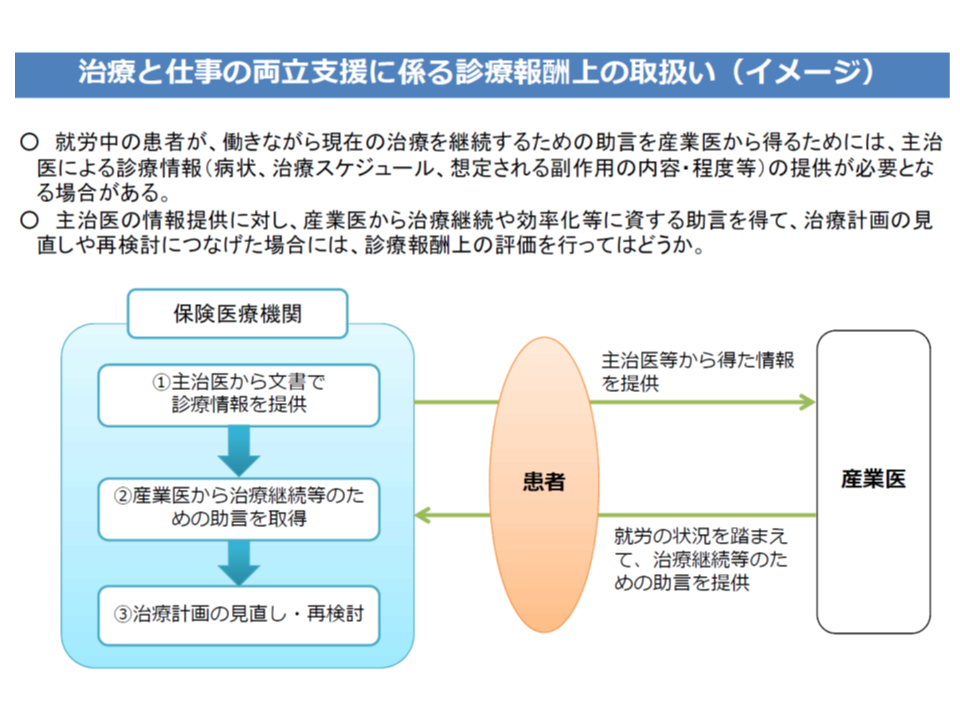
主治医と産業医の「連携」を評価する仕組み
「治療と仕事の両立」は、さまざまな傷病で問題となりますが、医療保険でサポートするべきは、▼治療継続が生命予後に大きく影響する▼治療継続のために就労上の配慮が必要である▼就労継続のために治療上の配慮が必要である▼職業病や作業関連疾患でない―などの要件を満たす疾患に限るべきでしょう(例えば「過労で精神疾患を患った」ような場合には、配慮が必要ですが、労働災害保険でサポートされる)。迫井医療課長は、「2018年度改定では、まず『がん』を対象疾患とする」考えを明確にしています。今後、運用状況を見ながら、対象疾患の拡大について2020年度改定以降に検討されることになります。

主治医・産業医連携が評価される対象疾患について、当面は「がん」に限定
こうした提案を、診療側・支払側委員は強く支持。2018年度改定で新たな診療報酬項目が創設されることになりますが、吉森俊和委員(全国健康保険協会理事)は、早くも具体的な点数設計を見据え「厚労省ガイドラインの遵守を要件に据えてはどうか」と提案しています。
ところで、(1)から(3)の連携では「主治医」と「産業医」のみが対象となっていますが、小規模な企業などでは産業医配置がないところも少なくありません。将来的に「小規模事業場への産業医配置の拡大」が重要となってきます。
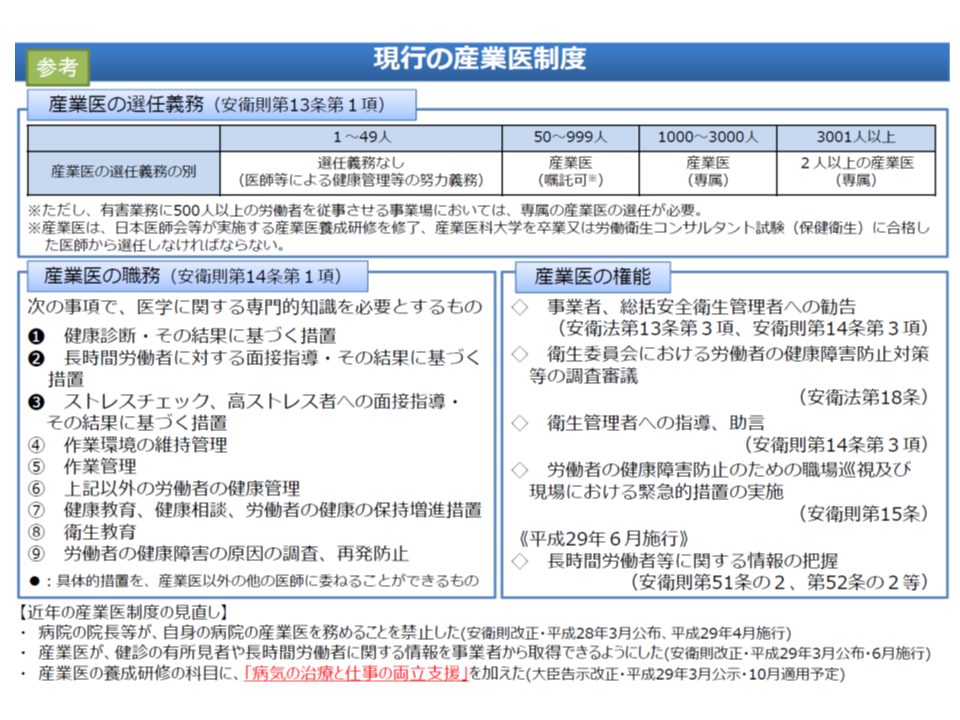
50人未満の規模の事業場には産業医配置が義務付けられていない
また、主治医とは「当該がん患者の治療責任者」を意味すると、厚労省保険局医療課の担当者は説明しています。治療医療機関の設備や患者の希望などを踏まえ、「手術と放射線治療は高度な設備を有するA病院で受け、外来化学療法は通いやすい近隣のB病院で受ける」というケースもあります。しかし、A病院の治療とB病院の治療がまったく別個に行われるものではなく、通常、治療責任者は1人となり、この医師が産業医と連携した場合に診療報酬で評価されることになります。
なお、(1)の「主治医意見書の産業医への提出」だけでは、当該費用は「療養の給付と直接関係ないサービス等」として、全額患者負担となる点に留意が必要です。
ところで、指定難病である▼スティーブンス・ジョンソン症候群(告示番号38)▼中毒性表皮壊死症(同39)—に対する「治療用コンタクトレンズ」治療の保険収載も了承されています。具体的には、当該コンタクトレンズ装用に必要な個別眼科学的検査の報酬算定を2疾病でも認めることとし、コンタクトれンスの費用は療養費の支給対象となります。
かかりつけ医からかかりつけ薬剤師への患者情報提供、診療報酬で評価すべきか
このほか12月15日の中医協総会では、次のような項目も議題にあがりました。委員からは否定的な意見が強く出されています。
▼かかりつけの医師が、患者の診療データなどをかかりつけ薬剤師に提供することを診療報酬で評価すべきか
→支払側委員は厳格な要件を付与することを条件に、評価に理解を示したが、診療側の松本純一委員(日本医師会常任理事)や島弘志委員(日本病院会副会長)、今村委員らは「医薬連携は進めるべきだが、薬局で患者データをもとにした不要な保険外商品の勧めなどがなされる危険が高い。医療機関から薬局に直接提供するような信頼関係は醸成されていない」と猛反発
▼外来受診患者の多岐にわたる相談・要望に対する支援について診療報酬で評価すべきか
→診療側の猪口委員は「相談に真摯に文書で回答する」ことは評価に値するかもしれないと一定の理解を示したが、支払側の平川則男委員(日本労働組合総連合会総合政策局長)は「診療報酬での評価となれば医療関連の相談に限定されるだろう。それでは他の相談内容が切り捨てられないか」と懸念を示した
▼「個人の病理医」と連携した病理診断を診療報酬上、認めるべきか
→支払側・診療側の双方が「検査の質の確保」「責任所在の明確化」などの観点から明確に反対した(関連記事はこちら)
【関連記事】
「専従」要件の弾力運用、非常勤リハビリスタッフの「常勤換算」を認める―中医協総会 第378回
かかりつけ薬剤師の推進目指すが、「かかりつけ」を名乗ることへの批判も―中医協総会 第377回(5)
介護施設を訪問して入所者を看取った場合の医療機関の評価を拡充―中医協総会 第377回(4)
腹膜透析や腎移植、デジタル画像での病理診断などを診療報酬で推進―中医協総会 第377回(3)
療養病棟入院料も再編、20対1看護、医療区分2・3割合50%がベースに―中医協総会 第377回(2)
「入院前」からの外来で行う退院支援、診療報酬で評価―中医協総会 第377回(1)
薬剤9.1%、材料7.0%の価格乖離、診療報酬本体プラス改定も―中医協総会 第376回(3)
退院支援加算2でも、地域連携診療計画加算の算定を可能に―中医協総会 第376回(2)
7対1から療養までの入院料を再編・統合、2018年度は歴史的大改定―中医協総会 第376回(1)
抗菌剤の適正使用推進、地域包括診療料などの算定促進を目指す—第375回 中医協総会(2)
退院支援加算1、「ICT活用した面会」などを弾力的に認める—第375回 中医協総会(1)
安定冠動脈疾患へのPCI、FFR測定などで「機能的虚血」確認を算定要件に—中医協総会374回(1)
地域包括ケア病棟の評価を2分、救命救急1・3でも看護必要度を測定—中医協総会(2)
7対1・10対1基本料を再編・統合し、新たな入院基本料を創設へ―中医協総会(1)
内科などの有床診療所、より柔軟に介護サービス提供可能に―中医協総会(2)
療養病棟入院基本料、2018年度改定で「療養1」に一本化—中医協総会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
病院に併設する訪問看護ステーション、手厚く評価をすべきか—中医協総会(1)
診療報酬でも、「同一・隣接建物に住む患者」への訪問で減算などを検討—中医協総会(1)
紹介状なしに外来受診した場合の特別負担、500床未満の病院にも拡大へ—中医協総会(3)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
2016年度改定後に一般病院の損益比率は▲4.2%、過去3番目に悪い—中医協総会(1)
保湿剤のヒルドイド、一部に「極めて大量に処方される」ケースも―中医協総会(3)
生活習慣病管理料、エビデンスに基づく診療支援の促進を目指した見直し―中医協総会(2)
ICT機器用いた遠隔診察、対象疾患や要件を絞って慎重に導入を―中医協総会(1)
臓器移植後の長期入院、患者からの「入院料の15%」実費徴収禁止の対象に―中医協総会
要介護者への維持期リハ、介護保険への完全移行「1年延期」へ―中医協総会(2)
回復期リハ病棟のアウトカム評価、次期改定で厳格化すべきか—中医協総会(1)
統合失調症治療薬クロザピン使用促進に向け、精神療養の包括範囲を見直し—中医協総会(2)
向精神薬の処方制限を2018年度改定で強化、薬剤種類数に加え日数も制限へ—中医協総会(1)
医療安全管理部門への「専従医師」配置を診療報酬で評価すべきか―中医協総会(2)
医療体制の体制強化で守れる命がある、妊婦への外来医療など評価充実へ―中医協総会(1)
抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会





