医療安全管理部門への「専従医師」配置を診療報酬で評価すべきか―中医協総会(2)
2017.10.11.(水)
救命救急センターの充実段階評価が見直されることを踏まえ、診療報酬上の評価(加算)も併せて見直すべきではないか。医療安全管理部門に「専従医師」を配置すると、医療安全管理対策が充実することを踏まえ、医療安全対策加算の内容を見直してはどうか—。
お伝えしているとおり、10月11日に開催された中央社会保険医療協議会・総会では▽救急医療▽周産期医療▽小児医療▽医療安全―が検討テーマとなり、こういった議論が行われています(周産期医療については別途メディ・ウォッチでお伝え済)。今回は、救急医療や医療安全、小児医療に焦点を合わせてみます。

10月11日に開催された、「第363回 中央社会保険医療協議会 総会」
目次
重篤患者受入や関係機関との連携など救命救急センターの「プロセス」も評価
救急搬送患者については「軽症者が多い」との指摘がなされますが、65歳以上の高齢者と若人を比較すると、「高齢者では中等症・重症の救急搬送患者が大きく増加している」ことが分かっています。
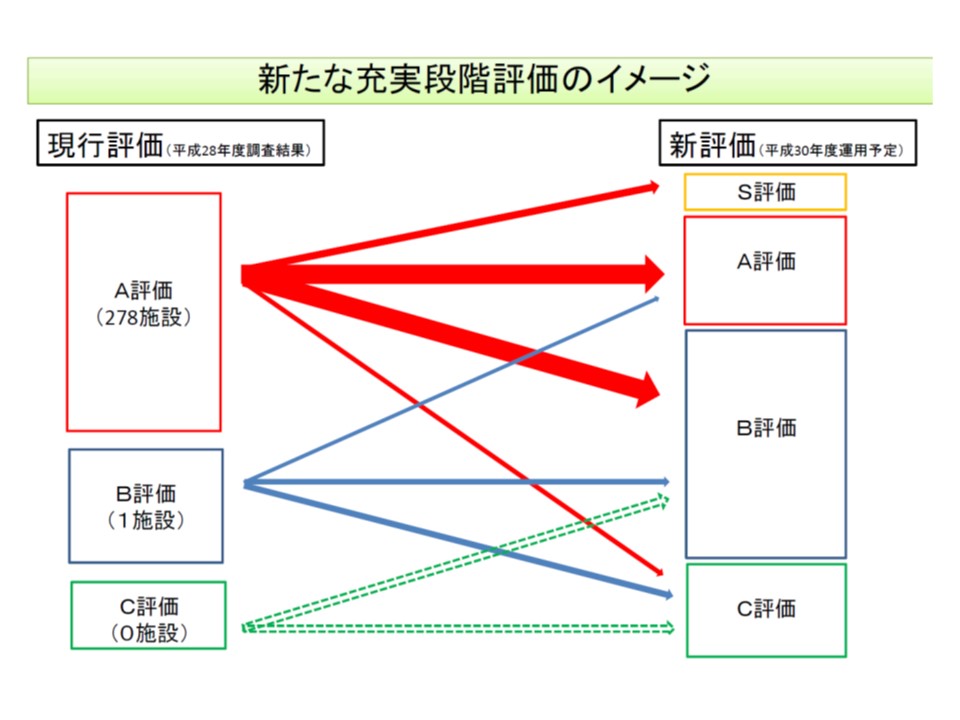
特に重篤な患者を受け入れるために救命救急センターが整備され、体制充実を促進するために「充実段階評価」を行い、その結果を実名で公表しています。2015年度には279の救命救急センターのうち278施設が「A評価」となりましたが、厚労省では「施設間で体制や実績に一定の差違もあるのではないか」(例えば、2014年度の救急搬送患者数は最多施設で1万2701人だが、最少施設では772人)と考えており、2018年度から「充実段階評価」の評価項目を見直す考えです。具体的には現在の「ストラクチャー(人員や体制)中心の評価体系」から「プロセス(▼応需状況の公表と改善▼地域の重篤患者受入率▼関係機関との連携―など)も含めた評価体系」に見直し、これまでの3段階(A・B・C)から4段階(S・A・B・C)に細分化することになります。

救命救急センターの中にも、救急搬送される患者数には極めて大きなバラつきがある

救命救急センターの充実段階評価の見直し内容(1)
救命救急センターの充実段階評価の見直し内容(2)
この「充実段階評価」は診療報酬とも連動しており、▼A評価(B・C以外)であれば1日につき1000点▼B評価(是正を要する項目の合計が22点以上のまま2年間継続)であれば1日につき500点―が救命救急入院料に加算され、C評価(是正を要する項目の合計が22点以上のまま3年間継続)であれば加算は取得できません。この点、ほとんどの救命救急センターが「A評価」のため、加算もA評価加算が大多数となっています。
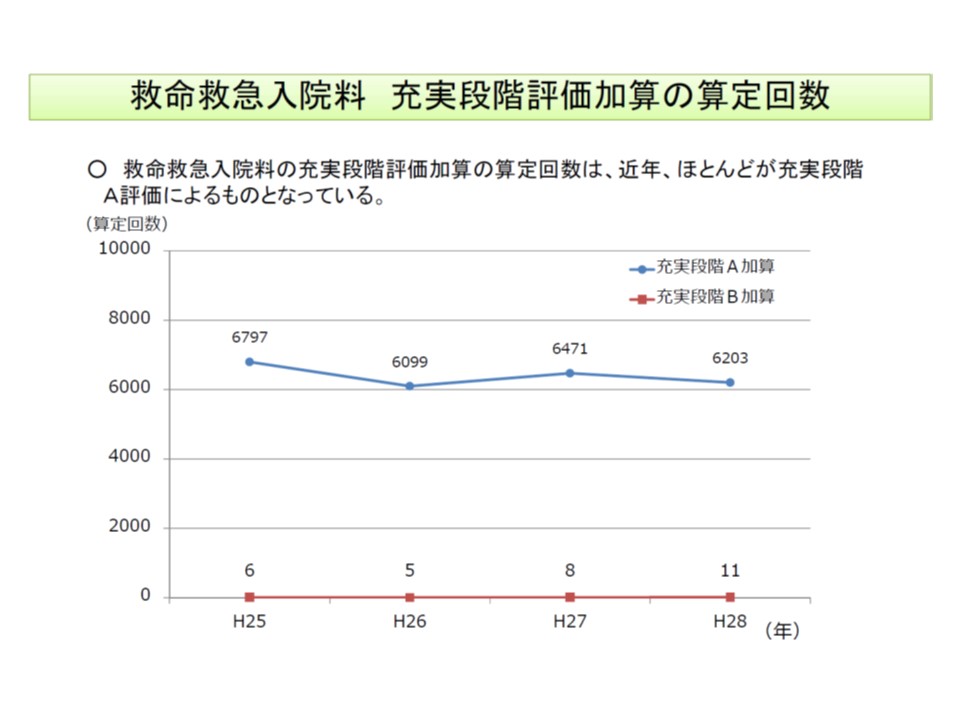
現在、ほとんどの救命救急センターが「充実段階A」と評価され、A加算を算定している
迫井医療課長は、「充実段階評価の見直しに合わせて、診療報酬(加算)も見直してはどうか」との提案を行っています。
この提案に明確な異論は出ていませんが、診療側委員は「充実段階評価」の見直しそのものに「評価を気にして、2次救急で対応可能な患者を3次救急で受け入れるような状況にならないよう留意すべき」(猪口雄二委員:全日本病院協会会長)、「患者数や24時間対応という点のみで評価してはいけない」(松本純一委員:日本医師会常任理事)といった注文を付けています。厚労省医政局地域医療計画課の佐々木健課長も「現在の指標でできない部分を、新たな指標で評価していく。本来の役割分担に沿った形で地域の機能分化・連携が進んでいくことが期待できる。地域の実情を踏まえて、あるべき救急医療提供体制を示していきたい」との見解を明らかにしています。
なお、支払側の吉森俊和委員(全国健康保険協会理事)は「S評価を設け、そこを加算で重点的に評価するのであれば、A・Bなどの評価を引き下げる必要がある」と要望。同じく支払側の幸野庄司委員(健康保険組合連合会理事)は「課題のあるB評価を評価している」点が問題である旨を指摘しており、加算の設計方法が注目されます(例えば新たなB評価は加算対象となるのか、A評価の加算は引き下げられるのか、など)。
医療安全管理部門への「専従医師」配置で、事故防止対策立案件数などが増加
医療安全対策の充実は、まさに「古くて新しい課題」と言え、診療報酬上は【医療安全対策加算】として、「専従の薬剤師、看護師などを医療安全管理者として配置する」などの体制整備を行っている医療機関を評価しています。
この点、特定機能病院においては重大な医療事故への反省を踏まえて指定基準が見直され、▼副院長を医療安全管理責任者とする▼専従の医師、薬剤師、看護師を医療安全管理部門に配置する▼内部通報窓口を設置する▼医療安全に関する外部の監査委員会を設置する—ことなどが義務付けられました(段階的に適用)(関連記事はこちらとこちらとこちらとこちらとこちら)。
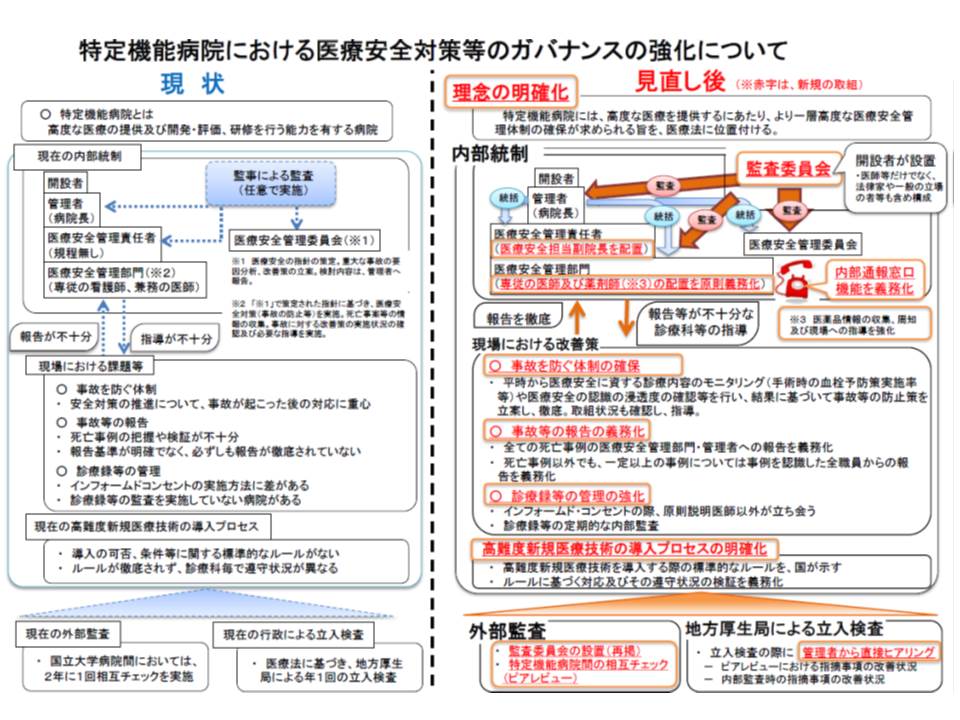
特定機能病院において医療安全管理体制を強化(内部統制の強化、外部監査の強化)するとともに、医療法に「特定機能病院には高度な医療安全管理体制が求められる」旨の理念規定を置くことになった
このうち医療安全管理部門に「専従の医師」を配置した場合、配置していない場合(腺従事者は看護師や薬剤師のみ)に比べて、▼有効な医療事故の再発防止策の立案が2.3倍に増加する▼重大事故発生時などに医療安全管理部門で病態の医学的評価・患者への影響や予後判断の実施が3.3倍に増加する—という研究結果があります(特定機能病院に止まらない)。
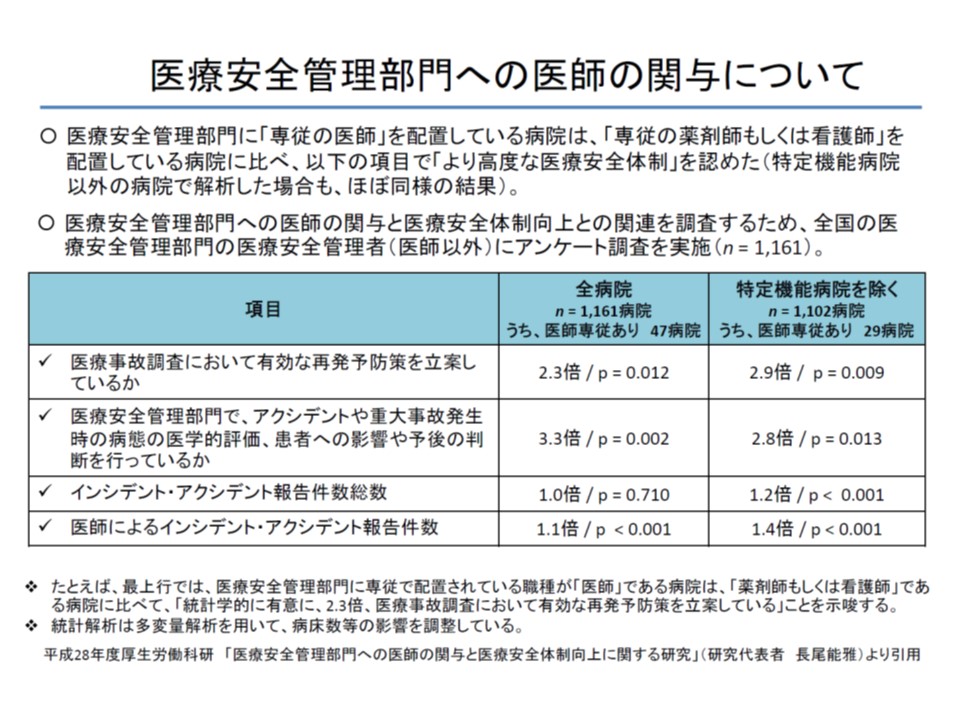
医療安全管理部門に「専従の医師」を配置すると、「専従の看護師・薬剤師」のみを配置している病院によりも、効果の高い安全対策実施などが可能である
迫井医療課長もこの研究に着目。「専従の医師、薬剤師、看護師などを医療安全管理部門に配置している場合について、医療安全管理者の配置の現状も踏まえつつ、医療安全対策加算の評価の見直しを検討してはどうか」と提案しています。例えば「専従医師」配置を要件に加えた上位区分の新設などが思い浮かびます。
しかし、診療側委員からは慎重意見が複数示されています。例えば猪口委員は「現時点で医師専従を評価することになれば、多くの医療機関が算定(医師確保)に動く。医師不足の中で、新たな医師を配置するとなれば人件費がさらに上がってしまう。専従要件そのものの見直し(一定割合は他業務の実施も可能など)も正面から議論してはどうか」と指摘。万代恭嗣委員(日本病院会副会長)は「研究結果はあくまで相対評価であり、専従医師がいなければ安全が保てないわけではない。仮に評価するのであれば特定機能病院に限定してはどうか」とコメントしています。
この点、厚労省は「現在の『専従の薬剤師、看護師などの配置』を要件とする医療安全対策加算」を廃止する考えを持っているとは考えにくく、より上位区分の加算を設けることは医療安全対策に力を入れる医療機関を正当に評価するものと言えます。例えば小規模の病院が複数あったとして、それぞれが個別に「医療安全管理を行う専従の医師」を確保するのが困難なのであれば、統合し、新規採用をせずに「専従医師を確保する」ことも可能です。機能分化だけでなく、統合・再編も検討する時期に来ていると言えそうです。
PICU、小児慢性特定疾病時が15-19歳になった場合にも算定可能としては
なお、小児特定集中治療室管理料は、現在「15歳未満」の患者のみで算定されますが、「小児慢性特定疾病を抱える患者が成長し16-19歳になった」場合でも算定できるようにしてはどうかと迫井医療課長は提案しています(2016年度の前回改定では、小児入院医療管理料について同様の見直しを行っており、これに合わせる形)。例えば、子ども病院に入院する小児慢性特定疾病患者が成長し、急変して集中治療が必要な場合などに、当該患者の治療・生活を熟知した当該病院のPICUでより適切な治療が行われることが期待できそうです(もちろん、成人医療への移行促進も重要課題の1つ、関連記事はこちらとこちらとこちら)。
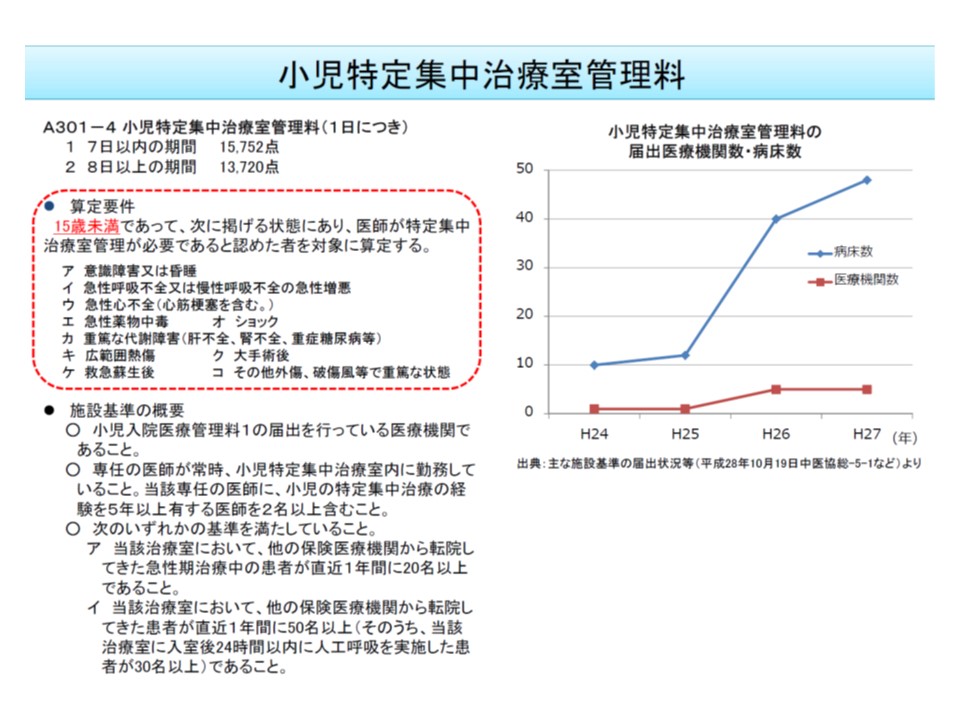
小児特定集中治療室管理料は、15再未満の患者のみ算定可能
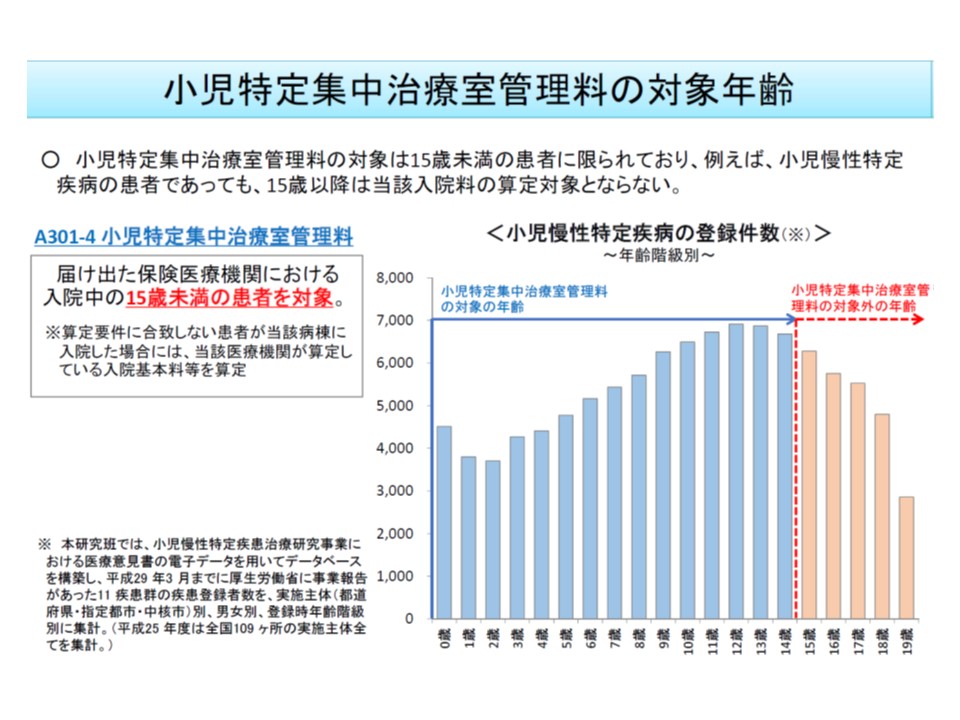
小児特定集中治療室管理料は15歳未満の患者のみが算定対象である

小児入院医療管理料も15歳未満が対象だが、小児慢性特定疾病の対象患者については「20歳未満」まで算定可能である


抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会
救命救急センター、2015年度実績に基づくと278か所がA評価、1か所がB評価―厚労省
特定機能病院や臨床研究中核病院、「医療安全管理部門の設置」などを承認要件に追加―厚労省
特定機能病院に医療安全管理体制強化や外部監査委設置などの要件追加―厚労省
特定機能病院に、「監査委員会」設置や「医療安全担当の副院長」配置を義務付け―厚労省
特定機能病院への集中立入検査を6月から実施、目的は「実態把握」―厚生労働省
女子医大病院と群馬大病院の特定機能病院の承認取り消し決定、特定機能病院の承認要件見直しも検討―塩崎厚労相
小児慢性疾患患者の成人期医療への移行支援体制、都道府県ごとに柔軟に整備―難病対策委員会
患者や家族が指定難病の申請を可能とする仕組み、大枠固まる—難病対策委員会
患者起点で、医療費助成対象となる指定難病へ申請できる仕組みの整備へ―指定難病検討委員会



