地域包括ケア病棟、自宅等患者を多く受け入れる中小病院の評価を手厚く―中医協総会 第386回(2)
2018.1.24.(水)
2018年度の次期診療報酬改定では、地域包括ケア病棟のうち、「自宅等から入棟した患者の割合」「自宅等から緊急入院した患者の受け入れ数」などが高い200床未満の病院に設置された病棟を高く評価する―。
1月24日の中央社会保険医療協議会・総会に示された「短冊」には、こういった内容も盛り込まれています。同じ地域包括ケア病棟でも、病院の規模や自宅等患者割合で評価が異なることになり、今後の病床戦略にも影響が出てきそうです(関連記事はこちらとこちらとこちらとこちらとこちらとこちら)。

1月24日に開催された、「第386回 中央社会保険医療協議会 総会」
目次
自宅等入院患者割合の高い、中小病院に設置する地域包括ケア病棟の評価を充実
2018年度には、急性期から長期療養に至る入院基本料・特定入院料の再編・統合という歴史的な診療報酬改定が行われます。急性期(7対1・10対1)の再編・統合については既にメディ・ウォッチでお伝えしており、今回は後方病床(地域包括ケア病棟、回復期リハビリテーション病棟、13対1・15対1、療養病棟)の再編・統合案に焦点を合わせてみます(関連記事はこちらとこちらとこちらとこちらとこちら)。
まず地域包括ケア病棟については、看護配置13対1を基本部分とし、診療実績として「自宅等から入棟した患者の割合」「自宅等から緊急入院した患者の受け入れ数」などを勘案した4種類の入院料に再編・統合される方針が示されました(病室単位の地域包括ケア入院医療管理料も同様の再編・統合が行われる)(関連記事はこちら)。
基本部分の基準を見ると、▼看護配置13対1以上▼一般病棟用の重症度、医療・看護必要度IまたはIIを満たす患者割合が一定以上▼院内への在宅復帰支援者の配置▼病棟への常勤PT・OT・STの配置▼疾患別リハビリテーション料の届け出—などが盛り込まれます。
ここに診療実績を組み合わせ、次の4種類の入院料が設定されます。
【地域包括ケア病棟入院料1】:▼在宅退院患者割合が一定以上▼1人当たりの病室床面積が内法で6.4平米以上▼許可病床数200床未満▼入棟患者に占める「自宅等からの入棟患者」割合が一定以上▼自宅等からの緊急入院患者受入数が一定以上▼3か月間の「在宅患者訪問診療料」「在宅患者訪問看護・指導料等」「同一敷地内の訪問看護ステーションにおける訪問看護基本療養費等」「開放型病院共同指導料(Ⅰ)(Ⅱ)」などの算定回数が一定以上(選択要件)▼介護保険の訪問介護や訪問看護、訪問リハビリテーションなどの実施(選択要件)▼「人生の最終段階における医療の決定プロセスに関するガイドライン」等(以下、ガイドライン等)を踏まえた看取り指針の策定
【地域包括ケア病棟入院料2】:▼在宅退院患者割合が一定以上▼1人当たりの病室床面積が内法で6.4平米以上
【地域包括ケア病棟入院料3】:▼許可病床数200床未満▼入棟患者に占める「自宅等からの入棟患者」割合が一定以上▼自宅等からの緊急入院患者受入数が一定以上▼3か月間の「在宅患者訪問診療料」「在宅患者訪問看護・指導料等」「同一敷地内の訪問看護ステーションにおける訪問看護基本療養費等」「開放型病院共同指導料(Ⅰ)(Ⅱ)」などの算定回数が一定以上(選択要件)▼介護保険の訪問介護や訪問看護、訪問リハビリテーションなどの実施(選択要件)▼「人生の最終段階における医療の決定プロセスに関するガイドライン」等(以下、ガイドライン等)を踏まえた看取り指針の策定
【地域包括ケア病棟入院料4】:基本部分の要件(施設基準)を満たす
現在の【地域包括ケア病棟入院料1】及び【地域包括ケア病棟入院料2】のうち、診療実績(「自宅等からの入棟患者」割合が一定以上など)が高い200床未満のところを新たな【入院料1】【入院料3】として高い報酬を設定することになります。
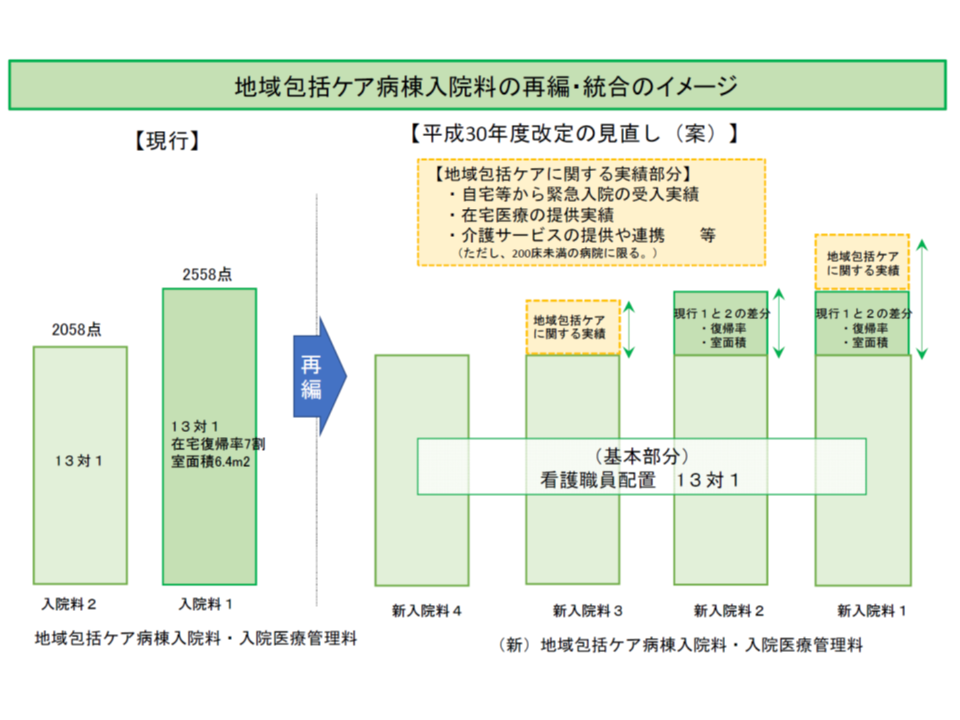
地域包括ケア病棟の再編統合、「自宅等からの患者受入割合」などに応じ実績評価を行い、自宅等患者割合の高い200床未満の中小病院の地域包括ケア病棟で手厚い評価が行われる
また【救急・在宅等支援病床初期加算】を、▼急性期一般病棟からの転院・転倒患者の受け入れを評価する【急性期患者支援病床初期加算】▼自宅や介護施設などからの入院患者に対する、患者や家族の「治療方針に関する意思決定」支援を評価する【在宅患者支援病床初期加算】—に細分化し、後者を手厚く評価する方針も明確にされました。
これらから、「自宅などからの急性増悪患者・救急患者をより多く受け入れる」「200床未満の病院に設置される」地域包括ケア病棟では収益が増加(基本料のアップ+加算のアップ)することが予想されます。逆に、点数や基準値の設定如何によっては、「大規模病院に設置され、7対1の受け皿として機能している地域包括ケア病棟」では収益減少の可能性もあります。今後の病床戦略に大きな影響を与える見直し内容であり、詳細に注目する必要があります。
回復期リハビリ病棟、リハビリ実績指数の高い病棟を手厚く評価
回復期リハビリ病棟では、看護配置15対1以上、PT2名・OT1名配置などの基本部分と、リハビリ実績指数(リハビリ提供によるADL改善度合いを指数化したもの)や重症患者割合、自宅等退院患者割合などの診療実績に応じた段階的評価を組み合わせた報酬体系への見直し(6種類の入院料を設定)が行われます(関連記事はこちら)。
基本部分の基準を見ると、▼回復期リハビリの必要性が高い患者割合80%以上▼回復期リハビリが必要な患者への1日2単位以上のリハビリ提供▼病棟への専任・常勤医師1名以上配置▼看護配置15対1以上(回復期リハビリ病棟入院料1・2では13対1以上)▼看護職員に占める看護師割合4割以上(同、7割以上)▼看護補助配置30対1以上▼病棟への専従常勤PT2名以上、常勤OT1名以上配置(同、専従常勤PT3名以上、常勤OT2名以上、常勤ST1名以上配置)▼データ提出加算の届け出(回復期リハビリ病棟入院料5・6では200床以上の病院のみ)—などとなっています。
ここに診療実績を組み合わせ、次の6種類の入院料が設定されます。
【回復期リハビリ病棟入院料1】:▼病棟への専任・常勤の社会福祉士1名以上配置▼休日を含めた週7日間のリハビリ提供体制▼新規入院患者に占める重症患者割合が3割以上▼重症患者の3割以上が退院時に日常生活機能が改善▼自宅等退院患者割合が一定以上▼リハビリ実績指数が一定以上
【回復期リハビリ病棟入院料2】:▼病棟への専任・常勤の社会福祉士1名以上配置▼休日を含めた週7日間のリハビリ提供体制▼新規入院患者に占める重症患者割合が3割以上▼重症患者の3割以上が退院時に日常生活機能が改善(4点以上)▼自宅等退院患者割合が一定以上
【回復期リハビリ病棟入院料3】:▼新規入院患者に占める重症患者割合が2割以上▼重症患者の3割以上が退院時に日常生活機能が改善(3点以上)▼自宅等退院患者割合が一定以上▼リハビリ実績指数が一定以上
【回復期リハビリ病棟入院料4】:▼新規入院患者に占める重症患者割合が2割以上▼重症患者の3割以上が退院時に日常生活機能が改善(3点以上)▼自宅等退院患者割合が一定以上
【回復期リハビリ病棟入院料5】:▼リハビリ実績指数が一定以上
【回復期リハビリ病棟入院料6】:基本部分の要件(施設基準)を満たす
【入院料1と2】【入院料3と4】【入院料5と6】は、それぞれセットで、「重症患者の受け入れ割合」や「リハビリ体制の充実度合い」に応じて階段が設けられます。各セットの中で、リハビリ実績指数に応じた階段が設定される形です。より効果的なリハビリを提供し、ADL改善効果が高い回復期リハビリ病棟が経済的にも高く評価される形になります。
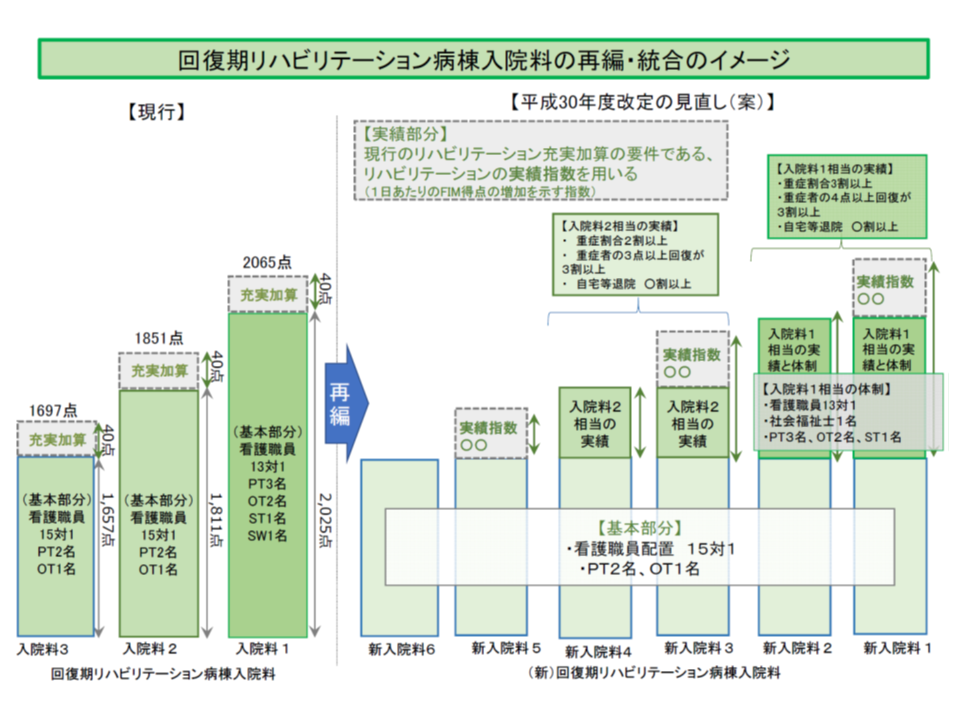
回復期リハビリ病棟の再編統合、看護配置15対1以上、PT2名配置などを基本部分とし、「重症患者受入割合や重症患者のADL改善度合い」、さらに「リハビリ実績指数」に着目した実績評価を行う
こうした見直しに伴い、現在のリハビリテーション充実加算(1日6単位以上の濃厚リハビリ提供などを評価している)は廃止されます。
このほか回復期リハビリ病棟については、▼リハビリ実績指数が一定以上などの要件を満たす場合には、専従のPT・OT・STであっても「回復期リハビリ病棟退院から3か月以内の患者」に対し外来リハビリの提供、在宅患者訪問リハビリの提供を可能とする(専従要件の緩和)▼【回復期リハビリテーション棟入院料1】の要件に、管理栄養士のリハビリ実施計画作成への参画、管理栄養士・医師・看護師らによる計画に基づく栄養状態の定期評価と計画見直しなどを盛り込む▼【回復期リハビリテーション棟入院料1】の要件に「病棟への専任・常勤管理栄養士配置が望ましい」旨を盛り込む▼【回復期リハビリテーション棟入院料1】において、入院栄養食事指導料を包括から除外する(出来高算定可能)—といった見直しも行われます。
看護必要度を測定する13対1病棟を高く評価、将来、重症患者割合の設定も
13対1・15対1一般病棟入院基本料は、次の3種類の【地域一般入院料】に再編・統合されます。
【地域一般入院料1】:▼看護配置13対1以上▼看護職員に占める看護師割合7割以上▼平均在院日数24日以内▼入院患者について、一般病棟用の重症度、医療・看護必要度Iの評価を行う
【地域一般入院料2】:▼看護配置13対1以上▼看護職員に占める看護師割合7割以上▼平均在院日数24日以内
【地域一般入院料3】:▼看護配置15対1以上▼看護職員に占める看護師割合4割以上▼平均在院日数60日以内
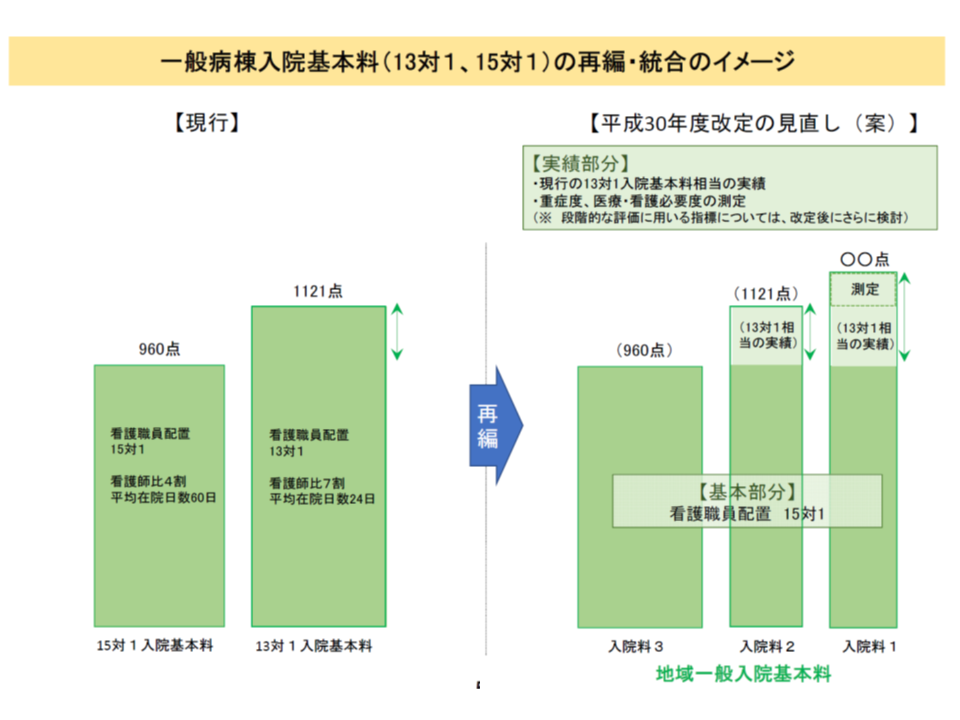
13対1・15対1の再編統合、15対1を基本部分とし、看護配置13対1以上とし、さらに重症度、医療・看護必要度の測定を行っているとこを手厚く評価する
【地域一般入院料1】では、重症度、医療・看護必要度Iの測定が必要となり(現在の一般病棟看護必要度評価加算を入院料に組み込む形)、このデータに基づいて2020年度以降の診療報酬改定で「重症患者割合」が導入される可能性があります。今から、「より重症な患者を受け入れる」ための取り組み(重症患者を紹介してくれるクリニックや介護施設などとの連携強化、必要に応じた救急患者受入、急性期を脱した患者の在宅復帰や介護施設への退院支援の充実など)を進めることが重要です。
療養病棟は20対1に一本化、医療区分2・3患者割合に応じた点数を設定
療養病棟については、看護配置20対1に一本化し、ここに医療区分2・3患者割合に応じた実績評価部分が組み合わされます(療養病棟入院料1と2)。看護配置25対1などの療養病棟は「経過措置」として存続が可能ですが、「看護体制の強化、重症患者の受け入れ強化によって医療保険の療養病棟としての存続」を図るのか、「介護医療院などへの転換」を図るのか、などを早期に決断する必要があります(関連記事はこちらとこちらとこちら)。
【療養病棟入院料1】:▼看護配置20対1以上▼看護職員に占める看護師割合2割以上▼看護補助20対1以上▼医療区分2・3の患者割合が一定以上
【療養病棟入院料2】:▼看護配置20対1以上▼看護職員に占める看護師割合2割以上▼看護補助20対1以上▼医療区分2・3の患者割合が一定以上
【経過措置1】(当面2年間、減額された入院料を算定可能):療養病棟入院料2の基準のうち、▼看護配置20対1以上(ただし看護配置25対1以上は満たすこと)▼医療区分2・3の患者割合が一定以上—のいずれかのみ満たさない場合(現行の看護配置25対1である療養病棟入院基本料2が相当する)
【経過措置2】(2年間、さらに減額された入院料を算定可能):▼看護配置25対1—を満たさない場合(ただし看護配置30対1以上は満たすこと)(現行の療養病棟入院基本料2の経過措置が相当)
療養病棟入院料の1と2は、看護配置などは同じで、「医療区分2・3の患者割合」によって区分されます(例えば、入院料1では80%以上、入院料2では50%以上など)。
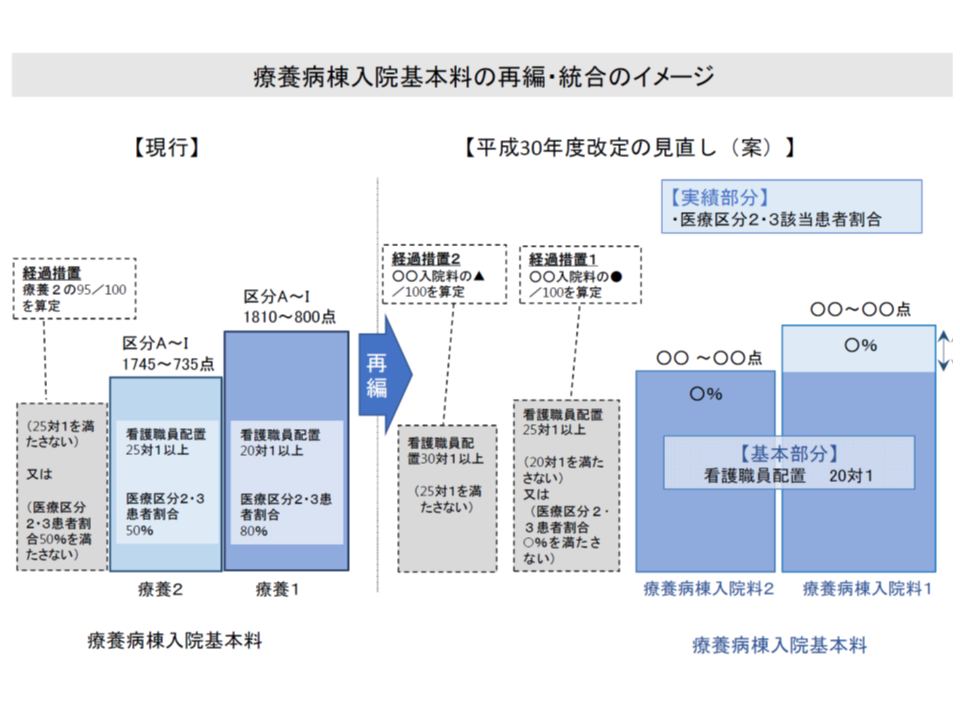
療養病棟の再編統合、医療区分2・3患者割合に応じた実績評価を行い、現在の療養病棟入院基本料2は経過措置としての存続のみ認められる
このほか療養病棟に関しては、▼医療区分3のうち「医師・看護職員により、常時、監視・管理を実施している状態」については、他の医療区分3・2の項目に1つ以上該当する場合に限り医療区分3として取り扱う▼在宅復帰機能強化加算について、点数および「一般病棟等から入院し、在宅へ退院した患者」割合の基準値を見直す▼日常生活の支援が必要な患者(ADL区分3)を多く受け入れ、手厚い夜間看護配置(16対1以上)を行い、身体拘束を最小化する病棟を評価する【夜間看護加算】を新設する▼救急・在宅等支援病床初期加算について地域包括ケア病棟と同様の見直しを行う(上述)▼200床以上の病院でデータ提出を義務付ける―などの見直しが行われます。
【関連記事】
7対1・10対1を再編した急性期一般入院料、重症患者割合をどう設定するか—中医協総会 第386回(1)
2018年度診療報酬改定で、機能分化や地域包括ケア構築を進めよ―中医協・公聴会
ロボット支援手術を、胃がんや肺がん、食道がんなど12術式にも拡大―中医協総会 第384回(1)
2018年度改定、入院料の再編・統合、かかりつけ機能の評価拡充などが柱に―中医協総会 第382回(3)
かかりつけ機能持つ診療所など、初診料の評価アップへ―中医協総会 第382回(2)
7対1・10対1を再編し7つの急性期入院料を新設、重症患者割合が争点―中医協総会 第382回(1)
【2018年度診療報酬改定総点検3】複数医療機関による訪問診療をどこまで認めるべきか
【2018年度診療報酬改定総点検2】ICTの利活用を推進、オンライン診察等の要件はどうなる
【2018年度診療報酬改定総点検1】入院料を再編・統合、診療実績による段階的評価を導入
2018年度改定、年明けからの個別協議に向け各側がスタンスを表明―中医協総会
麻酔科医の術前術後管理の重要性を勘案し、麻酔管理料の評価充実へ―中医協総会 第379回
「専従」要件の弾力運用、非常勤リハビリスタッフの「常勤換算」を認める―中医協総会 第378回
かかりつけ薬剤師の推進目指すが、「かかりつけ」を名乗ることへの批判も―中医協総会 第377回(5)
介護施設を訪問して入所者を看取った場合の医療機関の評価を拡充―中医協総会 第377回(4)
腹膜透析や腎移植、デジタル画像での病理診断などを診療報酬で推進―中医協総会 第377回(3)
療養病棟入院料も再編、20対1看護、医療区分2・3割合50%がベースに―中医協総会 第377回(2)
「入院前」からの外来で行う退院支援、診療報酬で評価―中医協総会 第377回(1)
薬剤9.1%、材料7.0%の価格乖離、診療報酬本体プラス改定も―中医協総会 第376回(3)
退院支援加算2でも、地域連携診療計画加算の算定を可能に―中医協総会 第376回(2)
7対1から療養までの入院料を再編・統合、2018年度は歴史的大改定―中医協総会 第376回(1)
抗菌剤の適正使用推進、地域包括診療料などの算定促進を目指す—第375回 中医協総会(2)
退院支援加算1、「ICT活用した面会」などを弾力的に認める—第375回 中医協総会(1)
安定冠動脈疾患へのPCI、FFR測定などで「機能的虚血」確認を算定要件に—中医協総会374回(1)
地域包括ケア病棟の評価を2分、救命救急1・3でも看護必要度を測定—中医協総会(2)
7対1・10対1基本料を再編・統合し、新たな入院基本料を創設へ―中医協総会(1)
内科などの有床診療所、より柔軟に介護サービス提供可能に―中医協総会(2)
療養病棟入院基本料、2018年度改定で「療養1」に一本化—中医協総会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
病院に併設する訪問看護ステーション、手厚く評価をすべきか—中医協総会(1)
診療報酬でも、「同一・隣接建物に住む患者」への訪問で減算などを検討—中医協総会(1)
紹介状なしに外来受診した場合の特別負担、500床未満の病院にも拡大へ—中医協総会(3)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
2016年度改定後に一般病院の損益比率は▲4.2%、過去3番目に悪い—中医協総会(1)
保湿剤のヒルドイド、一部に「極めて大量に処方される」ケースも―中医協総会(3)
生活習慣病管理料、エビデンスに基づく診療支援の促進を目指した見直し―中医協総会(2)
ICT機器用いた遠隔診察、対象疾患や要件を絞って慎重に導入を―中医協総会(1)
臓器移植後の長期入院、患者からの「入院料の15%」実費徴収禁止の対象に―中医協総会
要介護者への維持期リハ、介護保険への完全移行「1年延期」へ―中医協総会(2)
回復期リハ病棟のアウトカム評価、次期改定で厳格化すべきか—中医協総会(1)
統合失調症治療薬クロザピン使用促進に向け、精神療養の包括範囲を見直し—中医協総会(2)
向精神薬の処方制限を2018年度改定で強化、薬剤種類数に加え日数も制限へ—中医協総会(1)
医療安全管理部門への「専従医師」配置を診療報酬で評価すべきか―中医協総会(2)
医療体制の体制強化で守れる命がある、妊婦への外来医療など評価充実へ―中医協総会(1)
抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会





