新たな地域医療構想、協議の旗振り役明確化、公民の垣根超えた議論、医療・介護全体見た改革推進が極めて重要—新地域医療構想検討会
2024.5.31.(金)
新たな地域医療構想では「議論の旗振り役の明確化」「正確なデータに基づく公民の垣根を超えた議論」が極めて重要となる—。
「病院の機能→病棟の機能→病床の機能」というトップダウン型の機能検討も重要だが、「病床の機能→病棟の機能→病院の機能」というボトムアップ型の機能検討も重要ではないか—。
新たな地域医療構想では、「入院医療」のみならず、「在宅医療やかかりつけ医機能、医療・介護連携」などもターゲットに据えており、地域の医療・介護医療提供体制全体を見据えた議論が必要となる。このためには、介護保険の看護小規模多機能型居宅介護による軽症要介護者の受け入れ、特定行為研修修了者の養成拡大による看護人材確保などをセットで考える必要がある—。
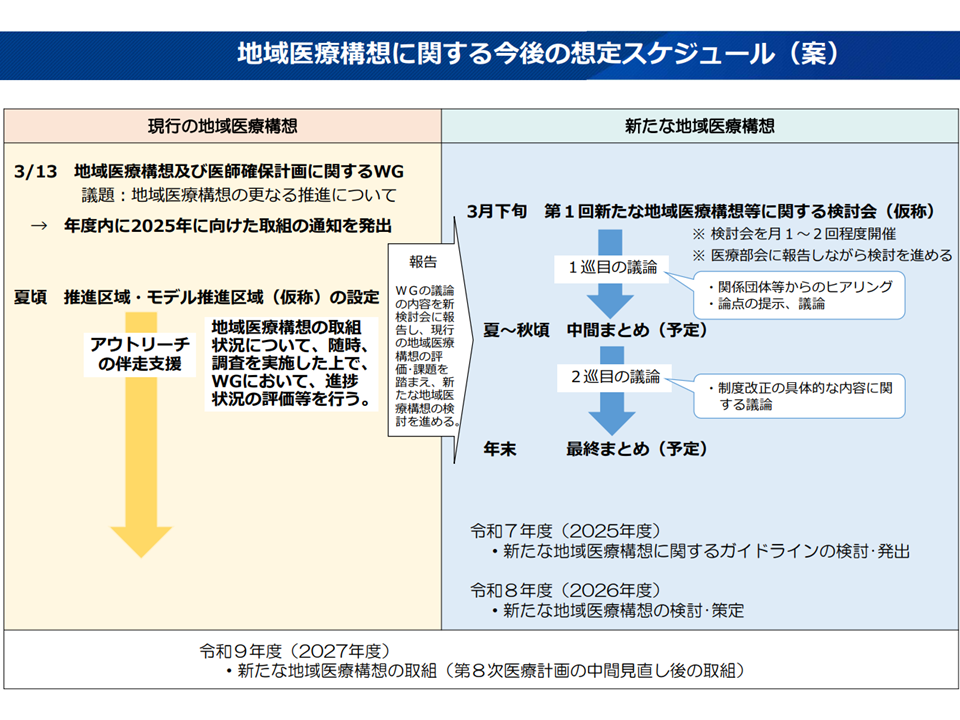
5月31日に開催された「新たな地域医療構想等に関する検討会」(以下、新検討会)で、こうした議論が行われました。新検討会では構成員・参考人からの意見聴取を終了し、今後、論点に沿った議論を進めて「今夏・秋(2024年夏・秋)の中間まとめ」「年内(2024年内)の最終とりまとめ」を目指します。

5月31日に開催された「第5回 新たな地域医療構想等に関する検討会」
目次
地域医療構想調整会議における議論の旗振り役を明確化し、中身のある議論進めよ
2040年頃を念頭においた「新たな地域医療構想」策定論議が検討会で進んでいます(関連記事はこちらとこちらとこちらとこちら)。
2025年度には団塊世代がすべて75歳以上の後期高齢者に達することから、急速な医療ニーズの増加・複雑化に対応できる効果的・効率的な医療提供体制を地域ごとに構築するため、【地域医療構想】の実現が求められています(関連記事はこちら)。
さらに2025年以降は、高齢者人口そのものは大きく増えない(高止まりしたまま)ものの、▼85歳以上の高齢者比率が大きくなる(重度の要介護高齢者、認知症高齢者の比率が高まる)▼支え手となる生産年齢人口が急激に減少していく(医療・介護人材の確保が極めて困難になる)—ことが分かっています。少なくなる一方の若年世代で、多くの高齢者を支えなければならず、「効果的かつ効率的な医療提供体制」の構築がますます重要になってきます。
また、こうした人口構造の変化は、地域によって大きく異なります。ある地域では「高齢者も、若者も減少していく」ものの、別の地域では「高齢者も、若者もますます増加していく」、さらに別の地域では「高齢者が増加する一方で、若者が減少していく」など区々です。
そこで、2025年以降、2040年頃までを見据えた「医療提供体制の新たな設計図」(ポスト地域医療構想、新地域医療構想)作成に向けた議論が進められているのです(関連記事はこちら)。
検討会では、4月・5月に構成員や有識者から意見を聴取し、それを踏まえて6月から具体的な論点に沿った議論を行うこととしています。5月27日の会合では以下の6氏から意見聴取を行いました(第1回ヒアリングに関する記事はこちら、第2回ヒアリングに関する記事はこちら、第3回ヒアリングに関する記事はこちら)。
▽小熊豊構成員(全国自治体病院協議会会長)
▽池端幸彦参考人(日本慢性期医療協会副会長)
▽猿木和久参考人(全国有床診療所協議会副理事長)
▽新田國夫参考人(日本在宅ケアアライアンス理事長)
▽吉川久美子構成員(日本看護協会常任理事)
▽大山知子参考人(全国老人福祉施設協議会会長)
まず小熊構成員は、「いわゆる『消滅可能性自治体』(全自治体の4割)では、人口減が著しく医療・介護提供体制確保にも大きな影響がある。自治体病院の多く(65%程度)はそうした地域に所在しており、医療・介護提供体制確保に向けて自治体病院はしっかりと対応しなければならない」、「人口の少ない地域では、医療資源そのものが少なく紹介・逆紹介を行おうにも行えないため、400床クラスの自治体病院でも地域医療支援病院の指定を受けられず(地域医療支援病院の指定を受けるためには紹介率・逆紹介率の基準を満たさなければならない)、収益にも大きなデメリット(地域医療支援病院入院診療加算の取得などができない)が生じてしまう」など自治体病院の機能・役割・現状」を確認したうえで、新たな地域医療構想においては次の2点が最も重要であると訴えました(関連記事はこちら)。
▽旗振り役の明確化
→現在の地域医療構想調整会議では「旗振り役」が明確でなく、議論がまとまらない
→地域の議論をまとめていくための「旗振り役」を地域で明確にする必要があり、まず都道府県・市町村・国の、それぞれの役割を明らかにし、皆で協力して改革を進める必要がある
▽公民一体となった改革の推進
→最新の正確なデータに基づいて地域の課題を把握し、あるべき将来像に向けて公立病院(自治体病院等)・公的病院(日赤や済生会等)・民間病院の違いなく、一体となって改革を進める必要がある
現在の地域医療構想では、「地域の基幹病院となるケースが多い公立病院・公的病院を中心にファーストターゲットとし、機能改革(急性期→回復期等、規模縮小、再編・統合)等を進める」こととなっていますが、公民の違いなく、改革を一体的に進めることが重要です。
また、猿木参考人は有床診療所について「柔軟な人員配置が可能であり、急性期から慢性期、看取りまで様々な機能を担っている」というメリットを紹介したうえで、有床診の減少を食い止め、地域包括ケアシステムにおいてより重要な役割を果たせるよう▼現在の柔軟な人員配置を可能としたままでの「30床程度への拡大」を可能とする仕組み▼1つの有床診が多機能を果たしており、高度急性期・急性期・回復期・慢性期という機能分類に馴染まない点を考慮した仕組み(地域医療構想における「診療所病床」区分の創設など)—を検討するよう提案しました。有床診は「減少の一途」をたどっており、こうした意見をどのような形で施策へ活かしていくのか、今後の動きを注視する必要があるでしょう(関連記事はこちら)。
医療資源の乏しい地域では有床診が重要な医療提供体制の一角を担っています。猿木構成員は「有床診では最初から最期まで患者を診ることができ、そこが医療者にとって大きな魅力である。しかし、現在の臨床研修・専門研修制度は専門医を育てるところに力が偏っており、問題があると感じている」ともコメントしています。
「病床の機能→病棟の機能→病院の機能」というボトムアップ型の機能検討も重要
他方、池端構成員は▼現在の「高度急性期・急性期・回復期・慢性期」という機能分類から「急性期・包括期・慢性期」という機能分類への見直し▼「病棟単位」の機能報告から「病床単位」の機能報告への見直し—などを提案しました。
地域医療構想と病床機能報告については、「地域医療構想は、患者数を推計し、それを受け入れる病床数を必要病床数(病床の必要量)とする」が、「病床機能報告では病棟単位での報告を求める」ために、両者に差異・乖離が生じる(1病棟40床のうち30名が急性期であれば「急性期病棟」と報告するケースが多く、その際、10名分の他機能(回復期機能)などが見えなくなり、差異が生じる)ことが問題視されています(関連記事はこちら)。
この点、池端参考人は「福井県では、病床単位での病床機能報告も行っており、病棟単位での病床機能報告と結果に大きな差はでなかった。しかし、病床単位での病床機能を考える中で、各病院においては『急性期機能が多いようだ、回復期への転換を考えよう』『病床数が多すぎるようだ、ダウンサイジングを考えよう』という意識の転換が生じている。今後、地域医療構想の実現に向けた動きが加速化すると思う」旨を述べています。
この点について香取照幸構成員(未来研究所臥龍代表理事/兵庫県立大学大学院特任教授)は「病床ごとに機能を考え、それを積み上げて病棟の機能・病院の機能を考えていくルートも非常に重要になる」とコメントしています。なお、病院団体からは「病院の機能をまず考え、それを個別の病棟・病床に落とし込んでいくべき」との提案もなされおり、「ボトムアップ」(病床→病棟→病院)で機能を考えていくべきか、「トップダウン」(病院→病棟→病床)で機能を考えていくべきか、今後の分科会論議に注目が集まります。もちろん「ボトムアップ方式・トップダウン方式のいずれが正しい」というものではなく、こうしたケースではボトムアップが、こうしたケースではトップダウンが好ましいという濃淡がある点に留意することが重要です。
地域医療構想と高齢者保健福祉とを一体的に検討し、看多機整備などをセットで考えよ
また、新田参考人は「地域医療構想」を「地域医療・介護構想」にアップグレードする必要性を強調するとともに、これまでの「入院中心に、そこに外来・在宅を含めて考える」という発想から、「在宅療養・外来への通院をベースとし、これを支える入院医療をどう整備するか」という発想への転換が極めて重要と訴えました。高齢者の医療・介護提供体制を考える際、QOLを維持するために「ときどき入院、ほぼ在宅」という考え方が強調されます。また、2024年度診療報酬改定については、厚労省保険局医療課の眞鍋馨課長が「生活から遠い場所(ICUや急性期病棟など)での医療をできる限り短期間で終え、生活に近い場所(地域包括ケア病棟や在宅、外来など)にできるだけ早く戻る」ことを重視したとコメントしています。新田参考人のコメントは、こうした考えに非常に近いものと言えるでしょう。
こうした視点に立って新田参考人は、新たな地域医療構想を考える上では、例えば▼かかりつけ医機能と多職種協働のさらなる推進▼看護小規模多機能型居宅介護(看多機)の整備充実▼市町村の高齢者保健福祉計画と地域医療構想との一体化による「地域完結型医療」の実現▼タスクシェアするために人材育成、とりわけ「特定行為を行える看護師」の養成—が極めて重要になるとコメントしています。例えば「看多機」(通い・泊り・訪問の3機能を併せ持つ小規模多機能型居宅介護に看護機能を強化)や「医療ショート」の整備により、「医療ニーズが高いが、病院での入院加療までは必要ない」要介護高齢者が、病院に入院するケースが減少し、結果「病床の整備量が減る」→「医療費も適正化される」、「急性期病院への入院による医原性寝たきりが防止される」というメリットに期待する構成員も少なくありません。
なお、新田参考人は「医療・介護提供体制を考えるうえでは、『量』ではなく、サービスの『質』が重要な段階に来ている」と強調。前回会合での松田晋哉構成員(産業医科大学教授)の考えと同旨の見解を述べている点が注目されます(関連記事はこちら)。
このほか、吉川構成員からは▼看護機能強化(専門性の高い看護師の育成、積極的活用、拠点型訪看事業所の位置付け→複数の訪問看護ステーションによる地域での機能分化、看多機の設置推進)▼看護人材の確保・定着策の実施(中核病院から地域医療機関への看護師派遣など)—が、大山参考人からは▼特別養護老人ホームにおける医療機能の充実(配置医では不十分すぎる)▼地域医療構想における特別養護老人ホームの位置づけ明確化(スタッフが常に健康状態把握等を実施しており、「居宅」とは異なる位置づけが必要)—といった提言がなされています。この点、介護保険制度創設者の1人でもある香取構成員は、「特別養護老人ホームでは、嘱託医配置がなされているが、日常的な健康管理をカバーする程度が求められ、状態急変などへの対応は期待されていないと考えられる。そうした状況にどのように対応すべきか(診療報酬での対応も含めて)、さらなる整理が必要であろう」との考えを示しました。地域医療構想を離れ「介護保険制度改革、介護報酬改定」でも重要論点の1つなってくる可能性があります(関連記事はこちら)。
分科会では、今回で構成員・参考人の意見発表を終了(第1回ヒアリングに関する記事はこちら、第2回ヒアリングに関する記事はこちら、第3回ヒアリングに関する記事はこちら)。今後、意見も参考に「新たな地域医療構想の策定」に向けた具体的な議論(第1ラウンド)を進め、今夏・秋(2024年夏から秋)に「中間とりまとめ」を行います。その後、より具体的な第2ラウンド議論を進め、年内(2024年内)に「最終とりまとめ」を行う予定です(関連記事はこちらとこちら)。
ポスト地域医療構想にかかる論議のスケジュール(社保審・医療部会3 240321)

ポスト地域医療構想にかかる検討事項(社保審・医療部会1 240321)
なお、地域医療構想のはじまりは「急性期病床・病棟の中には、『まさに状態の不安定な急性期患者に対する高度な手厚い医療を行う』ところもあれば、『軽症の患者を中心に対応する』ところとあり、後者は『なんちゃって急性期』などと揶揄されることもある。こうした雑多な急性期病床・病棟を整理し、医療法の一般病床の中に『急性期病床群』(状態の不安定な急性期患者に対する高度な手厚い医療を行う病床)を整理してはどうか」という議論でした(関連記事はこちら)。
この点について、「急性期病床群の整理(=急性期病床を評価する診療報酬を算定できるベッドが少なくなる)を嫌がる関係者が、急性期だけでなく、回復期、慢性期機能にも対象を広げ、『議論を見えにくく、結論を曖昧にする』動きをし、急性期病床群論議から地域医療構想論議へ拡散してしまった。さらに、今般、新たな地域医療構想では在宅医療やかかりつけ医機能、医療・介護連携に対象を拡大し、『さらに議論が見えにくくなる。議論が拡散する。結論が出にくくなる』状況に陥りかけている」と心配する識者もおられます。ヒアリング結果を踏まえて、どのように議論が進められるのか、今後の動きに要注目です。
なお、Gem Medを運営するグローバルヘルスコンサルティング・ジャパン(GHC)では、機能再編や経営強化プランを策定する公立病院を支援するサービスメニューも準備しています。
GHCが「先行して新公立病院改革プラン改訂を行った病院」(市立輪島病院:石川県輪島市)を支援したところ、「入院単価の向上」「戦略的な病床機能強化の推進」などが実現されています。「経営強化」「機能強化」を先取りして実現している格好です。
ガイドラインでは「外部アドバイザーの活用も有効である」と明示していますが、コンサルティング会社も玉石混交で「紋切り型の一律の改革プランしかつくれない」ところも少なくありません。この点、GHCでは「膨大なデータとノウハウ」「医療政策に関する正確かつ最新の知識」をベースに「真に地域で求められる公立病院となるための経営強化プラン」策定が可能です。
●GHCのサービス詳細はこちら
従前より「地域単位での医療提供体制見直し」に着目してコンサルティングを行っているGHCマネジャーの岩瀬英一郎は「従来通りの考えにとどまらず、より緻密な分析を行い、戦略をもった検討をベースとして『地域に必要とされる公立病院の姿』を個々の病院の実情に合わせて検討する必要がある」と強調しています。
【関連記事】
医療・介護連携の強化が「医療提供体制改革、新地域医療構想」を考える上で必要な不可欠な要素—新地域医療構想検討会
2040年頃見据えた新地域医療構想、病院の主体的な動き(機能転換など)が必要な分野について「何が必要か」の深堀りを—新地域医療構想検討会
2040年頃見据えた新地域医療構想、在宅医療の強化、構想区域の見直し、「病院」機能明確化などですでに共通認識—新地域医療構想検討会
【ポスト地域医療構想】論議スタート、医療介護連携、構想区域の在り方、医療人材確保、必要病床数設定等が重要論点—新地域医療構想検討会
【ポスト地域医療構想】論議を近々に開始、入院だけでなく、外来・在宅・医療介護連携なども包含して検討—社保審・医療部会(1)
地域医療構想実現に向けた取り組みはバラつき大、国が「推進区域、モデル推進区域」指定し支援実施—地域医療構想・医師確保計画WG
地域医療構想、日本全国では進捗しているが地域ごとに大きな過不足、ポスト地域医療構想では地域実情反映を—地域医療構想・医師確保計画WG
2023年度までに全病院に求められる機能再検証進む、今後「外来・在宅も含めた医療体制改革」論議にも期待—地域医療構想・医師確保計画WG(2)
2025年度に全国の病床数総量は119万床で「必要量と一致」するが、地域ごとの過剰・過少がある―地域医療構想・医師確保計画WG(1)
厚労省認定の「複数医療機関の再編・統合」、「医療機能に関連する設備共有」等の新メリット付与—地域医療構想影響に・医師確保計画WG
民間病院の機能再検証に遅れ、2025年度の地域医療構想実現に向け「機能再検証の進捗状況」を定期チェック—地域医療構想・医師確保計画WG
民間病院も巻き込んだ「地域医療構想の2025年度実現」協議を活性化し、進捗状況を定期チェックせよ—第8次医療計画検討会
第8次医療計画に向けた意見を取りまとめ!新興感染症対応と通常医療との両立・確保に向けた議論スタート!—第8次医療計画検討会
2023年度から【ポスト地域医療構想】作成論議!各病院・都道府県はまず「2025年度の地域医療構想実現」を!—社保審・医療部会(1)
地域医療構想の必要病床数と病床機能報告結果、単純比較できない点を再確認―地域医療構想・医師確保計画WG(1)





